Жовчнокам'яна хвороба (холелітіаз)
Етіологія
Жовчнокам’яна хвороба — це захворювання гепатобіліарної системи, зумовлене порушенням обміну холестерину і (чи) білірубіну в поєднанні з іншими чинниками, що призводить до утворення каменів у жовчному міхурі і (рідше) жовчних протоках.
Уперше жовчні камені у людини були описані ще в XIV ст. У 1554 р. вийшла друком "Патологія" Ж. Фернеля. У ній дано опис жовчних каменів і симптомів, які спостерігалися при цьому захворюванні. У 1761 р. Дж. Морган’ї описав жовчнокам’яну хворобу і вказав на одну з головних причин виникнення жовчних каменів — згущення жовчі в жовчному міхурі. На основі власних досліджень М.Є. Шеврель у 1814 р. показав, що головним компонентом жовчних каменів є речовина, яку він назвав холестерином.
Згідно зі статистичними даними, частота поширення жовчнокам’яної хвороби в країнах Північної Америки і Європи, де населення вживає переважно їжу, багату на холестерин, становить до 30%. Значно рідше ця хвороба зустрічається в країнах, де традиційною є нежирна їжа (Японія, Іран, Єгипет та ін.). В Україні серед різних контингентів обстежених поширеність жовчнокам’яної хвороби становить 5—12%. Щорічно в світі виявляють до 1 млн хворих на холелітіаз.
Жовчні камені виявляють у будь-якому віці, але в осіб до 20 років вони є рідкістю. Частота холелітіазу з віком зростає як у чоловіків, так і у жінок, однак в останніх жовчні камені виявляють у 3—4 рази частіше. У жінок, які мали троє пологів і більше, жовчні камені спостерігають у 3—4 рази частіше, ніж у тих, що не народжували. Найчастіше жовчнокам’яна хвороба розвивається у жінок 40-50 років, тоді як у чоловіків у середньому на 20 років пізніше. Описані також випадки жовчнокам’яної хвороби у дітей віком від 6 до 16 років.
Слід зауважити, що терміни "жовчнокам’яна хвороба" і "калькульозний холецистит" не є синонімами, хоча провести між ними розмежування досить важко. Хронічний холецистит без каменя часто ускладнюється холелітіазом, а на тлі холелітіазу досить часто розвивається запальний процес у жовчному міхурі.
Етіологія. Найчастіше при жовчнокам’яній хворобі утворюються холестеринові камені (85-90% усіх випадків), у формуванні яких велике значення мають спадкові особливості обміну ліпідів, зокрема інтенсифікація синтезу холестерину з виділенням літогенної (пересиченої холестерином) жовчі, супутні обмінні захворювання (ожиріння, атеросклероз, цукровий діабет, подагра та ін.). Уживання при цьому значної кількості продуктів з великим вмістом рафінованих низькомолекулярних цукрів (сахарози) призводить до збільшення в сироватці крові кількості тригліцеридів, потім холестерину і ліпідів високої щільності — з них і утворюються жовчні камені. З іншого боку, швидка втрата маси тіла через парентеральне харчування або голодування може призводити до розвитку хронічного холециститу, що пов’язано із застоєм жовчі, порушенням рівноваги в системі холестерин—жовчні кислоти.
Чинником ризику жовчнокам’яної хвороби є жіноча стать, особливо в репродуктивному (20—45 років) віці в поєднанні з частими вагітностями та пологами на тлі ожиріння, що супроводжується як гормональними зрушеннями, так і застійними явищами в жовчному міхурі. Застосування пероральних контрацептивів на основі прогестинів і естрогенів також сприяє розвитку жовчнокам’яної хвороби. Частіше жовчнокам’яна хвороба трапляється в осіб з групами крові 11(A) і 1(0).
Важливу роль у формуванні жовчних каменів і, відповідно, у розвитку жовчнокам’яної хвороби відіграє порушення випорожнення жовчного міхура, зумовлене станом регуляторних механізмів жовчних шляхів.
Розслаблення сфінктера Одді, скорочення і випорожнення жовчного міхура пов’язане зі стимуляцією блукаючого нерва в процесі споживання їжі. Під впливом симпатичного нерва тонус жовчного міхура і жовчних проток знижується і течія жовчі припиняється. У разі стовбурної ваготомії розвивається гіпотонія жовчного міхура і застій жовчі. Цьому сприяють спінальні травми й аномалії розвитку жовчного міхура. Зменшення всмоктування жовчних кислот у кишках через їх захворювання (хвороба Крона, рефлюксілеїт, обширна резекція) призводить до зниження концентрації їх у жовчі і підвищення її літогенності.
Пігментні і пігментно-вапняні камені складаються з кальцію білірубінату, кальцієвих солей жовчних і жирних кислот. Чинниками ризику утворення цих каменів можуть бути:
• підвищений гемоліз із накопиченням непрямого білірубіну в печінковій жовчі (хвороба Мінковського-Шоффара, хронічна інтоксикація гемолітичними отрутами тощо);
• підвищення активності в жовчі [З-глюкуронідази внаслідок хронічної інфекції в жовчному міхурі і (або) ендогенних чинників (згущений епітелій стінки жовчного міхура) стимулює перехід прямого білірубіну (зв’язаного з глюкуроновою кислотою) у непрямий;
• гельмінтоз;
• алкогольний цироз печінки;
• демографічний чинник (найчастіше — в країнах Сходу, жителів сільської місцевості).
Утворенню каменів сприяє їжа, що містить багато літогенних продуктів: рафіновані продукти з високим вмістом твердих тваринних жирів і екстрактивних речовин (копченості, сало, жирні сорти м’яса, особливо смаженого), обмежене вживання рослинної клітковини, що адсорбує тригліцериди і холестерин у кишках.
Патогенез
Процес формування жовчних холестеринових каменів проходить три стадії: перенасичення жовчі холестерином, кристалізація і ріст. Розчинність холестерину в жовчі залежить від співвідношення холестерину, жовчних кислот і лецитину. При цьому жовчні кислоти і лецитин утримують холестерин у "завислому" стані. Жовчні кислоти утворюють у жовчі прості міцели, які погано розчиняють холестерин, але розчиняють і об’єднують лецитин, утворюючи при цьому складну міцелу, що може переводити холестерин у розчинну форму. Частіше холестерин розчиняється і транспортується в фосфоліпідних міхурцях, які містяться в жовчі. Підвищена секреція в жовчі холестерину властива переважно молодим пацієнтам і відбувається на тлі ожиріння, висококалорійної дієти, уживання лікарських препаратів (клофіб- рат), в умовах підвищеної активності ГМК-КОА-редуктази, що обмежує швидкість синтезу холестерину в печінці, призводить до утворення так званої літогенної жовчі, тобто жовчі, в якій частіше утворюються камені. Така жовч може також утворюватися внаслідок зниження синтезу в печінці жовчних кислот і фосфоліпідів (забезпечують стабільність жовчі), що відбувається при порушенні функції печінки або зменшенні всмоктування в тонкій кишці (тривале парентеральне харчування, хронічні захворювання, резекція тонкої кишки). Цей механізм літогенезу є провідним у пацієнтів старшого віку. Перенасичення жовчі холестерином суттєво впливає на функціональний стан жовчного міхура (схема 9).
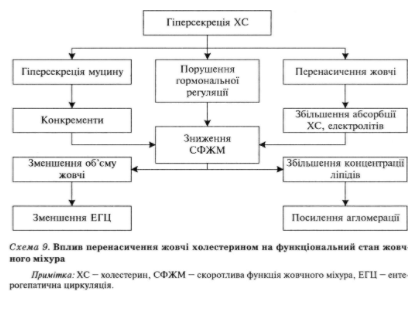
У подальшому настає кристалізація перенасиченої холестерином жовчі, оскільки наведений вище фізіологічний механізм солюбілізації холестерину в умовах підвищеного його синтезу стає недостатнім. Перенасичені холестерином везикули можуть злипатись і агломерувати, утворюючи суспензію рідких кристалів. В умовах зниженої скоротливої функції жовчного міхура з часом з них утворюються тверді кристали холестерину. Подальшому росту їх сприяє муциновий глікопротеїн, який при запаленні жовчного міхура надмірно секретується його стінкою під впливом локальних прозапальних простагландинів і формує зародок холестеринових каменів. Відкладання холестерину на грудочках слизу і наступне злиття їх призводить до утворення холестеринових жовчних каменів, в яких у подальшому утворюються мікро-, а потім макротріщини, через які всередину каменя потрапляють пігменти, утворюючи центри або ядра його росту. Процес утворення каменів пришвидшується, якщо в жовчі з’являються центри кристалізації з епітеліальних клітин, бактерій, слизу, а реакція жовчі змінюється в кислий бік (рН нижче ніж 6).
З урахуванням викладеного вище, можна дійти висновку, що завдяки блокаді синтезу циклооксигенези-2 (ЦОГ-2) нестеро’ідними протизапальними препаратами (ацетилсаліцилова кислота, індометацин, диклофенак натрію, мелоксикам, німесулід, целекоксиб та ін.) можна запобігти мікрокристалізації та утворенню жовчних каменів.
Виділяють 4 типи жовчних каменів:
1) холестеринові камені, що містять близько 95% холестерину і небагато білірубінового вапна;
2) пігментні конкременти, які переважно складаються з білірубінового вапна, холестерину в них менше ніж 30%;
3) змішані холестерино-пігментно-вапняні камені;
4) вапняні камені, які містять до 50% кальцію карбонату і небагато інших складників.
Важливу роль в утворенні жовчних каменів відіграє застій жовчі при гіпокінетичній дискінезії жовчного міхура, що особливо характерно для хворих похилого віку.
Щодо утворення пігментних жовчних каменів, то найбільш обґрунтованими вважають такі три механізми: 1) при ураженні гепатоцитів (цироз печінки) секретується жовч, що містить пігменти зі зміненою структурою, які швидко випадають в осад; 2) можливе виділення жовчних пігментів звичайної будови, але в надмірній кількості (гемолітичні анемії), які не здатні розчинитися в даному об’ємі жовчі; 3) патологічне перетворення екскретованих пігментів у нерозчинні сполуки під впливом патологічних процесів у жовчних шляхах (холангіт, ангіохоліт).
Відомо, що вільний білірубін транспортується в крові альбуміном, захоплюється гепатоцитами, кон’югується з глюкуроновою кислотою та екскретується в жовч переважно у вигляді диглюкуроніду.
Пігментному утворенню каменів при гемолітичних анеміях, окрім підвищення виділення білірубіну в жовч, сприяє також дефект ферментних систем, зокрема білірубін-УДФ-глюкуронілтрансферази, які забезпечують кон’югацію білірубіну.
У розвитку пігментних жовчних каменів велике значення має інфікованість жовчних шляхів. Так, мікроорганізми, особливо кишкова паличка, виділяють патологічний фермент p-глюкуронідазу, який може перетворювати розчинний (кон’югований) білірубін у вільний (нерозчинний), що вступає в реакцію з йонами кальцію, утворюючи кальцію білірубінат — найважливіший складник пігментних жовчних каменів. Молекули кальцію білірубінату, з’єднуючись між собою, утворюють поганорозчинні полімери.
Значне поширення пігментного холелітіазу в країнах Сходу й Азії пов’язане з особливостями харчування (дефіцит білкових продуктів призводить до зниження вмісту в жовчі р-глюкулактону — природного інгібітора Р-глюкуронідази), інфекційними захворюваннями і гельмінтозами біліарної системи.
Патологічна анатомія
Патологічні зміни при жовчнокам’яній хворобі пов’язані з процесами, які ведуть до утворення жовчних каменів, наявністю їх у жовчному міхурі і жовчних протоках, з міграцією їх по системі жовчних шляхів та закупорюванням останніх.
Характерним для жовчнокам’яної хвороби є розростання непосмугованих м’язів і слизових залоз жовчного міхура — утворення ходів Лушки, які вистелені призматичним епітелієм, досягають м’язової оболонки і субсероз- ної основи міхура і сприяють проникненню інфекційних агентів та розвитку інфекційного запального процесу.
Морфологічною ознакою жовчнокам’яної хвороби є також наявність внут- рішньостінкових холестеринових гранульом, які виникають внаслідок виразково-некротичних уражень стінок жовчного міхура і проникнення в м’язову оболонку жовчі, складові елементи якої в процесі репарації виявляються замурованими фіброзною тканиною в товщі м’язового шару.
Холестерин жовчі кристалізується і резорбується багатоядерними гігантськими клітинами, які виявляють у великій кількості в гранульомах, що переважно локалізуються в тілі та шийці жовчного міхура.
Холестеринові камені частіше мають круглу або овальну форму, гладенькі; вони білого або жовтуватого кольору, на розрізі мають радіальну будову, не тонуть у воді, при спалюванні горять яскравим полум’ям.
Пігментні камені складаються з білірубіну і вапна. Вони завжди дуже маленькі і їх багато, мають чорний колір із зеленуватим відтінком, зустрічаються не лише в жовчному міхурі, а й у жовчних протоках, у тому числі і внутрішньопечінкових.
Змішані камені містять білірубін, холестерин і вапно. Вони різноманітні за кольором, формою та величиною, утворюються в жовчному міхурі, звідки потрапляють в протоку. Змішаних жовчних каменів найчастіше багато і вони можуть заповнювати весь жовчний міхур.
Класифікація
У Міжнародній класифікації хвороб десятого перегляду (МКХ-10) жовчнокам’яна хвороба представлена в рубриці К80.
К80 Жовчнокам’яна хвороба (холелітіаз).
К80.0 Камінь жовчного міхура з гострим холециститом.
К80.1 Камінь жовчного міхура з іншим холециститом.
К80.2 Камінь жовчного міхура без холециститу:
• холецистолітіаз;
• холелітіаз;
• колька (повторювана) жовчного міхура;
• жовчний камінь (защемлений) у:
— міхуровій протоці;
— жовчному міхурі.
К80.3 Камінь жовчної протоки з холангітом.
К80.4 Камінь жовчної протоки з холециститом.
К80.5 Камінь жовчної протоки без холангіту чи холециститу.
У клінічній практиці набула поширення класифікація жовчнокам’яної хвороби за О.М. Ногаллєром (1969) і Х.Х. Мансуровим (1985) з доповненнями.
Клінічна класифікація жовчнокам’яної хвороби (за О.М. Ногаллєром, 1969; Х.Х. Мансуровим, 1985; з доповненнями)
I стадія — фізико-хімічна (підвищена літогенність жовчі).
II стадія — латентна (безсимптомне камененосійство):
• камені жовчного міхура;
• камені жовчних проток.
III стадія — клінічних проявів:
1) диспепсична;
2) больова торпідна;
3) больова нападоподібна (жовчна колька);
4) стенокардійна;
5) комбінована (тріада Сента).
Фаза:
• загострення;
• ремісії.
Ступінь тяжкості:
1) легкий;
2) середньої тяжкості;
3) тяжкий.
Ускладнення:
• механічна жовтяниця;
• "відключений" жовчний міхур;
• водянка;
• емпієма;
• перфорація;
• нориця жовчного міхура;
• біліарний гепатит з трансформацією в цироз печінки;
• холецистопанкреатит.
Клінічна картина
Клінічна картина жовчнокам’яної хвороби визначається стадією захворювання, вираженістю і локалізацією утворення каменів і наявністю ускладнень. За переважанням тих чи тих клінічних проявів виділяють такі клінічні форми жовчнокам’яної хвороби: латентну, диспепсичну, больову торпідну, больову нападоподібну (жовчна колька), стенокардійну і комбіновану (тріада Сента).
Латентна форма жовчнокам’яної хвороби не супроводжується клінічними проявами і являє собою безсимптомне камененосійство, але найчастіше спостерігається за наявності одного конкременту в так званій німій зоні - ділянці дна жовчного міхура. Безсимптомне носіння каменів спостерігається майже у половини жінок і третини чоловіків з виявленими каменями в біліарній системі і може тривати від 2 до 11 років з моменту утворення каменів, які виявляють випадково при скринінговому чи профілактичному інструментальному обстеженні.
Диспепсична форма проявляється загальними диспепсичними розладами, що характерні для захворювань органів травлення: відчуття тяжкості в надчеревній ділянці і правому підребер’ї, гіркий смак і сухість у роті, печія, метеоризм, нестійкі випорожнення тощо. Ці прояви частіше постійні, але часом можуть мати періодичний характер. При об’єктивному обстеженні таких хворих можна виявити больові точки, характерні для ураження жовчного міхура.
При больовій торпідній формі хворі скаржаться на постійний тупий біль у правому підребер’ї, надчеревній ділянці або в зоні мечоподібного відростка. Біль посилюється в разі недотримання дієти, при фізичному та емоційному навантаженні, трясьбі, різкій зміні погоди. Часто біль іррадіює в праву лопатку, праве плече і поперекову ділянку справа (мал. 119).
Інтенсивність болю може бути настільки вираженою, що хворі шукають різні пози, аби хоч якось полегшити свої страждання.
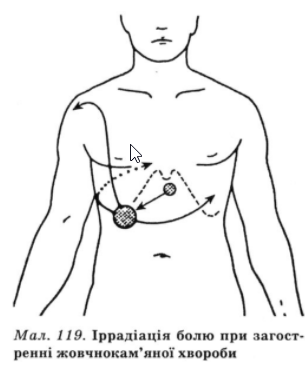
При обстеженні тільки у частини хворих виявляються ознаки біліарної патології: зони шкірної гіперестезії в правому підребер’ї, під правою лопаткою, болючість при пальпації в правому підребер’ї, особливо в зоні проекції жовчного міхура. Інколи спостерігаються диспепсичні явища. Больова торпідна форма може тривати десятки років і за відсутності лікування у значної кількості хворих супроводжується нападами жовчної кольки.
Больова нападоподібна форма (жовчна колька) має типову для жовчнокам’яної хвороби клінічну картину. Характеризується хвилеподібним перебігом: раптово виникає різкий біль у вигляді нападу тривалістю від декількох хвилин до декількох годин, а іноді до кількох днів, протягом яких біль то припиняється, то посилюється. Біль буває нестерпним: виникає в правому підребер’ї, рідше в надчеревній ділянці, поширюється по всьому животі, іррадіює в праве плече, міжлопатковий простір. Напад жовчної кольки може розвиватись на тлі повного благополуччя, частіше вночі і закінчитися може також раптово. Спровокувати її можуть надмірна кількість їжі, жирна їжа, вживання спиртних напоїв, трясьба під час їзди, переохолодження, перевтома, важкі фізичні зусилля, різкі емоції, у жінок — менструації, перед- менструальний період, вагітність. Напади жовчної кольки в нічний час пов’язані з підвищеною збудливістю парасимпатичного відділу вегетативної нервової системи в цей час доби. Біль зумовлений спазмом непосмугованих м’язів жовчного міхура і проток, який виникає як реакція на перешкоди для випорожнення міхура.
Під час нападу жовчної кольки часто підвищується температура тіла. Біль супроводжується напруженням м’язів у правому підребер’ї, нудотою, блюванням, яке не приносить полегшення, уповільненням пульсу, іноді стенокардією, що пов’язано з рефлекторними подразненнями відповідних відділів нервової системи. Тривале блювання спостерігається в разі залучення до патологічного процесу підшлункової залози. Якщо колька триває понад добу, з’являється незначна жовтяниця. При цьому сеча набуває темного кольору, а кал стає світлішим. Жовтяниця минає після припинення нападу, якщо не настає стійке закупорення спільної жовчної протоки. Інколи пальпується збільшений жовчний міхур, причому в його ділянці визначається локальне збільшення печінки. Позитивні симптоми Ражби — Ортнера, Кера, Мерфі та ін.
Найінтенсивніший біль відзначають у хворих з дрібними каменями, коли вони потрапляють у шийку міхура, міхурову чи спільну жовчну протоку. При цьому больовий синдром зумовлений як спазмом непосмугованих м’язів, так і різко підвищеним внутрішньоміхуровим тиском і розтягненням стінки жовчного міхура. У половини хворих з механічною жовтяницею внаслідок закупорення каменем загальної жовчної протоки відзначають свербіж шкіри, вираженість якого залежить від рівня білірубіну в крові.
При стенокардійній формі жовчнокам’яної хвороби (холецистокардіаль- ний синдром), описаній вперше в 1883 р. С.П. Боткіним, можливий розвиток типового ангінозного болю в ділянці серця, який повністю затушовує біль у правому підребер’ї і нерідко розцінюється як напад стенокардії і навіть інфаркт міокарда. Кардіалгії при холецистолітіазі можуть бути зумовлені як іррадіацією болю з правого підребер’я, так і рефлекторними впливами на вінцеві судини, провокуючи коронароспазм або загострення супутньої ішемічної хвороби серця, тому хворі на стенокардитичну форму жовчнокам’яної хвороби, особливо в разі супутньої артеріальної гіпертензії, схильні до розвитку інфаркту міокарда. На ЕКГ під час нападу жовчної кольки виявляють зниження інтервалу ST нижче ізолінії, зменшення вольтажу і негативний зубець Г переважно в грудних відведеннях, високий зубець R у відведеннях I, II, aVL.
Ретельне збирання і аналіз анамнезу, динамічне спостерігання та проведення лабораторних та інструментальних досліджень дозволяє з’ясувати природу кардіалгії.
Клінічний перебіг жовчнокам’яної хвороби залежить також від наявності чи приєднання запального процесу в жовчному міхурі та розвитку інших ускладнень.
Так, у деяких хворих жовчнокам’яна хвороба, яка перебігає спочатку без запалення, ускладнюється останнім і розвивається клініка гострого холециститу. З наростанням запалення біль у правому підребер’ї посилюється, а в разі поширення запалення на інші відділи очеревини біль поширюється спочатку вліво і донизу, охоплюючи все більший простір, аж до розвитку розлитого, а потім і дифузного перитоніту.
Однією з важливих ознак жовчнокам’яної хвороби є збільшення жовчного міхура, яке може спостерігатися як у гострих випадках, так і при хронічному перебігу. Однак у гострих випадках не завжди вдається пропальпувати жовчний міхур через напруження м’язів передньої черевної стінки, а також рухливого неспокою (у разі тяжкої печінкової кольки). Пальпацію жовчного міхура вдається провести після медикаментозного лікування нападу або в міжнападовий період.
При значному збільшенні печінки внаслідок розвитку реактивного гепатиту (холангіогепатиту) можлива атипова локалізація максимуму болю і перитонеальних явищ у правій клубовій ділянці через відтиснення запаленого жовчного міхура донизу. Клінічно реактивний гепатит проявляється збільшенням печінки, закруглений чутливий край якої виступає з-під ребрової дуги; поверхня печінки гладенька, консистенція тістоподібна (м’яка); при вираженому холестазі — печінка щільна. Тяжкий гепатит у більшості випадків перебігає з жовтяницею (навіть у разі прохідності жовчних шляхів). У подальшому розвивається біліарний цироз печінки, який ускладнюється печінковою, а потім печінково-нирковою недостатністю.
Якщо жовчнокам’яна хвороба ускладнилася гострим панкреатитом, хворі відзначають різкий біль у надчерев’ї, який за вираженістю інколи переважає біль у правому підребер’ї. У цих випадках біль найчастіше віддає в поперек, носить виражений оперізувальний характер, можлива також іррадіація за груднину, у ділянку серця, лопаток.
У частини хворих перебіг жовчнокам’яної хвороби ускладнюється лихоманкою, яка по суті є проявом гострого холециститу, холангіту, або загостренням хронічного холециститу. За наявності каменів у жовчному міхурі лихоманка відзначається значно рідше, ніж у хворих, які мають камені в спільній жовчній протоці. Нерідко лихоманка буває короткочасною і зникає разом з больовим нападом. Дуже часто розвитку лихоманки передує жовтяниця. Як правило, лихоманка починається після сильного ознобу. У хворих похилого віку через знижену реактивність температура тіла підвищується до субфебрильних цифр або залишається нормальною навіть у разі вираженого запалення.
На тлі нападоподібного болю внаслідок закупорення каменем спільної жовчної протоки може розвиватися жовтяниця, яка частіше з’являється на другий-третій день з моменту виникнення нападу болю. Розвиток механічної жовтяниці може бути зумовлений стисненням загальної жовчної протоки збільшеними лімфовузлами печінково-дванадцятипалої зв’язки (перихоле- дохеальний лімфаденіт) або внаслідок набряку слизової оболонки жовчних проток, а також стисненням загальної жовчної протоки набряклою головкою підшлункової залози в разі розвитку холецистопанкреатиту.
Наявність каменя невеликих розмірів у спільній жовчній протоці в разі відсутності запального процесу не веде до повного закриття протоки. У деяких хворих при обтурації спільної жовчної протоки камінь може зрушуватися вгору по протоці, відкриваючи вихід для жовчі в дванадцятипалу кишку, а через деякий час знову спричинити обтурацію, і тоді жовтяниця періодично зменшується, а потім знову наростає. Такий камінь називають вентильним.
Одним з найважчих проявів жовчнокам’яної хвороби є гострий калькульозний холецистит, пов’язаний з гострим порушенням мікроциркуляції жовчі в міхурі внаслідок вклинювання жовчного каменя в шийку жовчного міхура або міхурову протоку. У разі нетривалої блокади неінфікованого міхура в більшості хворих циркуляція жовчі досить швидко відновлюється, тому що камінь або повертається в порожнину міхура, або проходить у спільну жовчну протоку.
У разі жовчнокам’яної хвороби на тлі гострого холециститу ускладнена гепатитом або панкреатитом жовтяниця може мати паренхіматозний характер внаслідок запального чи ферментативного (при панкреатиті) ураження паренхіми печінки, або бути комбінованою за рахунок двох компонентів - порушення відтоку жовчі і ураження паренхіми печінки.
При тривалому закупоренні шийки жовчного міхура складові частини жовчі всмоктуються стінкою міхура, а його слизова оболонка виділяє серозний випіт — так розвивається водянка жовчного міхура. При цьому різкий біль у ділянці правого підребер’я змінюється відчуттям важкості, температура тіла, як правило, нормальна. У разі приєднання інфекції розвивається емпієма жовчного міхура. Стан хворого різко погіршується: з’являється озноб, температура зростає до гектичної, відновлюється біль у правому підребер’ї, у крові виявляють нейтрофільний лейкоцитоз, збільшення ШОЕ.
У разі повного закупорювання каменем входу в жовчний міхур, коли припиняється і надходження, і відтік жовчі, він поступово зморщується і атрофується. Коли відбувається тотальне заповнення жовчного міхура каменями, напади жовчної кольки припиняються, що створює видимість благополуччя, хоча блокований жовчний міхур іноді становить загрозу для життя пацієнта.
За наявності активного інфекційного агента в міхуровій жовчі швидко розвивається прогресивний запальний (запально-деструктивний) процес у стінках жовчного міхура.
Флегмона стінки жовчного міхура і абсцес у ділянці ложа жовчного міхура можуть бути наслідком гострого холециститу або пролежня від великого каменя з подальшим приєднанням запального процесу.
Найчастішим ускладненням холелітіазу і жовчної кольки є розвиток деструктивного холециститу із загрозою виникнення перфорації і перитоніту. Унаслідок пролежня від великого каменя, гангрени стінки, розплавлення останньої гнійним процесом утворюються дефекти стінки жовчного міхура, що веде до перфорації.
При некрозі стінки жовчного міхура формуються внутрішні жовчні нориці. Діагностувати їх важко, оскільки клінічна картина маскується симптомами основного захворювання. Більшість внутрішніх нориць виявляють випадково, під час холангіографії або операції.
Тривале перебування каменів у жовчному міхурі може призвести до раку жовчного міхура, який в 3—4 рази частіше зустрічається у жінок, ніж у чоловіків.
Виділяють три ступені тяжкості жовчнокам’яної хвороби.
Легкий ступінь захворювання характеризується рідкими (1—5 разів на рік) вираженими або частішими, але легкими нападами жовчної кольки, які швидко усуваються спазмолітиками. Іноді напади відсутні, а періодичний ниючий, стиснений біль у правому підребер’ї минає самостійно або після застосування грілки. Під час больового нападу у хворих можуть спостерігатися лихоманка, помірний лейкоцитоз, збільшена ШОЕ, легка диспротеїнемія зі збільшенням глобулінових фракцій. Функції печінки практично не порушені.
При жовчнокам’яній хворобі середньої тяжкості спостерігають частіші (1 раз на 1—2 міс) і більш виражені напади стисного, пекучого, ріжучого болю в правому підребер’ї з іррадіацією в праву лопатку, плече, підключичну ділянку. Біль триває протягом декількох годин, супроводжується нудотою, блюванням, гіркотою в роті, іншими диспепсичними явищами, іноді механічною жовтяницею (симптоматика залежить від клінічної форми жовчнокам’яної хвороби). Відзначають лейкоцитоз, збільшену ШОЕ, диспротеїнемію, підвищення температури тіла. Напади усувають за допомогою спазмолітиків, наркотичних препаратів. Як правило, протягом кількох днів хворі відчувають загальне нездужання, розбитість, нерідко загострюються супутні холецистит, ангіохоліт, панкреатит. Функції печінки порушені незначно.
Для тяжкого перебігу захворювання характерні часті, виражені больові напади (1—4 на місяць). Напад жовчної кольки може тривати протягом доби і більше, погано усувається спазмолітиками і наркотиками. Як правило, у наступні дні клінічну картину визначають супутні захворювання, що загострились. Функції печінки порушуються, часто спостерігається холецистокар- діальний синдром.
Основою діагностики жовчнокам’яної хвороби є її клінічна картина, однак для з’ясування характеру (кількість, величина, склад і локалізація жовчних каменів), супутніх змін у жовчних протоках (камені, холангіт, стриктури) та інших органах системи травлення, насамперед у печінці і підшлунковій залозі, проводять інструментальні та лабораторні дослідження.
Ультразвукове дослідження є основним методом діагностики жовчнокам’яної хвороби (мал. 120). Його неінвазивність, безпечність і простота виконання дозволяє проводити повторні дослідження, а також динамічне ультразвукове дослідження. Воно дозволяє визначити: наявність каменів у жовчному міхурі, їхню кількість і розміри, сумарний об’єм і, що важливо, кількісний склад конкрементів; розташування, розміри і форму жовчного міхура, товщину його стінки і наявність у ньому звужень, ступінь запально-інфільтративних змін, діаметр спільної жовчної протоки і наявність у ній каменів. Функціональне УЗД з використанням жовчогінного сніданку дозволяє оцінити скоротливу та евакуаторну функцію жовчного міхура.
В опасистих пацієнтів при вираженому метеоризмі трансабдоміналь- не ультразвукове дослідження не дозволяє достатньо добре візуалізувати жовчний міхур і особливо жовчні протоки для виключення холецисто- або холедохолітіазу.
ЕРХПГ не завжди можна виконати, що пов’язано з технічними труднощами, органічними змінами в сфінктері Одді, оперативними втручаннями в ділянці гастродуоденальної зони, підвищеною чутливістю до контрастних речовин тощо.
У цих ситуаціях показано проведення ендоскопічного ультразвукового дослідження жовчного міхура і жовчних шляхів за допомогою ехоендоскопа із шлунка або дванадцятипалої кишки. Із наявних методів виявлення каменів у жовчних протоках ендоскопічна ультрасонографія є найточнішим.
Пероральна холецистографія (мал. 121). Метод рентгеноконтрастного дослідження доцільно використовувати в тих випадках, коли необхідно мати точні дані про функціональний стан жовчного міхура, рент- генопрозорість конкрементів і ступінь їх кальцифікації. Ці відомості важливі для відбору хворих на літолітичну терапію і екстракорпоральну літотрипсію. Одним із недоліків методу є неможливість контрастування жовчних проток, стан яких потрібно досліджувати в усіх без винятку хворих перед призначенням лікування.
Внутрішньовенна холеграфія дає змогу отримати чітке зображення не лише жовчного міхура, а й позапечінкових жовчних проток. Останнє важливе для виявлення каменів у жовчних протоках, визначення ступеня їх дилатації або звуження.
Виявлення на холангіограмах навіть помірного розширення жовчних проток є непрямою ознакою порушення відтоку жовчі в кишки і в цьому разі необхідні додаткові дослідження для виявлення причини жовчної гіпертензії.
Проведення внутрішньовенної холеграфії абсолютно показане в тих випадках, коли на основі діагностичних і клінічних ознак виникає підозра на супутнє ураження жовчних проток — наявності в них каменів і стриктур. Щоб зняти ці підозри, можна провести ендоскопічну ретроградну холангіографію.
Черезшкірна черезпечінкова холангіографія застосовується у хворих з обструктивною жовтяницею і порушенням функції печінки, коли внутрішньовенна холангіографія протипоказана. Застосування черезшкірної черезпечін- кової холангіографії дає змогу визначити характер жовтяниці і точно встановити рівень обструкції жовчних проток. Цей метод дослідження доцільно застосовувати при діагностиці холедохолітіазу, ущільнення каменів у великому сосочку дванадцятипалої кишки, рубцевих структурах жовчних проток, уроджених аномаліях жовчних шляхів, раку підшлункової залози, печінки і жовчних проток.
Холангіопанкреатографія, перевагою якої є поєднання огляду дванадцятипалої кишки і рентгенологічного дослідження поза- і внутрішньопечінкових жовчних проток і проток підшлункової залози, дозволяє з великою точністю визначити характер і локалізацію патології біліарної системи, а також провести розмежування жовчнокам’яної хвороби і туморозного панкреатиту.
Гепатобілісцинтиграфія застосовується для оцінювання функціонального стану жовчного міхура і печінки, що особливо важливо в разі підозри на наявність у хворого на жовчно- кам’яну хворобу хронічного гепатиту. Мала інвазивність, висока технологічність та інформативність є підставою для використання її в усіх випадках ускладненої жовчнокам’яної хвороби. Нормальні показники функціонального стану жовчних проток за даними гепатобіліарної сцинтиграфії дозволяють відібрати хворих для проведення ізольованої холецистектомії, не застосовуючи при цьому рентгеноконтрастних досліджень.
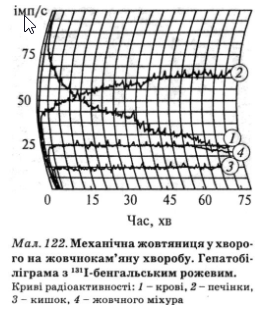
За наявності перешкод для відтоку жовчі по жовчних протоках на гепа- тобіліграмі з 131І відзначається сповільнення евакуації РФП із жовчного міхура (мал. 122).
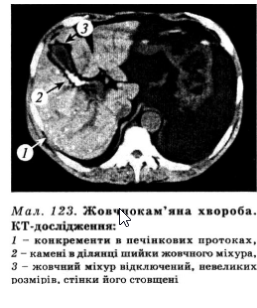
Одним із найточніших методів діагностики жовчнокам’яної хвороби є комп’ютерна томографія, що має переваги перед ультразвуковим дослідженням у діагностиці каменів у спільній жовчній протоці (мал. 123). Комп’ютерна томографія застосовується також для виявлення каменів у разі технічної неможливості проведення ультразвукового дослідження через накопичення газу в кишках, ожиріння, сумнівів щодо правильності діагнозу.
Певне діагностичне значення має дослідження жовчі, що одержана при дуоденальному зондуванні, особливо із застосуванням холецистокініну. Наявність у жовчі кристалів холестерину і (чи) брунатно-червоних кристалів білірубіну та кальцію у 80—90% свідчить про наявність каменів і є безумовним показником до холецистографії та ультразвукового дослідження, а в разі потреби — і ультразвукового моніторування.
Біохімічне дослідження крові слід проводити для оцінювання функціонального стану печінки і характеристики ліпідного обміну. При цьому визначають рівень білірубіну (прямої і непрямої фракції), аланін- і аспартат- амінотрансферази, лужної фосфатази, холестерину і тригліцеридів. Нормальні показники рівня білірубіну й активності основних ферментів печінки вказують на відсутність запального процесу в гепатоцитах. Високий рівень у плазмі крові холестерину і тригліцеридів свідчить про зв’язок захворювання з порушенням ліпідного обміну. Підвищення активності лужної фосфатази на тлі підвищеного вмісту в крові білірубіну, переважно прямої фракції, у хворих на жовчнокам’яну хворобу пов’язане з порушенням відтоку жовчі в дванадцятипалу кишку внаслідок часткового чи повного закупорювання жовчних проток; при цьому виділення уробілінових тілець з калом і сечею знижене або відсутнє, виявляється білірубінурія. Виявлення в сечі після нападу жовчної кольки жовчних пігментів (прямого білірубіну) при нормальному вмісті уробіліну є ранньою ознакою ускладнення жовчнокам’яної хвороби механічною жовтяницею.
Щодо загального аналізу крові, то в третини пацієнтів з жовчною колькою виявляється лейкоцитоз від 8,0 • 109/л до 12 • 109/л, при цьому у половини хворих ШОЕ перевищує 15 мм/год.
Діагностика жовчнокам’яної хвороби в типових випадках не є складною і базується на таких симптомах: 1) анамнез (спадкова схильність, спосіб життя, схильність до ожиріння та інших хвороб обміну); 2) напад жовчної кольки; 3) наявність каменів (за даними холецистографії); 4) велика кількість кристалів холестерину, білірубіну кальцію в міхуровій і печінковій жовчі при дуоденальному зондуванні; 5) наявність ускладнень (жовтяниця, водянка жовчного міхура, емпієма стінки жовчного міхура та ін.).
Труднощі в діагностиці жовчнокам’яної хвороби виникають у випадках, коли вона перебігає з диспепсичним синдромом, без типових нападів жовчної кольки, при холецистокардіальному синдромі тощо.
Диференціальну діагностику жовчнокам’яної хвороби слід насамперед проводити із загостренням хронічного холециститу без каменя і з гострим холециститом без каменя, для яких характерний не такий бурхливий початок, причому, незважаючи на сильний біль, хворі більш спокійні.
Гострі напади болю в правому підребер’ї з лихоманкою, жовтяницею, збільшенням жовчного міхура і блюванням, яке не приносить полегшення, — найхарактерніші ознаки жовчнокам’яної хвороби, пов’язані із запальним процесом у жовчному міхурі, холангітом і холедохолітіазом. Ці симптоми при калькульозному холециститі зустрічаються значно частіше, ніж при холециститі без каменя, і наявність їх у гострий період є підставою для встановлення діагнозу жовчнокам’яної хвороби.
Напад жовчної кольки у хворих на жовчнокам’яну хворобу слід також диференціювати з гострим емфізематозним холециститом, який являє собою дуже важку, блискавичну форму холециститу, що спричиняється змішаною інфекцією, до складу якої входять газотвірні мікроорганізми. Захворювання переважно спостерігають в осіб похилого віку та у хворих на цукровий діабет. Характеризується вираженим стійким болем у правому підребер’ї, швидким погіршенням стану хворого, аж до шокового. При рентгенологічному дослідженні виявляється накопичення газу в стінці чи порожнині жовчного міхура і жовчних протоках. Як тільки стан хворого стабілізується, виконують термінову холецистектомію, проте летальність досягає 20%.
Нападу гострого болю, зумовленого дискінезією жовчних шляхів, передує сильне нервово-емоційне напруження. Біль не носить тривалого, стійкого характеру, напад не супроводжується лейкоцитозом, збільшенням ШОЕ, температура тіла не підвищується понад 37,5 °С.
Біль у правому підребер’ї з іррадіацією в праву ключицю і лопатку буває при виразковій хворобі дванадцятипалої кишки і, особливо, за наявності спай- кового процесу (перихоледуоденіт). Періодичність і сезонність болю, збережений апетит, диспепсичні явища, закрепи, блювання, що приносить полегшення, — все це властиве виразковій хворобі.
На тлі нападоподібного болю жовчнокам’яна хвороба може ускладнитись розвитком механічної жовтяниці, яку потрібно диференціювати із жовтяницею іншого походження (табл. 48). У хворих на жовчнокам’яну хворобу причиною жовтяниці, як правило, є обтурація каменем спільної жовчної протоки, однак виникнення механічної жовтяниці може бути зумовлене стисненням спільної жовчної протоки збільшеними лімфовузлами печінково-два- надцятипалої зв’язки (перихоледохеальний лімфаденіт) або набряком слизової оболонки жовчних проток, а також стисненням загальної жовчної протоки набряклою головкою підшлункової залози в разі ускладнення жовчнокам’яної хвороби холецистопанкреатитом.
Диференціальна діагностика жовтяниць
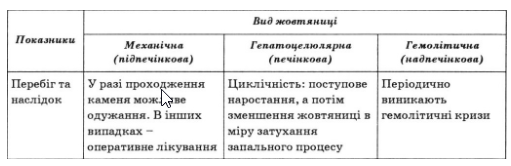
У хворих на панкреатит біль іррадіює вліво, болючість при пальпації переважно в точці Дежардена, розташованій на 5—7 см вище від пупка, по лінії, що з’єднує пупок з верхівкою правої пахвової ямки, у крові та сечі визначається підвищений рівень діастази. У разі ускладнення жовчнокам’яної хвороби холецистопанкреатитом, який частіше має гострий характер, для встановлення правильного діагнозу потрібні дані інструментальних методів дослідження (УЗД, ендоскопічна ретроградна панкреатохолангіографія та ін.).
При гострому алкогольному панкреатиті більш виражені нудота і блювання, локалізація болю в надчерев’ї і в надпупковій ділянці з іррадіацією в спину; відсутній зв’язок болю здиханням, менше виражене напруження м’язів передньої стінки, відсутня локальна болючість у ділянці жовчного міхура. Помірне підвищення активності амілази сироватки крові і сечі великої ролі в диференціальній діагностиці не відіграє, тому що такі зміни можуть спостерігатися при обох захворюваннях. Водночас висока гіперамілаземія і гіпер-амілазурія, особливо в поєднанні з гіпокальціємією, свідчать про наявність гострого панкреатиту.
Гострий алкогольний гепатит теж інколи перебігає з інтенсивним болем. Гепатомегалія, печінкові знаки та інші характерні ознаки гострого алкогольного гепатиту допомагають установити правильний діагноз.
Можливість розвитку правобічної нижньочасткової пневмонії виключається на підставі клінічних ознак і рентгенологічного дослідження органів грудної порожнини.
Іррадіація болю в праву половину попереку може викликати підозру щодо наявності правобічної ниркової кольки, але відсутність змін у сечі, типової іррадіації болю в праве яєчко, позитивного симптому Пастернацького і характерних для сечокам’яної хвороби даних ультразвукового дослідження дозволяє відкинути це припущення. Крім того, після закінчення нападу при жовчній кольці біль залишається в правому підребер’ї, а при нирковій — у поперековій ділянці.
У момент нападу жовчної кольки нерідко спостерігається напруження черевної стінки в правому підребер’ї і різка болючість у цій зоні, що є проявом вісцеросенсорного рефлюксу, а в разі поширення болю донизу потребує диференціальної діагностики з гострим апендицитом, напад якого також може нагадувати жовчну кольку, особливо в разі атипового положення червоподібного відростка (доверху). У сумнівних випадках слід брати до уваги такі обставини. Апендицит частіше відзначається в осіб молодого віку, особливо у чоловіків, тоді як жовчна колька — у хворих старших вікових категорій, переважно у жінок; при апендициті ректальна температура вища, ніж пахвова, а при жовчній кольці це співвідношення нормальне. Іррадіація болю вгору більш типова для жовчної кольки, ніж для апендициту. Лейкоцитоз у хворих на гострий апендицит більш різко виражений, хоча в період ознобу і значного підвищення температури у хворих із жовчною колькою число лейкоцитів також може досягати високих цифр.
При різкому збільшенні печінки в разі розвитку реактивного гепатиту (холецистогепатиту) можлива атипова локалізація максимуму болю і перито- неальних явищ у правій пахвинній ділянці у зв’язку з відтисненням запаленого жовчного міхура донизу. При цьому в міру наростання запалення біль у правому підребер’ї посилюється, а в разі поширення запалення на інші відділи очеревини біль поширюється спочатку вліво і донизу, охоплюючи все більший простір, аж до всієї черевної порожнини. Це також диктує необхідність розмежування з гострим апендицитом, якому властива локалізація болю переважно в правому нижньому квадранті живота, там же визначаються локальна болючість і симптом Блюмберга.
Рефлекторна стенокардія без симптомів жовчнокам’яної хвороби трапляється рідко. Відмежування жовчнокам’яної хвороби від ІХС, зокрема інфаркту міокарда, полягає в детальному аналізі причин, які безпосередньо передували нападу болю (фізичне і психоемоційне перевантаження — при інфаркті міокарда; надмірна кількість їжі, особливо жирної чи смаженої, вживання алкоголю, трясьба, перевтома, надмірні фізичні зусилля, а також нервово-психічні перевантаження — при жовчній кольці), відсутності типових ЕКГ-ознак та змін з боку ферментних систем: креатинін-фосфокінази (МВ-фракція), лактатдегідрогенази (4-ї і 5-ї фракції), аспартатаміно- трансферази та ін.
Лікування осіб із жовчнокам'яною хворобою залежить від стадії, форми і фази захворювання
При всіх стадіях жовчнокам’яної хвороби рекомендується 4—6-разове харчування з виключенням висококалорійної і багатої на холестерин їжі. Виключають копченості, тугоплавкі жири, подразнювальні приправи. Рекомендують рослинні жири. Дієта повинна включати велику кількість рослинної клітковини з додаванням висівок: це нормалізує перистальтику кишок, зменшує літогенність жовчі.
У першій (фізико-хімічній) стадії жовчнокам’яної хвороби, яка характеризується підвищеною літогенністю жовчі, лікувально-профілактичні заходи спрямовані на зниження вмісту в жовчі холестерину і запобігання випаданню його в осад. Для цього пацієнтам рекомендують:
• систематичні фізичні вправи, активний руховий режим, туризм (фізичні вправи обмежують хворим з каменями в жовчному міхурі);
• раціональне харчування (для запобігання ожирінню і застою жовчі): дієта № 5 з обмеженням жирної і висококалорійної їжі, додаванням щодня 100—150 г сирих овочів і фруктів; особливо корисні житні і пшеничні висівки по 15 г 2—3 рази на день;
• оскільки секреція жовчних кислот підвищується під час іди і знижується в період між споживанням їжі, особливо після нічного голодування, а середній темп добової секреції жовчних кислот у хворих на першій стадії жовчнокам’яної хвороби знижений, їм рекомендують часту іду;
• корекція ендокринних порушень (гіпотироз, цукровий діабет, порушення обміну естрогенів та ін.);
• усунення інфекційно-запального процесу в жовчних шляхах (див. "Хронічний холецистит без каменя");
• адекватне лікування захворювань кишок (дисбактеріозу, коліту — див. відповідні глави);
• лікування цирозу печінки і гемолітичної анемії (при цих захворюваннях підвищується продукування непрямого білірубіну зі збільшення його вмісту в жовчі);
• зниження рівня гіперхолестеринемії (мевакор або ловастатин по 20 мг 1 раз на день увечері);
• стимуляція синтезу і секреції жовчних кислот (фенобарбітал по 0,05 г вранці і в обід; 0,1 г увечері; зиксорин по 0,1 г 3 рази на день);
• усунення фізико-хімічних зрушень у жовчі (ліобіл по 0,4—0,8 г 3 рази на день після їди);
• є дані про запобігання і гальмування мікрокристалізації та утворенню каменів під впливом НПЗП (ацетилсаліцилова кислота, мелоксикам, німесулід, целекоксиб та ін.), що особливо актуально у хворих із супутнім остеоартрозом.
У II (латентній) стадії жовчнокам’яної хвороби, якій властиве безсимптомне носійство каменів, загальні заходи (фізичні вправи з деяким обмеженням, лікувальне харчування, лікувально-профілактичні засоби) здійснюються за схемою лікування жовчнокам’яної хвороби І стадії.
Для виведення дрібних каменів у період ремісії за наявності умов виконують різні варіанти тюбажів (пролонговане "сліпе" зондування, холекіне- тики). У разі безуспішності такого лікування або наявності каменів великих розмірів за показаннями проводять медикаментозне лікування, спрямоване на розчинення каменів за допомогою препаратів жовчних кислот:
• хенодезоксихолева кислота (хенофальк, хеносан) по 0,75—1,5 г (0,015 г на 1 кг маси тіла) перед сном протягом від 3 міс до 2—3 років;
• урсодезоксихолева кислота (урсофальк, урсосан) по 0,5—1 г (0,01 г на 1 кг маси тіла) перед сном протягом від 6 міс до 2 років;
• літофальк (поєднання хенодезоксихолевої та урсодезоксихолевої кислот у рівній пропорції) у дозі по 0,4—0,8 г (0,007 г на 1 кг маси тіла) перед сном протягом від 6 міс до 2 років підвищує ефективність лікування.
Умови та показання для медикаментозного розчинення (хенотерапії) жовчних каменів:
• холестеринові камені (розміром не більше ніж 20 мм рентгенонега- тивні, у кількості від одного до п’яти, які легко зміщуються і випливають наверх при зміні положення тіла);
• функціонування жовчного міхура (заповнений каменями не більше ніж на половину об’єму);
• відсутність каменів у жовчних протоках;
• давність первинної діагностики жовчних каменів не більше ніж 2—3 роки;
• заборона вживання клофібрату, холестираміну, антацидів, естрогенів;
• високий ризик ускладнень оперативного втручання в осіб похилого віку за наявності вираженого атеросклерозу, недостатність кровообігу;
• оптимальний комплаєнс (згода хворого тривалий час — упродовж багатьох місяців — дотримуватися програми лікування).
Якщо камені локалізуються в жовчних протоках, медикаментозне розчинення їх не проводять.
Хенотерапія протипоказана в таких випадках:
• гострі запальні захворювання жовчного міхура і жовчних проток;
• розмір каменів понад 20 мм та їх рентгенопозитивність;
• нефункціональний жовчний міхур (повністю заповнений каменями об’єм жовчного міхура);
• супутні захворювання печінки;
• виразкова хвороба;
• хронічний панкреатит;
• супутній цукровий діабет;
• запальні захворювання кишок (виразковий коліт, хвороба Крона тощо);
• ураження нирок;
• вагітність.
Тривалість розчинення холестеринових каменів залежно від їхньої величини і складу становить у середньому від 6 міс до 2 років. Якщо через 18 міс камені не зменшуються, то подальше лікування в більшості випадків стає недоцільним.
Під час проведення хенотерапії здійснюють контроль функціонального стану печінки: після закінчення першого місяця лікування, а потім регулярно через кожні 2—3 міс слід визначати рівень у крові трансаміназ, лужної фосфатази, білірубін; проводити контрольні рентгенологічні та ультразвукові дослідження.
Пероральна оглядова і прицільна холецистографія в положенні хворого стоячи і лежачи проводиться через 6—10 міс від початку лікування. Для поточного контролю за динамікою розчинення каменя доцільно проводити ультразвукове дослідження.
Після успішного розчинення каменів хенопрепарати слід уживати ще З міс. В окремих випадках після відміни лікування жовч знову стає літогенною. Тому в перші три роки після розчинення каменів рекомендується щорічно проводити ультразвукове дослідження. Для недопущення повторного утворення жовчних каменів слід дотримувати дієти з багатим вмістом рослинних волокон (пшеничні висівки, овочі, фрукти). У разі повторного утворення жовчних каменів показане проведення нового курсу лікування.
Повного розчинення каменів можна досягти у половини випадків, а часткового — у 30% хворих.
Для зменшення літогенності застосовують також ровахол по 1 капсулі на 10 кг маси тіла на день протягом 6—12 міс; ліобіл по 0,4—0,6 г 3 рази на день після іди протягом 4—8 тиж. Літогенність жовчі зменшується також завдяки вживанню фенобарбіталу (100—200 мг на день) та зиксорину (300—400 мг на добу протягом 3—7 тиж).
Для неінвазивного подрібнення конкрементів жовчного міхура в клінічній практиці з 1986 р. використовують метод екстракорпоральної ударно-хвильової літотрипсії. Ефективність цього методу залежить від властивостей конкрементів, які визначають успіх їх фрагментації та елімінації, а також від функціонального стану жовчного міхура, що визначає частоту розвитку ускладнень і побічних ефектів періоду елімінації і ранніх рецидивів утворення каменів.
Критеріями відбору пацієнтів із жовчнокам’яною хворобою для лікування методом екстракорпоральної ударно-хвильової літотрипсії є:
• поодинокі нечисленні (2—4) конкременти діаметром не більше ніж 1 см;
• солітарний конкремент діаметром не більше ніж 3 см;
• холестеринові камені (при холецистографії такі камені не повинні давати тіні);
• нормальна скоротливість жовчного міхура після аліментарного подразнення (зменшення поверхні жовчного міхура на 30—50%);
• відсутність рецидивної лихоманки, холестазу і жовтяниці в анамнезі, що дає змогу зі значною долею вірогідності виключити переважно пігментні камені в жовчному міхурі.
Дотримання цих умов є необхідним для успішного розчинення фрагментів каменів після подрібнення їх.
Протипоказання для проведення екстракорпоральної ударно-хвильової літотрипсії: аномалії розвитку жовчного міхура, значні розміри каменів та їх кальцифікація, порушення функції жовчного міхура, порушення згортання крові.
Доцільним є проведення комбінованого лікування: хенотерапія і екстра- корпоральна літотрипсія.
За 2 тиж до хенолітотрипсії слід розпочати лікування препаратами жовчних кислот і після сеансів літотрипсії продовжити вживання їх до повного розчинення фрагментів каменів (результат лікування контролюється ультразвуковим дослідженням).
Метод екстракорпоральної ударно-хвильової літотрипсії досить ефективний. Часткова або повна фрагментація каменів досягається майже в 95 % випадків.
Черезшкірно-черезпечінковий холелітоліз полягає в наступному. Під місцевою і системною анестезією при постійному рентгенівському контролі в жовчний міхур вводять тонкий катетер (через шкіру і тканини печінки), через який здійснюють краплинне вливання 5—10 мл метил-герц-бутилового ефіру — розчинника каменів.
Черезшкірно-черезпечінковий холелітоліз може бути застосований за наявності таких умов:
• холестеринові камені жовчного міхура з вираженими симптомами захворювання, але без склеротичних змін стінки жовчного міхура;
• збереження функції жовчного міхура;
• прохідність міхурової і загальної жовчної проток;
• операбельність, згода хворого на операцію.
Перевагою цього методу є можливість застосування його у хворих із холестериновими каменями будь-яких розмірів і будь-якої кількості, але при збереженій скоротливій функції жовчного міхура і повній прохідності міхурової і загальної жовчної проток.
При застосуванні черезшкірно-черезпечінкової літотрипсії вдається розчинити понад 95% жовчних каменів. Після розчинення каменів доцільно застосувати урсодезоксихолеву кислоту по 10 мг на 1 кг маси тіла на день протягом 3 міс, що дозволить запобігти утворенню холестеринових каменів у подальшому.
Черезпечінковий лізис жовчних каменів протипоказаний за наявності пігментних і кальцифікованих каменів, аномалій і дуже маленького ложа жовчного міхура, а також у разі порушення згортання крові.
Якщо жовчнокам’яна хвороба ускладнена холедохолітіазом, найдоцільнішим методом лікування є ендоскопічна папілосфінктеротомія, що дозволяє запобігти розвитку ускладнень, пов’язаних з порушенням пасажу жовчі. Однак ризик розвитку гострого холециститу в пацієнтів, яким була проведена ендоскопічна папілосфінктеротомія без видалення жовчного міхура, залишається на рівні 5—20 % протягом наступного 3—5-річного спостерігання.
Лікування хворих пацієнтів із жовчнокам’яною хворобою III (клінічної) стадії залежить від клінічного варіанта перебігу захворювання. При гострому чи вираженому загостренні хронічного калькульозного холециститу, у період нападу жовчної кольки хворі мають бути госпіталізовані в хірургічне відділення.
Для усунення больового синдрому, особливо в разі жовчної кольки, вводять внутрішньом’язово спазмолітики (но-шпа по 2 мл 2% розчину, буско- пан по 1—2 мл 2% розчину, папаверину гідрохлорид по 2 мл 2% розчину, галідор по 2 мл 2,5% розчину), холінолітики підшкірно (платифіліну гідро- тартрат по 1 мл 0,2% розчину, пірензепін по 2 мл 0,5% розчину), інгібітор кальцієвих каналів з міотропним спазмолітичним ефектом дицетел (пінаверію бромід по 0,05 г 3—4 рази на день), знеболювальні (баралгін, новокаїн по 5—10 мл 0,5 % розчину, промедол по 1 мл 2 % розчину; при цьому морфіну гідрохлорид — протипоказаний, тому що викликає спазм сфінктера Одді), валідол, нітрогліцерин по 1 таблетці під язик, настій або настоянка чистотілу, олеметин по 2 капсули 3 рази на день до іди.
За відсутності перитонеальних явищ показана гаряча грілка на ділянку правого підребер’я, гаряча ванна, внутрішньошкірна новокаїнова блокада зон шкірної гіперестезії.
У разі наявності холестазу призначають ентеросгель по 15 г (розтерти з ЗО мл води) 3 рази на день.
Якщо жовчна колька супроводжується лихоманкою протягом 2—3 днів, призначають антибактеріальну і дезінтоксикаційну терапію.
Як антибактеріальні використовують такі препарати:
• ципрофлоксацин усередину по 500 мг 2 рази на день (в окремих випадках разова доза може становити 750 мг, а кратність застосування 3—4 рази на день). Тривалість лікування — від 10 днів до 4 тиж. За показаннями лікування можна починати з внутрішньовенного (краплинного) уведення 200 мг 2 рази на день;
• доксициклін усередину або внутрішньовенно (краплинно) в перший день лікування 200 мг на день, а в подальшому — 100—200 мг на день залежно від тяжкості клінічного перебігу захворювання. Тривалість лікування від 10 днів до 4 тиж;
• цефалоспорини (кефзон, фортум, плафоран) внутрішньом’язово по 2 г кожні 12 год або по 1 г кожні 8 год протягом 6—8 днів;
• септрин (бактрим, бісептол) усередину по 960 мг 2 рази на добу з інтервалами 12 год або внутрішньовенно (краплинно) з розрахунку 20 мг на 1 кг маси тіла триметроприну і 100 мг на 1 кг маси тіла сульфаметанеазолу за 2 введення на день протягом 2 тиж.
У разі гнійного процесу препаратами вибору є меронем (меропінем) по 500 мг внутрішньовенно (краплинно) через кожні 8 год або тієнам (іміленем) внутрішньовенно (краплинно) 2—4 рази на день протягом 10—14 днів.
Якщо є потреба, антибактеріальні препарати можна комбінувати залежно від мікробної чутливості та індивідуальної сумісності.
Між періодами печінкової кольки у хворих і безсимптомним носійством каменів характер харчування істотно залежить від маси тіла. Хворим з надмірною масою показана малокалорійна збалансована дієта. Обмежують цукор, солодощі, тваринні жири при достатній кількості рослинних жирів (25—40 г). їжа повинна містити велику кількість харчових волокон, які є в овочах, фруктах, неподрібненому зерні, а також у спеціальних препаратах (фібожель, пшеничні висівки, регулакс та ін.). їжа з великою кількістю харчових волокон знижує рівень холестерину жовчі, збільшує холато-холестериновий коефіцієнт, переважно за рахунок збільшення пула хенодезоксихолатів. Рекомендується 5—6-разове споживання їжі невеликими порціями, що веде до зниження апетиту і сприяє випорожненню жовчного міхура. З раціону виключають м’ясні, рибні та грибні навари, приправи, міцний оцет, перець, гірчицю, хрін, часник, цибулю, ковбаси, дуже солоні страви, консерви, копчене м’ясо і рибу, смажені продукти. Особливо обмежують продукти, які багаті на холестерин (яєчні жовтки, тваринні тугоплавкі жири). Забороняють страви, виготовлені з печінки, нирок, інших субпродуктів. До харчового раціону можна включити сир, молоко, кефір, яєчні білки, овочеві та молочні супи, нежирні, варені та парові — м’ясо, рибу, овочі (крім бобових), фруктові соки, яблучне пюре, протертий овочевий суп чи вегетаріанський борщ без сметани.
У період загострення і після нападу печінкової кольки слід застосувати більш сувору дієту. На короткий час виключають чорний хліб, сирі овочі та фрукти, м’ясо, рибу. Дозволяють протерті вегетаріанські супи, протерті каші та овочеве пюре, черствий пшеничний хліб грубого помелу.
Санаторно-курортне лікування пацієнтів із жовчнокам’яною хворобою ефективне лише за відсутності частих нападів жовчної кольки і ускладнень цього захворювання. Рекомендують курорти Миргород, Моршин, Труска- вець, Березівські Мінеральні Води, а також місцеві профільні санаторії. Основним засобом бальнеологічного лікування таких хворих є мінеральні води.
Для боротьби із закрепами до комплексу лікування доцільно включати ректальні процедури із застосуванням мінеральної води, які рефлекторно викликають спорожнення жовчного міхура.
Теплолікування слід використовувати досить обережно, особливо невдовзі після загострення. Грязьові аплікації, озокерито- і парафінотерапію призначають за щадною методикою.
Хворим, які недавно перенесли напад печінкової кольки, доцільно призначити електрофорез 10 % розчину магнію сульфату або новокаїну, УВЧ-тера- пію. Седативний ефект дають хвойні або радонові ванни.
Курортне лікування показане хворим у період ремісії, за винятком тих, в яких жовчнокам’яна хвороба ускладнена інфекцією і частими загостреннями, а також тих, які потребують хірургічного втручання (наявність множинних або великих поодиноких конкрементів, закупорювання жовчних шляхів). Хворим з частими і тяжкими нападами жовчнокам’яної хвороби і наявністю активної інфекції (збільшення ШОЕ, лейкоцитоз), а також хворим із жовтяницею санаторно-курортне лікування протипоказане.
У разі неефективності консервативної терапії хворі з жовчною колькою підлягають хірургічному лікуванню.
Абсолютними показаннями для оперативного лікування пацієнтів із жовчнокам’яною хворобою є:
• гострий холецистит;
• жовчні кольки, що часто рецидивують у хворих із жовчним міхуром, що не функціонує;
• холедохолітіаз;
• водянка, гангрена жовчного міхура;
• перфорація чи загроза перфорації жовчного міхура;
• розвиток кишкової непрохідності.
Як відносні показання до хірургічного втручання визначені такі стани в клініці жовчнокам’яної хвороби:
• хронічний калькульозний холецистит і стадії загострення;
• відключений жовчний міхур;
• наявність великих (понад 3 см) конкрементів, які загрожують виникненню пролежнів;
• наявність дрібних (5 мм і менше) каменів (небезпеку виходу їх у жовчні протоки).
У разі розвитку холедохолітіазу навіть при маловираженій клінічній картині захворювання відносними показаннями до оперативного лікування є:
• пігментні камені будь-яких розмірів;
• наявність супутніх захворювань (цукровий діабет);
• безуспішність проведеного консервативного лікування.
Прогноз при жовчнокам’яній хворобі залежить від багатьох чинників, у тому числі наявності або розвитку ускладнень супутніх захворювань.
Хімічне розчинення каменів при відповідних показаннях (див. вище) можливе у 50—70% хворих (залежно від величини каменів).
Ударно-хвильова літотрипсія, незважаючи на високу ефективність, показана лише 25—30% хворих із безсимптомним носінням каменів і 10—20% хворих з активною (клінічною) формою жовчнокам’яної хвороби.
Хірургічне лікування, усуваючи прояви калькульозного холециститу, не впливає на обмінні порушення, які призводять до холелітіазу і, відповідно, не запобігають його рецидивам.
Тривале або постійне лікування підтримуваними дозами препаратів жовчних кислот для запобігання рецидивам утворення каменів після їх розчинення або холецистектомії поліпшує прогноз.
Профілактика жовчнокам’яної хвороби полягає у виявленні осіб групи ризику її розвитку і в усуненні у них причин застою жовчі. Особливу увагу слід звернути на пацієнтів з дискінезіями жовчного міхура і хронічним холециститом з метою проведення у них активних запобіжних і лікувальних заходів. Рекомендується часте споживання їжі невеликими порціями, обмеження споживання жирної, висококалорійної, багатої на холестерин їжі; заняття фізкультурою і спортом, виробничою гімнастикою, зміни положення тіла в процесі трудової діяльності; пішохідні прогулянки; усунення закрепів; носіння зручного одягу, відмова від тугих пасків, ременів. Жінкам у післяродовий період дуже корисно годувати дитину грудьми, оскільки при цьому з організму виводиться надлишок холестерину.
Диспансерне спостерігання пацієнтів із жовчнокам’яною хворобою здійснюють терапевт або гастроентеролог поліклініки 1—2 рази на рік.
Медико-соціальна експертиза
Для оцінювання працездатності вирішальне значення мають частота, інтенсивність і тривалість больових нападів.
У разі легкого перебігу жовчнокам’яної хвороби стійкої втрати працездатності, як правило, не настає, тимчасова непрацездатність становить від декількох днів до 1,5 місяця на рік. Після проведеного лікування абсолютна більшість хворих зберігають працездатність, їм доступна будь-яка робота, що не пов’язана з постійним фізичним навантаженням і дозволяє дотримуватися харчового режиму. Обмеження в праці їм можуть надаватися МСЕК.
Пацієнтам із перебігом захворювання середньої тяжкості протипоказана праця, що вимагає фізичних зусиль, вимушеного положення тіла, напруження м’язів передньої черевної стінки, струсів тіла, а також тривала ходьба. Тимчасова непрацездатність становить 3—3,5 місяця на рік. У разі переходу на іншу роботу з втратою кваліфікації хворі можуть визнаватись інвалідами III групи.
При тяжкому перебігу жовчнокам’яної хвороби протипоказана будь-яка регулярна праця. Тимчасова непрацездатність становить іноді 4—5 міс на рік. Хворим, як правило, визначають II групу інвалідності.
Працездатність осіб із жовчнокам’яною хворобою, які перенесли холе- цистектомію, зазвичай зберігається і вони (за винятком осіб, що займаються важкою фізичною працею) повертаються до роботи за своєю професією. Інвалідами їх визнають рідко і на незначний термін.
Подальша інформація
Завжди консультуйтеся зі своїм лікарем, щоб переконатися, що інформація, яка відображається на цій сторінці, може бути застосована до ваших особистих обставин. Інформація призначена тільки для медичних фахівців.