Виразкова хвороба
- Етіологія і патогенез
- Особливості патогенезу ВХ
- Ускладнення хвороби
- Клінічні особливості перебігу різних варіантів виразкової хвороби
- Інструментальні та лабораторні методи діагностики
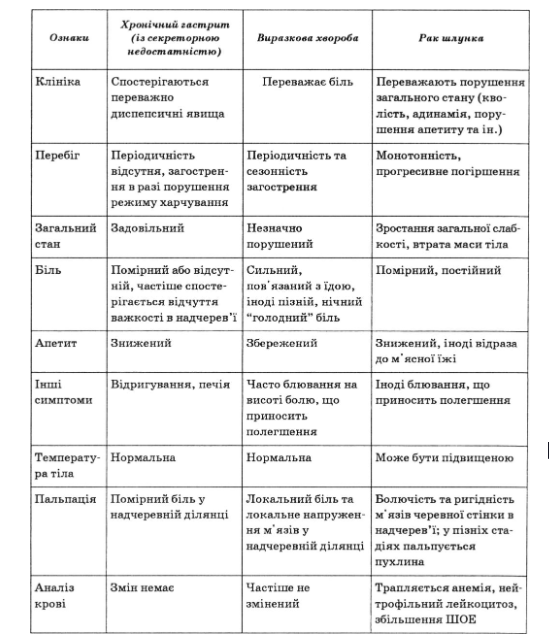
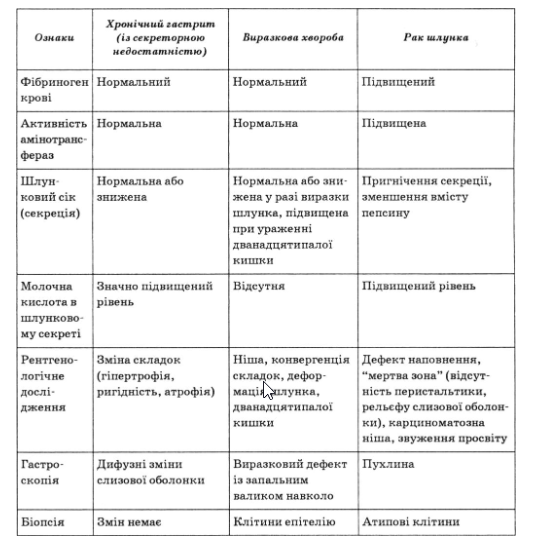
- Диференціальна діагностика
- Диференціальна діагностика
- Правила антигелікобактерної терапії
- Показання до хірургічного лікування хворих на ВХ
- Експертиза непрацездатності
Етіологія і патогенез
Виразкова хвороба (пептична виразка) — це захворювання, що характеризується виникненням виразкового дефекту в слизовій оболонці шлунка і (або) дванадцятипалої кишки, в основі якого лежить запальний процес, зумовлений зниженням її захисних властивостей, і (або) підвищення агресивності шлункового вмісту у зв’язку з персистенцією у більшості випадків гелікобактерної інфекції, а також впливом низки внутрішніх і зовнішніх чинників.
Виразкова хвороба (ВХ) — досить поширене захворювання в багатьох країнах світу. Її діагностують у 5—10% населення. Переважно це чоловіки віком від 30 до 50 років. В Україні зареєстровано біля 5 млн хворих на ВХ, при цьому серед міського населення ВХ зустрічається в 2—3 рази частіше, ніж серед сільського. У загальній популяції дуоденальна локалізація переважає над шлунковою (4:1). В осіб молодого віку це співвідношення досягає 10—13:1, а у віці понад 60 років виразки шлунка і дванадцятипалої кишки зустрічаються приблизно з однаковою частотою. Середнє співвідношення чоловіків і жінок у молодому віці, які хворіють на ВХ, становить 4:1, а після настання менопаузи воно вирівнюється.
Серед численних причин, з якими пов’язують виникнення гастродуоденальних виразок, загальновизнаними є такі:
• гелікобактерна інфікованість;
• медикаментозні засоби (НПЗП — передусім резерпін, протитуберкульозні препарати, калію хлорид та ін.);
• наслідки патологічної гіперсекреції (гастринома, гіперкальціємія, стресові стани, ідіопатична гіперсекреція тощо);
• змішана етіологія (хвороба Крона, саркощоз, портальна гіпертензія).
Інфікованість бактеріями Helicobacter pylori (HP) вважається головним етіопатогенетичним чинником виразкової хвороби дуоденальної локалізації і одним з основних у формуванні виразкової хвороби (ВХ) шлунка.
Саме HP-асоційовані пептичні виразки слід розглядати як синонім терміна "виразкова хвороба".
Роль HP у розвитку ВХ вперше була вивчена й описана в 1983 р. австралійськими дослідниками B.Marshall і J.Warren, які виділили їх зі слизової оболонки антрального відділу шлунка у хворих на хронічний гастрит, а потім і в осіб із ВХ.
Роль HP у розвитку ВХ подвійна:
• по-перше, у процесі своєї життєдіяльності, утворюючи аміак із сечовини, HP постійно залужнює антральний відділ шлунка, що призводить до гіперсекрецїї гастрину, постійної стимуляції обкладкових клітин (парієталь- них гландулоцитів) і гіперпродукції НС1;
• по-друге, низка штамів HP виділяють цитотоксини, які ушкоджують слизову оболонку, що призводить до розвитку антрального гастриту (гастрит типу В), шлункової метаплазії дуоденального епітелію, міграції HP у дванадцятипалу кишку і розвитку дуоденіту, а в разі наявності генетичної схильності — і виразкової хвороби.
HP виявляють майже у 95% хворих з виразковим ураженням дванадцятипалої кишки і у 60—70% — зі шлунковою локалізацією виразки. Для реалізації здатності HP спричиняти виразки (ульцерогенної здатності HP) необхідне порушення динамічної рівноваги між чинниками "агресії" і "захисту", що зумовлене цілою низкою внутрішніх (генетичних) і зовнішніх (середовищних) чинників.
Чинники ризику виразкової хвороби
Генетичні:
• спадкова обтяженість;
• І (0) група крові;
• гіперпепсиногенемія;
• гіпергастринемія;
• гіперплазія або гіперфункція пілоричних G-клітин;
• дефіцит фукопротеїнів у слизовій оболонці гастродуоденальної зони.
Середовищні:
• відхилення від раціонального харчування (зловживання гострими стравами, кавою, алкогольними напоями, їда всухом’ятку, нерегулярне харчування, споживання їжі перед сном тощо);
• паління більше ніж 10 цигарок протягом дня (особливо "сигарета раннього віку");
• нервово-психічне перенапруження;
• професійні чинники і спосіб життя.
Для виразкової хвороби із шлунковою локалізацією у фазі загострення характерна наявність виразки і поєднаного з нею HP-позитивного хронічного активного гастриту, а для виразкової хвороби дванадцятипалої локалізації - виразки і хронічного активного дуоденіту, асоційованого з HP. При цьому ступінь НР-інфікованості слизової оболонки пропорційна активності запалення, наявності шлункової метаплазії епітелію і атрофії залоз.
Особливості патогенезу ВХ
Є підвищена реактивність непосмугованих м’язів, навіть до незначного порушення регуляторних впливів, а також знижена резистентність слизової оболонки до дії ушкоджувальних агентів. Ця особливість пов’язана з наявністю HP-інфекції, яка, з одного боку, призводить до розвитку гормональної дискоординації і порушення балансу агресивних і захисних чинників, а з іншого — може спотворювати аферентну інформацію про функціональний стан шлунка і дванадцятипалої кишки.
З морфологічної точки зору виразка, яка виникає в гастродуоденальній зоні, є глибоким дефектом слизової оболонки з обов’язковим руйнуванням власної м’язової пластинки, під час загоєння якого утворюється сполучнотканинний рубець.
Спадкова схильність займає важливе місце в розвитку ВХ, особливо дуоденальної локалізації, однак унаслідується не саме захворювання, а високий ризик розвитку ВХДК. Він наявний в осіб, у яких батьки і (або) родичі другого ступеня споріднення хворіли (хворіють) на це захворювання. При цьому патологічний процес частіше виникає в осіб чоловічої статі молодого віку без преморбідних станів. Встановлено чимало генетичних чинників, наявність яких веде до виникнення ВХ. Так, спадково зумовлене збільшення маси парієтальних гландулоцитів, гіперчутливість їх до гастрину, підвищене утворення пепсиногену-1 і розлад гастродуоденальної моторики сприяють ушкодженню слизової оболонки шлунка і дванадцятипалої кишки. До зниження резистентності слизової оболонки призводить дефіцит фукомукопротеїдів слизу і недостатність вироблення секретованого IgA, яким належить захисна функція слизової оболонки шлунка та дванадцятипалої кишки.
Серед маркерів спадкової обтяженості щодо ВХ слід виділити такі: визначення 1(0) групи крові і резус-фактора; виявлення "несекреторного статусу" (нездатності виділяти зі слиною групові аглютиніни крові системи АВО); уродженому дефіциту а-антитрипсину і (і-макроглобуліну, які в нормі забезпечують захист слизової оболонки шлунка і дванадцятипалої кишки від агресії ацидопептичного чинника і беруть участь у процесах регенерації; відсутність у крові кишкового компонента лужної фосфатази; підвищення вмісту в крові фракції пепсиногену-І, сироваткової і еритроцитної холінестерази; зниження вироблення секреторного імуноглобуліну (IgA). Важливого значення надають також спадково-детермінованому порушенню обміну фукоглікопротеїдів і глікозамінів, які входять до складу шлункового і дуоденального слизу.
З відкриттям системи гістосумісності і встановленням її зв’язку зі спадково-детермінованими захворюваннями було показано, що у хворих на виразкову хворобу найчастіше визначають антигени HLA В5, В15 і В35. За наявності цих антигенів частота розвитку виразкової хвороби дуоденальної локалізації збільшується у 2—3 рази.
Спадкову схильність до виразкової хвороби можна встановити майже в половині випадків, частіше у жінок. Можна припустити, що переважно жінки є носіями гена, який зумовлює схильність до виникнення виразкової хвороби.
Особливостями хворих на виразкову хворобу є схильність до вегетативних порушень, погане сприйняття сильних подразників.
Безпосередньо формування виразки зумовлене дисбалансом між чинниками агресії і захисту слизової оболонки шлунка і дванадцятипалої кишки.
До чинників агресії належать:
• посилення впливу кислотно-пептичного чинника, пов’язане зі збільшенням маси секреторних клітин і продукування хлоридної кислоти і пепсину;
• порушення моторно-евакуаторної функції шлунка і дванадцятипалої кишки (затримання або прискорення евакуації кислого вмісту із шлунка, дуоденогастральний рефлюкс);
• уживання деяких медикаментозних препаратів, передусім НПЗП і глю- кокортикоїців.
Чинниками захисту є:
• резистентність слизової оболонки до дії ушкоджувальних чинників;
• утворення шлункового слизу;
• адекватне продукування бікарбонатів;
• активна регенерація поверхневого епітелію слизової оболонки;
• адекватне кровопостачання слизової оболонки;
• нормальний вміст простагландинів у стінці слизової оболонки;
• імунний захист.
Багато із названих чинників агресії і захисту генетично детерміновані, а рівновага між ними підтримується узгодженою взаємодією нейроендокринної системи.
Крім блукаючого нерва і гормонів залоз внутрішньої секреції (АКТГ, кортизон, тироксин, інсулін та ін.) у підвищенні активності кислотно-пеп- тичного фактора беруть участь гастроінтестинальні гормони (гістамін, гастрин, бомбезин, субстанція Р — фізіологічний активатор гастрину).
Стимулювальна дія гормонів на мембрани головних і парієтальних клітин здійснюється через рецептори шляхом підвищення продукування циклічних нуклеотидів і збільшення кількості внутрішньоклітинного кальцію та калію.
Патогенна (агресивна) дія перелічених гормонів частіше проявляється в умовах зниження активності гормонів, які інгібують шлункову секрецію. До них належать: соматостатин, глюкагон, кальцитонін, статеві гормони, секретин, холецистокінін, панкреозимін, урогастрон, серотонін, простагландини, а також опіо’їди — енкефаліни та ендорфіни.
Механізм гіперсекреції, гіперацидності та підвищеної протеолітичної активності шлункового соку у хворих на виразкову хворобу може бути різним. Він зумовлюється підвищенням тонусу парасимпатичного відділу ЦНС, посиленням звільнення гормону гастрину із гастринпродукувальних клітин піло- роантрального відділу шлунка, гістаміну з тканинних базофілів слизової оболонки шлунка та утворенням циклічних нуклеотидів (АМФ та ГМФ); зниженням активності дуоденального гальмівного механізму або зменшенням кількості інгібувальних гормонів у дванадцятипалій кишці при атрофічному дуоденіті. Патогенетичне значення має також гіперплазія обкладкових клітин зі збільшенням маси у фундальному відділі шлунка.
Виявилось, що посилення агресивних чинників пов’язане переважно з гіперсекрецією хлоридної кислоти, а ослаблення чинників захисту гастроду- оденальної слизової оболонки — з її запаленням. Основою обох чинників є тривале інфікування слизової оболонки шлунка і дванадцятипалої кишки Helicobacter pylori (HP).
HP бере участь і у патогенезі виразки, впливаючи на чинники як "захисту", так і "агресії".
Виділені штами HP (тип І), що мають специфічний ген Cag А, який контролює продукцію цитотоксичного білка Cag A-protein (Cag А-фенотип) — відповідальний за розвиток важких гастритів, дуоденальної виразки і належить до чинників ризику розвитку раку шлунка, — а також ген Vac, який кодує токсин Vac A-protein, що в поєднанні з Cag А призводить до більш інтенсивного запалення слизової оболонки шлунка.
Насамперед HP безпосередньо пошкоджує епітелій слизової оболонки шлунка, що особливо притаманно штамам HP І типу, які мають Cag А- та Vac А-фенотипи, і внаслідок цього — найбільшу цитолітичну активність.
Крім вакуолізувального цитотоксину HP виробляє уреазу, оксидазу, ка- талазу, лужну фосфатазу, глюкофосфатазу, протеазу, фосфоліпазу, білок— інгібітор секреції НС1, супероксиддисмутазу та чимало інших речовин, які деструктивно діють на тканини шлунка і дванадцятипалої кишки.
Ліпополісахарид зовнішньої мембрани HP взаємодіє з ламініном базальної мембрани епітелію шлунка, порушуючи цілість епітеліального покриву — епітеліоцити втрачають зв’язок з базальною мембраною, унаслідок цього з’являються мікродефекти на поверхні слизової оболонки.
Імуногенні властивості має також уреаза. Моноцити і лейкоцити, які залучені нею, виділяють цитокіни й продукують вільні радикали, які пошкоджують епітелій.
HP сприяє виділенню великої кількості прозапальних цитокінів (різні інтерлейкіни, TNF-a), які ініціюють і підтримують процеси пошкодження слизової оболонки шлунка.
Однак прямої дії HP на епітелій недостатньо для його загибелі та утворення дефекту слизової оболонки.
Адгезія HP негайно викликає сигнальну трансдукцію та реорганізацію цитоскелету епітеліоцитів, які відповідають продукуванням цитокінів, а саме інтерлейкіну-8 (IJI-8). Ці цитокіни призводять до міграції лейкоцитів із кровоносних судин, розвивається активна стадія запалення. Активовані макрофаги секретують інтерферон g та чинник некрозу пухлини, у свою чергу вони залучають у слизову оболонку нові клітини, які беруть участь у запальній реакції. Завдяки каталазі та супероксидцисмутазі HP уникають фагоцитозу. Водночас у самому епітелії реактивний кисень і мієлопероксидаза активованих лейкоцитів спричинюють тяжкі деструктивні зміни.
Вплив HP поширюється і на чинники агресії. Бактерія порушує систему міжклітинних взаємовідносин, які регулюють секрецію гастрину. За рахунок потужної уреазної активності бактерії утворюють навколо себе "лужну хмарку" з йонів амонію (уреаза HP розчиняє сечовину до аміаку та вуглекислого газу). Таким чином знімається наявне в нормі гальмування в кислому середовищі секреції гастрину G-клітинами.
Останнім часом велике значення надають не стільки активізації G-клітин, скільки зменшенню кількості D-клітин і гальмуванню продукування ними соматостатину — антагоністу гастрину. Очевидно, у цьому процесі вирішальну роль відіграє не зміна рН, а цитокіни моноцитів та лімфоцитів запального інфільтрату, які призводять до дисгармонії ендокринного клітинного ансамблю, порушуючи регулювальну функцію соматостатинових клітин. Інфекція HP призводить до збільшення продукування IJI-1, IJI-6 та IJI-8, ФНП-а, інтерферону у, чинника активізації тромбоцитів. У дослідженнях in vitro IJI-1 та інтерферон у спричинюють вивільнення гастрину слизової оболонки шлунка. Гіпергастринемія призводить до збільшення маси парієтальних клітин і підвищення кислотної продукції.
Порушення співвідношення чинників агресії і захисту може бути різним у кожному конкретному випадку. Так, при ВХ дуоденальної локалізації частіше провідну роль відіграє підвищення кислотно-пептичної агресії, тоді як при виразці шлунка на перший план виступає зниження чинників захисту слизової оболонки шлунка і дуоденогастральний рефлюкс.
Одним із неспецифічних чинників розвитку виразкової хвороби є хронічне перенапруження нервової системи. Тривалі психоемоційні перевантаження, повторні психічні травми, важкі життєві ситуації можуть призвести до розвитку виразок значно частіше, ніж раптові одноразові життєві стреси чи закрита травма мозку. Виразкова хвороба розвивається частіше у сімейно невлаштованих людей (вдівство, розлучення, роздільне проживання подружжя).
Згідно з теорією стресової дезадаптації, сильні (надмірні) стресори призводять до неадекватних реакцій, до дистресу, що реалізується як нервовим шляхом — через передній гіпоталамус і вегетативну нервову систему, так і гормональним — через задній гіпоталамус — гіпофіз — кору надниркових залоз — загруднинну залозу (тимус).
Не випадково виразкова хвороба зустрічається частіше в промислово розвинутих країнах, у великих сучасних промислових центрах, а пік її поширення частіше випадає на період воєн, великих соціальних конфліктів і потрясінь. На виразкову хворобу хворіє лише людина, її не вдається виявити у жодного з видів тварин, що підтверджує значення психоемоційних чинників в її виникненні.
З давніх часів розвиток виразкової хвороби пов’язували зі вживанням певних харчових продуктів, систематичним мікротравмуванням слизової оболонки шлунка погано подрібненою, недовареною, надмірно гострою і грубою їжею. Однак численні дослідження в різних країнах не підтвердили прямого ульцерогенного ефекту цих аліментарних порушень.
У курців виразкова хвороба характеризується більш агресивним перебігом: у них частіше виникають рецидиви й ускладнення, повільніше рубцюється виразковий дефект. Нікотин сприяє гіперплазії парієтальних глан- дулоцитів і гіперацидності шлункового соку; пригнічує вироблення гістаміну і бікарбонатів у шлунку і підшлунковій залозі, підвищує рівень пепсиногену-1 у крові; пригнічує слизоутворення в слизовій оболонці шлунка і дванадцятипалої кишки внаслідок зниження синтезу простагландинів і кровотоку. Посилюється моторна активність шлунка, нерівномірною і загалом прискореною стає евакуація, періодично виникає пілороспазм, підвищується тиск у дванадцятипалій кишці, що сприяє дуоденогастральному рефлюксу.
Надмірне вживання кави та зловживання алкоголем негативно впливають на перебіг виразкової хвороби, сприяючи частому її рецидивуванню. Тому нині відмова від зловживання алкоголем, а також зменшення споживання кави розглядають як загальні обов’язкові принципи лікування виразкової хвороби.
Прямих доказів ролі алкоголю в розвитку виразкової хвороби немає. Однак відомо, що алкоголь ушкоджує слизово-бікарбонатний бар’єр шлунка, посилює зворотну дифузію водневих йонів; високі концентрації алкоголю спричинюють гострі ушкодження слизової оболонки шлунка.
Отже, основними чинниками ульцерогенезу є кислотно-пептична агресія та інфекція HP на тлі спадкової схильності, які взаємно посилюють свою патологічну дію, причому HP підтримує хронічний перебіг захворювання, періодично створюючи загрозу рецидиву.
Класифікація. МКХ-10:
К25 Виразка шлунка, включаючи пептичну виразку пілоричного та інших відділів шлунка.
К26 Виразка дванадцятипалої кишки, включаючи пептичну виразку всіх відділів дванадцятипалої кишки.
К27 Гастроєюнальна виразка, включаючи пептичну виразку анастомозу шлунка, привідної та відвідної петель тонкої кишки з виключенням первинної виразки тонкої кишки.
К29 Хронічний гастродуоденіт (передвиразковий стан).
Робочу класифікацію виразкової хвороби представлено нижче.
Робоча класифікація виразкової хвороби (пептичної виразки) шлунка та дванадцятипалої кишки
За наявності НР~.
• НР-позитивна;
• НР-негативна. За локалізацією’.
• виразка шлунка (кардіального та субкардіального відділів, тіла шлунка, антрального відділу, пілоричного каналу);
• виразка дванадцятипалої кишки (ампули, позаампульного відділу);
• поєднані виразки шлунка та дванадцятипалої кишки;
• виразка гастроентероанастомозу. За розмірами виразкового дефекту.
• мала виразка (до 0,5 см);
• середніх розмірів (0,6—1,0 см);
• велика (понад 1см);
• гігантська — понад 3 см для шлунка, понад 2 см для дванадцятипалої кишки.
Стадії:
• загострення;
• рубцювання (стадія "червоного" та "білого" рубця);
• ремісії;
• рубцево-виразкова деформація шлунка та дванадцятипалої кишки. За перебігом:
• вперше виявлена;
• легкий (частота рецидивів — один раз на рік і рідше);
• середньої тяжкості (частота рецидивів два рази на рік);
• тяжкий (частота рецидивів понад два рази на рік або наявність ускладнень).
Ускладнення хвороби
Ускладнення:
• стеноз антрального відділу шлунка;
• пенетрація;
• перфорація;
• кровотеча;
• перигастрит та перидуоденіт;
• малігнізація. Симптоматичні виразки:
• стресові;
• медикаментозні;
• при ендокринних захворюваннях (синдром Цоллінгера—Еллісона, гіпер- паратироз);
• при захворюваннях внутрішніх органів (гепатогенні, панкреатогенні, при XH3JI, атеросклерозі).
Локалізація виразок шлунка різна: найчастіше вони зустрічаються на малій кривині (46—50%), у воротарному і передворотарному відділах (38—45%), значно рідше - у верхньому відділі шлунка (8—10%), на передній і задній стінках тіла шлунка (3—5%) і дуже рідко — у ділянці дна і великої кривини шлунка (0,1-0,2%).
У більшості випадків хронічні виразки шлунка поодинокі і лише в 10—20% випадків — множинні. Більша частина множинних виразок за локалізацією не відрізняється від поодиноких.
Дуоденальні виразки частіше локалізуються на малій кривині (30—35%) і передній стінці (35—45%) дванадцятипалої кишки, рідше — на задній стінці (10-15%) і великій кривині (5—8%), у 5—10% випадків виявляють множинні виразки, а в 2—5% - позаампульні виразки дванадцятипалої кишки, які частіше розташовуються у верхній третині і рідше — у середній третині низхідного відділу дванадцятипалої кишки. Інколи позаампульні виразки поєднуються з виразками ампули дванадцятипалої кишки.
Симптоматичні виразки — це неоднорідна за патогенезом група, об’єднана однією ознакою: утворенням дефекту слизової оболонки шлунка та/або ДПК у відповідь на дію різноманітних ульцерогенних чинників. До симптоматичних виразок належать:
• стресові виразки;
• виразки, які виникають при низці захворювань внутрішніх органів;
• медикаментозні виразки;
• ендокринні виразки.
При симптоматичних гастродуоденальних виразках один чинник або група чинників стають основними в ульцерогенезі.
Переважне значення в ульцерогенезі стресових виразок належить ішемії слизової оболонки шлунка і дванадцятипалої кишки в умовах розладу мікро- циркуляції, гіповолемії, плазмовтрати та гіпотонії, збільшенню при стресі продукування адренокортикотропних гормонів, кортикостероїдів, катехоламінів, гістамінів, порушенню гастродуоденальної моторики.
Гастродуоденальні виразки можуть виникати на тлі інших захворювань і бути патогенетично з ними пов’язаними, наприклад, великі виразки шлунка утворюються в разі атеросклеротичного ураження черевного відділу аорти внаслідок недостатності регіонального кровопостачання.
Нестероїдні протизапальні препарати впливають на захисний бар’єр слизової оболонки, пошкоджуючи його, змінюючи кількісний і якісний склад слизу, пригнічуючи синтез ендогенних простагландинів.
Підвищення рівня гастрину в крові при гастриномі та, як внаслідок, постійна висока гіперсекреція хлоридної кислоти лежать в основі синдрому Цоллінгера—Еллісона.
Виразкоутворення при гіперпаратирозі пояснюється збільшенням продукування паратгормону, що призводить до гіперкальціємії, активізації секреторної та моторної функцій шлунка. Негативну дію на слизову оболонку має і сам паратгормон.
Клінічна картина і клінічні варіанти перебігу виразкової хвороби. Правильно зібраний анамнез має не менше значення, ніж лабораторне та інструментальне дослідження. Основними клінічними проявами ВХ є больовий і диспепсичний синдроми. При виразковій хворобі дуоденальної локалізації біль характеризується періодичністю (чергуванням періодів загострення і ремісії), ритмічністю, пов’язаною зі споживанням їжі, сезонністю (весняні та осінні загострення). Біль виникає натще (часто вночі) і зменшуються чи повністю минає після їди і антацидних препаратів, холінолітиків. Диспепсичний синдром цим пацієнтам менше властивий, ніж больовий.
При виразковій хворобі шлунка сезонність захворювання виражена менше; больовий синдром триваліший; антациди менш ефективні, а їжа швидше провокує біль, ніж усуває його. Ранній біль властивий виразкам, розташованим у верхньому відділі шлунка, для виразок шлунка в ділянці воротарної печери і для виразок дванадцятипалої кишки характерний пізній (через 1,5— 2 год після іди) і нічний біль, який може бути і "голодним", він зменшується або навіть припиняється після споживання "їжі.
Локалізація болю при ВХ різна і не завжди визначається місцезнаходженням виразки. Та все ж у разі розташування виразки на малій кривині біль частіше виникає в ділянці надчерев’я, при локалізації виразки в дванадцятипалій кишці — у надчеревній ділянці праворуч від середньої лінії, а при виразках кардіального відділу шлунка — за мечоподібним відростком. Іррадіація болю різна: при виразках верхнього відділу шлунка він іррадіює в ліву половину грудної клітки, ліву лопатку, що вимагає диференціальної діагностики зі стенокардією; у разі дуоденальної локалізації виразки чіткої іррадіації не спостерігають. Інколи спостерігають іррадіацію в поперекову зону, що симулює попереково-крижовий радикуліт. Інтенсивність больового синдрому в разі неускладненої виразки незначна і найчастіше не потребує призначення знеболювальних препаратів. Патогенез болю при ВХ, найвірогідніше, пов’язаний зі спазмом непосмугованих м’язів антрального відділу шлунка та з клінічно-тонічними скороченнями, що поєднуються з гіперсекрецією.
Нудота, відсутність апетиту і блювання більше властиві шлунковій локалізації виразки. Регулярне щоденне блювання, особливо ранкове залишками напередодні з’їденої їжі, властиве порушенням евакуації через набряк та спазм воротаря і особливо стеноз антрального відділу шлунка. Блювання кольору кави та мелена властиві такому ускладненню виразкової хвороби, як кровотеча; больовий синдром на висоті кровотечі зникає. Слід зазначити, що мелена з’являється через 2 доби, а лабораторні дані, які свідчать про наявність анемії, — через 1 добу від початку шлунково-кишкової кровотечі. Ранніми клінічними проявами кровотечі є порушення гемодинаміки (тахікардія, артеріальна гіпотонія, зомління, шок). Приховані кровотечі, як правило, супроводжують періоди загострення захворювання, характеризуються періодичністю і в періоди ремісії не спостерігаються.
Із диспепсичних явищ при ВХ найчастіше виникає печія (у 60—80% усіх хворих на ВХ), причому не тільки в періоди загострень. Печія може протягом багатьох років передувати періодам загострень. Вона має ті самі типові риси, що і біль (періодичність, сезонність). Печія пов’язана з порушенням моторної функції стравоходу і шлунка і є ознакою наявності у хворого шлунково-стравохідного (гастроезофагального рефлюксу).
Апетит у хворих на виразкову хворобу збережений, а інколи навіть значно посилений. Оскільки біль найчастіше пов’язаний зі споживанням їжі, то інколи у хворих з’являється страх перед їдою. У деяких хворих на ВХ періодично спостерігається посилене слиновиділення, якому передує нудота.
Закрепи незалежно від локалізації виразки частіше виникають у період загострення ВХ і зумовлені характером харчування хворих, ліжковим режимом і, головним чином, нервово-м’язовою дистонією товстої кишки вагус- ного походження. Іноді закрепи виникають або посилюються внаслідок уживання антацидних препаратів, зокрема солей кальцію.
Проноси зустрічаються рідко і зумовлені супутніми ураженнями тонкої кишки, що супроводжуються порушенням функцій переварювання і всмоктування.
Втрату маси тіла відзначають майже в усіх хворих у період загострення, а відновлення її часто асоціюється з початком ремісії.
Анемія у хворих на ВХ є наслідком кровотечі з виразки, причому вона може бути непостійна, незначна, прихована, яку виявляють під час лабораторного дослідження калу.
Під час огляду порожнини рота у хворих на ВХ часто виявляють каріозні зуби, а також супутній періодонтит і (або) пародонтоз, які негативно впливають на якість механічного оброблення їжі. Це може сприяти загостренню ВХ, особливо шлункової локалізації.
Язик у хворих на ВХ із супутнім гастритом може бути вкритий білувато- жовтим нальотом, а в разі прогресування атрофічного гастриту зі зниженою секреторною функцією шлунка загладжуються сосочки язика. Як показали ендоскопічні дослідження, біль часто зникає раніше, ніж рубцюється чи заживе виразка.
Під час поверхневої пальпації при загостренні ВХ часто визначають локальну помірну болючість у надчеревній ділянці зліва (при медіогастральних) або справа (при пілоричних або дуоденальних виразках) від середньої лінії, а іноді (в разі локалізації виразкового дефекту в кардіальному і субкар- діальному відділах шлунка) — безпосередньо біля мечоподібного відростка.
Болючість під час поверхневої пальпації живота у хворих на ВХ часто поєднується з помірною резистентністю м’язів передньої черевної стінки в обширі верхньої третини правого (при дуоденальній локалізації виразки) або лівого (при медіогастральних виразках) прямого м’яза живота, що пов’язано з реакцією пристінкової (парієтальної) очеревини.
Певне значення в діагностиці загострення ВХ має позитивний симптом Менделя: поява чіткої локальної болючості під час ривкової пальпації в надчеревній ділянці. Позитивний симптом Менделя зникає після затухання загострення захворювання. Але загалом фізичне дослідження хворого на ВХ малоінформативне.
У хворого на ВХ можуть проявлятися різноманітні функціональні порушення: астенічні, неврастенічні, істероформні, афективні та ін.
Клінічні особливості перебігу різних варіантів виразкової хвороби
Виразкова хвороба в юнацькому віці:
• схильність до частих рецидивів;
• більш різка вираженість і постійність больового синдрому, що зумовлено ранньою і глибокою пенетрацією виразки в прилеглі органи;
• вираженість блювання, що виникає відразу після іди, інколи під час їди і вранці натще;
• високий рівень хлоридної кислоти і гіперсекреція натще;
• зовнішній вигляд хворих: інфантильні або виглядають старшими від свого віку.
Виразкова хвороба похилого і старечого віку (вперше виникла після 50років):
• переважна локалізація виразки в шлунку (тіло, субкардіальний відділ);
• нерідко гігантські виразки;
• незначна вираженість больового синдрому та відсутність його періодичності і сезонності;
• значна вираженість диспепсичного синдрому;
• у період загострення хвороби під час пальпації живота визначається болючість у надчеревній ділянці без м’язового напруження;
• переважають випадки зі зниженням кислотопродукувальної функції шлунка;
• схильність до ускладнень (кровотечі, перфорація, пенетрація, утворення кальозних виразок, рубцеві деформації шлунка і дванадцятипалої кишки, перивісцерити).
Виразкова хвороба у жінок:
• зустрічається значно рідше, ніж у чоловіків;
• рідко ускладнюється перфорацією виразки та кровотечею;
• загострення частіше настає в передменструальний і менструальний періоди;
• у випадках, коли вагітність у хворих на виразкову хворобу закінчується нормальними пологами, у післяпологовий період настає тривала ремісія (від 6 міс до 8 років);
• у разі виникнення чи загострення захворювання в клімактеричний період відзначається тяжчий перебіг (больовий синдром різко виражений, періоди загострення подовжені, а ремісії — скорочені, лікування малоефективне).
Субкардіальні та кардіальні виразки:
• локалізація болю в лівій частині грудної клітки, у ділянці серця або за грудниною;
• великі розміри виразок і перифокальних запальних змін у прилеглих ділянках;
• розвиток лівобічного реактивного плевриту;
• дисфагічні скарги бувають порівняно рідко;
• найчастіші ускладнення субкардіальних та кардіальних виразок — гострі профузні кровотечі.
Виразка воротарного каналу.
• найхарактернішим симптомом виразки воротарного каналу є біль, його надзвичайна інтенсивність, поява через короткі проміжки часу, що пояснюється ураженням нервово-м’язового апарату воротарної частини шлунка, тривалим спазмом її та підвищенням внутрішньошлункового тиску;
• характерними рисами захворювання є також відсутність сезонності загострень, незалежність болю від тривалості хвороби, наявності ускладнень, а також від споживання їжі; це стосується як виникнення болю, так і його посилення;
• біль найчастіше локалізується в надчеревній ділянці, переважно праворуч; значно рідше біль поширюється на верхню половину живота, зосереджується в нижній частині грудної клітки біля мечоподібного відростка або в лівому підребер’ї;
• іррадіація болю при пілоричних виразках досить різноманітна, однак найчастіше він поширюється в поперек, у ділянку серця та за груднину; враховуючи, що іноді загострення виразкової хвороби починається з болю саме в зонах іррадіації, потрібно бути досить уважним під час обстеження хворого і виключити такі захворювання, як жовчнокам’яна хвороба, загострення холециститу, панкреатиту та напад стенокардії;
• характер болю різноманітний: він може бути як досить гострим — ріжучим, колючим, переймистим, так і тупим — ниючим, тягнучим;
• надзвичайно характерні для виразки воротарного каналу такі симптоми, як блювання, значна втрата маси тіла;
• виразкам воротарного каналу притаманна надзвичайна стійкість перебігу: повного рубцювання виразкового дефекту не вдається досягти майже у 50 % хворих, а в третини пацієнтів рецидив настає упродовж перших двох тижнів після виписування зі стаціонару;
• найчастіші ускладнення виразок воротаря:
а) стеноз воротарної частини шлунка, який формується в процесі рубцювання виразки;
б) масивні кровотечі зумовлені особливостями васкуляризації антрального відділу шлунка.
Постбульбарна виразка:
• відсутність типової для виразкової хвороби періодичності болю;
• локалізація болю у верхньому квадранті передньої черевної стінки праворуч або в спині;
• виникнення болю наприкінці дня, значні труднощі, пов’язані з його усуненням;
• рефлекторний пілороспазм, який супроводжується переміжними ознаками стенозу воротаря зі стійким болем та блюванням;
• жовтяниця, виникнення якої найчастіше пов’язане зі спазмом м’яза — стискача печінково-підшлункової ампули (сфінктера Одді) або набряком тканин Навколо виразкового дефекту;
• середній вік хворих на 10 років перевищує аналогічний показник при дуоденальній локалізації виразки;
• найчастіші ускладнення постбульбарної виразки:
а) схильність до повторних та відносно частих кровотеч, яка пояснюється особливостями васкуляризації ретробульбарного відділу (ділянки за ампулою, або цибулиною) дванадцятипалої кишки;
б) портальна гіпертензія, пов’язана з ураженням ворітної вени під час рубцювання виразкового дефекту.
Велетенська (гігантська) виразка:
• до цієї категорії належать виразки, діаметр яких перевищує 3 см — для виразки шлунка і 2 см — для придуоденальної локалізації виразкового ефекту;
• серед хворих з гігантськими виразками багато людей похилого та старечого віку;
• найпоширеніша локалізація — велика і мала кривина шлунка, ампула дванадцятипалої кишки;
• біль буває досить інтенсивним, гострим, поширюється на ділянку надчерев’я та правий верхній квадрант передньої черевної стінки, що пояснюється частим ураженням підшлункової залози, жовчних шляхів;
• гігантські виразки супроводжуються блюванням та значною втратою маси тіла;
• для них характерні стійкість симптоматики, низька ефективність комплексного сучасного терапевтичного лікування, що досить часто потребує хірургічного втручання;
• найчастіше ускладнення гігантської виразки — малігнізація;
• ця форма виразкової хвороби незалежно від віку хворого і локалізації виразки потребує ретельної диференціації з неопластичним процесом.
Велике значення має своєчасна діагностика у хворих на ВХ ускладнень, які не тільки домінують у клінічній картині захворювання, а й нерідко визначають його прогноз.
Перивісцерит (перигастрит, перидуоденіт) характеризується поступовим наростанням болю, особливо після іди, під час фізичних навантажень, струсу тіла.
Кровотечі бувають у 10—15% хворих на ВХ, причому дуоденальні виразки кровоточать частіше, ніж шлункові. У більшості випадків виразкова кровотеча виникає на тлі загострення ВХ, але в деяких хворих вона може бути першою ознакою рецидиву хвороби.
Пенетрують частіше виразки задньої і бічних стінок дванадцятипалої кишки та постбульбарні виразки з розвитком обширного перивісцериту. Клінічна картина визначається залученням до патологічного процесу того чи того органа і характеризується інтенсивним постійним больовим синдромом, диспепсичними явищами, ознаками запалення.
Перфорація виразки в черевну порожнину — небезпечне ускладнення ВХ, яке зустрічається під час загострення хвороби переважно у чоловіків молодого віку (до 40 років). Клінічна картина перфорації частіше розвивається гостро, проявляється надзвичайно сильним ("кинджальним") болем, який швидко переходить у розлитий з дошкоподібним напруженням передньої стінки живота, зникненням печінкової тупості, брадикардією, блідістю шкіри і видимих слизових оболонок; через 6—8 год розвивається перитоніт.
Порушення прохідності воротаря шлунка або (і) дванадцятипалої кишки у фазу загострення виникає внаслідок запального виразкового інфільтрату і спастичних скорочень. На відміну від функціонального стенозу спазмолітичні препарати у цієї категорії хворих малоефективні: покращення стану настає після курсу противиразкового лікування.
Стенозування воротаря шлунка може прогресувати з різною швидкістю і переходити в органічну стадію, вираженість якої залежить не лише від ступеня звуження, а й від вираженості запальних змін і спастичних явищ, перига- стритичних і перидуоденальних зрощень, стану тонусу і перистальтики шлунка.
Злоякісна трансформація виразки ускладнює перебіг виразкової хвороби шлунка в 10% випадків; виразка дванадцятипалої кишки практично не перероджується. Малігнізація відбувається то швидше, що вище в шлунку розташований виразковий дефект.
Інструментальні та лабораторні методи діагностики
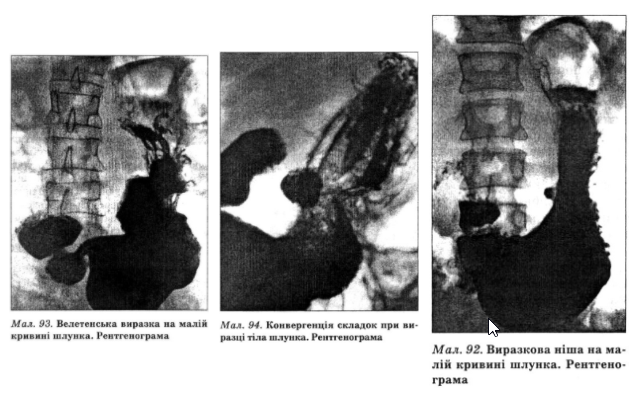
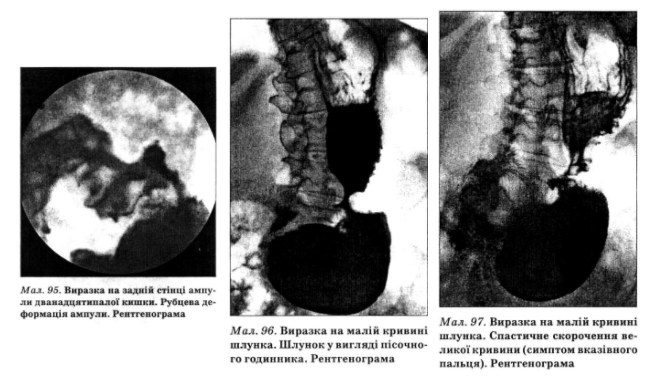
Рентгенологічна діагностика ВХ базується на морфологічних (прямих) і функціональних (опосередкованих) ознаках. До прямих ознак належать симптом ніші (мал. 92, 93), виразковий вал, рубцево-виразкова деформація стінок шлунка і дванадцятипалої кишки — конвергенція складок слизової оболонки, зірчастий рубець, двопорожнинний шлунок у вигляді пісочного годинника (мал. 94, 95, 96).
Опосередкованими рентгенознаками ВХ є: гіперсекреція, симптом де Кервена, симптом вказівного пальця — втягування слизової оболонки на протилежному від виразки боці (мал. 97), відсутність фази формування ампули, наявність у шлунку середнього шару (газ, рідина, барій), гіперперис- тальтика, пілороспазм, перигастрит, перидуоденіт.
Відносно легко рентгенологічно розпізнаються "старечі" виразки, як правило, великих розмірів, тоді як рентгенодіагностика виразок ампули дванадцятипалої кишки часто утруднена через наявність гіперсекреторного шару і газу в порожнині ампули, перидуоденальні зрощення і рубцеві зміни в її м’язовому шарі, часткову втрату рухової функції стінок кишки. Варто зазначити, що частота помилок під час виявлення виразок шлунка і дванадцятипалої кишки за допомогою рентгенологічного дослідження, за даними різних авторів, становить від 18 до 30%.
Найнадійнішим методом діагностики ВХ шлунка і дванадцятипалої кишки є ендоскопічне дослідження, яке дозволяє виявити навіть невеликі за розмірами дефекти слизової оболонки, визначити їхній характер — доброякісний чи злоякісний, контролювати темпи загоєння виразки, виявити супутні ураження слизової оболонки верхніх відділів травного тракту. Це єдиний метод виявити площинні виразки та ерозії шлунка.
Виразки шлунка можуть бути різних розмірів — від 0,5—1,5 см до 3—4 см, а в деяких випадках вони досягають 6—10 см. Великі виразки розташовуються переважно на малій кривині і задній стінці шлунка, де його спаювання із прилеглими органами може тривалий час перешкоджати перфорації у разі прогресування виразки.
При гастроскопічному дослідженні виразка шлунка в стадії загострення має досить яскраву картину (див. вклейку, мал. 98). Форма виразки частіше округла, рідше — еліпсоїдна або щілинна. Край, звернений до кардії, виступає над дном виразки, немов підритий, а край, звернений до воротаря, -частіше згладжений, похилий. Виразковий вал збільшується за рахунок набряку, внаслідок чого поглиблюється дно виразки, вкрите фібриновими відкладеннями, які найчастіше мають жовтий колір. Слизова оболонка навколо виразки гіперемована і набрякла.
Ендоскопічна картина виразки, що загоюється, характеризується зменшенням гіперемії прилеглої слизової оболонки, запальний вал навколо виразки згладжується, зменшується, сама виразка стає менш глибокою, дно її очищається і вкривається грануляціями.
Зовнішній вигляд виразки дванадцятипалої кишки в стадії загострення (див. вклейку, мал. 99) досить характерний: форма частіше неправильна — багатокутна або щілиноподібна, дно неглибоке, вкрите жовтим нальотом, краї нерівні, набряклі, із зернистими вибуханнями, легко кровоточать. Слизова оболонка виразки різко гіперемована, легко ранима. У стадії початкового загоєння і стихання запальних явищ розміри виразки зменшуються, вона, як правило, набуває лінійної форми, дно виразки сплощується, нерідко повністю очищується від нальоту, краї стають гладенькими, менш набряклими, часто виявляється конвергенція складок слизової оболонки до виразки. Зони гіперемії навколо виразки зменшуються як щодо протяжності, так і щодо інтенсивності і частіше мають вигляд обідка навколо виразки. Деформація стінки кишки в зоні виразки стає менш ригідною, вона легше розправляється при роздуванні повітрям.
У разі потреби ендоскопічне дослідження шлунка і дванадцятипалої кишки у хворих на ВХ доповнюється прицільною біопсією з наступним морфологічним і біохімічним дослідженням біоптатів.
Показаннями до проведення біопсії слизової оболонки гастродуоденаль- ної зони при цьому є:
1) визначення НР-інфікованості;
2) контроль ефективної ерадикації гелікобактерної інфекції;
3) визначення ступеня активності запального процесу слизової оболонки;
4) необхідність виключення неопластичного процесу.
У разі повного загоєння визначається рубець білого кольору, частіше у вигляді лінійного втягнення (див. вклейку, мал. 100). Слизова оболонка навколо може бути ледь гіперемована. Загоєння невеликих виразок може відбуватися без утворення рубця.
У період загоєння виразки результати рентгенологічного і ендоскопічного досліджень нерідко розходяться: у стадії загоєння, коли виразка стає плоскою, рентгенологічно її часто не виявляють, тоді як при ендоскопії ще виявляють поверхневий дефект слизової оболонки. В інших випадках при рентгенологічному дослідженні визначають деяку ригідність стінки, неправильний контур, конвергенцію зморшки до значно зменшеної в розмірах ніші, а при ендоскопії — невелику деформацію на місці дна загоєної виразки. Рентгенологічна картина в таких випадках зумовлена рубцевим втягненням на місці колишньої виразки, що симулює симптом ніші.
Інфікованість бактеріями Helicobacter pylori з використанням методів, описаних у главі "Хронічний гастрит", виявляється у 90-95% хворих на виразкову хворобу дуоденальної локалізації і у 65—70% зі шлунковою локалізацією виразки.
Дослідження шлункової секреції у хворих на ВХ необхідне не стільки для діагностики захворювання, скільки для виявлення функціональних порушень шлунка. Тільки значне підвищення кислотопродукції (дебіт базальної секреції хлоридної кислоти понад 12 ммоль/л, дебіт після субмаксимальної стимуляції гістаміном понад 17 ммоль/год; рН 0,9—1,5 у тілі шлунка при внут- рішньошлунковій рН-метрії) варто враховувати як діагностичну ознаку ВХ. Встановлення істинної ахлоргідрії при рН-метрії практично виключає дуоденальну локалізацію пептичної виразки. Рівень гастрину плазми крові при виразковій хворобі, як правило, не змінюється.
Дослідження протеолітичної активності шлункового соку при ВХ указує на значне (у декілька разів порівняно з нормою) збільшення Ка, особливо в разі дуоденальної локалізації виразки; при цьому Кз натще знижується до 1,2+0,09. Позитивна динаміка змін Ка пепсину і Кз шлункового соку свідчить про перехід активної стадії захворювання в стадію ремісії.
ВХ супроводжується вторинним імунодефіцитом, тому доцільно до і після лікування хворих на ВХ досліджувати клітинну і гуморальну ланки імунітету з обов’язковим вивченням кількості і функціональної активності Т- і В-лімфо- цитів, вираховуванням основного імунорегуляторного індексу Т х/Т с.
Диференціальна діагностика
Диференціальна діагностика виразкової хвороби і хронічного гастриту наведена в табл. 36 (с. 530—531). При гастроезо- фагальній рефлюксній хворобі основними симптомами є печія і, рідше, біль, який виникає або посилюється в положенні лежачи, при згинанні, нахилянні грудної клітки вперед. Локалізація болю лише в надчеревній ділянці змушує насамперед думати про наявність виразкової хвороби, а іррадіація болю за груднину, поєднання його з печією частіше зустрічається в разі приєднання до виразкової хвороби шлунково-стравохідного рефлюксу. Таке поєднання трапляється досить часто. Спеціальні проби (на кліренс стравоходу, його рН тощо) та ендоскопічне дослідження дозволяє зупинитися на остаточному діагнозі.
При синдромі подразненої кишки біль нагадує кишкову кольку, максимальна локалізація його — у нижніх відділах живота, часто супроводжується метеоризмом, на відміну від виразкової хвороби далеко не завжди пов’язаний з їдою і часто супроводжується закрепами з виділенням великої кількості слизу. Наявність виразки шлунка чи дванадцятипалої кишки остаточно підтверджується або відкидається завдяки ендоскопії. До речі, на тлі синдрому подразненої кишки досить часто згодом виникає виразкова хвороба.
Розмежування із симптоматичними виразками, які являють собою неоднорідну за складом групу, об’єднану єдиною спільною ознакою — утворенням виразкового дефекту слизової оболонки шлунка і дванадцятипалої кишки у відповідь на вплив різних ульцерогенних чинників, — полягає в наступному. Симптоматичні виразки виникають у стресових ситуаціях (травми, опіки, обширні оперативні втручання) на тлі важких захворювань внутрішніх органів або є наслідком лікування медикаментозними засобами, що мають побічну ульцерогенну дію (НПЗП, кортикостероїди). Таким чином, симптоматичні гастродуоденальні виразки слід запідозрити в разі виявлення виразок слизової оболонки у хворих з наявністю чинників ризику утворення їх. Стресовим і медикаментозним виразкам властива локалізація в антральному відділі шлунка, при цьому виразки слизової оболонки виникають гостро, мають множинний характер, поверхневі.
Виразки, що супроводжують інші захворювання, нерідко бувають хронічними (наприклад, хронічні виразки при стенозивному атеросклерозі нутрощевих (вісцеральних) гілок черевної частини аорти).
У разі множинних виразок або таких, що швидко рецидивують, слід звернути увагу на можливість гіперпаратирозу, який клінічно проявляється насамперед симптомами гіперкальціємії: загальною слабкістю, схудненням, болем у м’язах, поліурією, нудотою, блюванням, закрепами, брадикардією, артеріальною гіпертензією. У складних випадках діагноз гіперпаратирозу можна встановити на основі селективної ангіографії і визначення в крові рівня паратирину.
Для симптоматичних гастродуоденальних виразок характерна стертість клінічної картини і висока частота шлунково-кишкових кровотеч. При рентгенологічному дослідженні у хворих із симптоматичними виразками не виявляють таких класичних ознак виразкової хвороби, як конвергенція складок і симптом втягнутого пальця. Труднощі нерідко виникають при розмежуванні гострих симптоматичних виразок і гострої (початкової) форми ВХ. Одиничні виразки типової локалізації, особливо у хворих з обтяженою спадковістю, слід відносити до ВХ.
Виразку шлунка або дванадцятипалої кишки виявляють у 85—90% хворих на гастриному (синдром Цоллінгвра—Еллісона) — поєднання пептичних виразок шлунка і дванадцятипалої кишки з пухлиною острівців підшлункової залози, що виробляють гастрин. Захворювання проявляється рецидивним звиразкуванням слизової оболонки гастродуоденальної зони і діареєю, що пов’язано з надмірною секрецією хлоридної кислоти та інактивацією панкреатичної ліпази. Діарея в більшості випадків зустрічається одночасно з виразкою, а в 20—40% її виявляють як першу ознаку хвороби. Діагноз гастриноми слід запідозрити не тільки в разі поєднання діареї з виразкою дванадцятипалої кишки, а й поєднання діареї з гіперсекрецією хлоридної кислоти і шлункового соку. Слід зауважити, що величина вільної хлоридної кислоти, яка перевищує нормальні її показники в 4—10 разів, властива лише гастриномі. Як відомо, рівень гастрину в сироватці крові у хворих на ВХ суттєво не відрізняється від норми, тоді як у хворих на гастриному він може бути в 10 разів вищий. Найбільш зручним і точним методом визначення вмісту гастрину в крові є радіоімунний.
Хворі на рак шлунка скаржаться на зміну самопочуття, безпричинну загальну слабкість, зниження працездатності, немотивоване зниження апетиту іноді аж до відрази до їжі чи окремих її видів (м’ясо, риба та ін.), явища шлункового дискомфорту (відчуття переповнення шлунка, розпирання, важкість у надчеревній ділянці, можливі нудота і блювання).
Блювотні маси при раку шлунка нерясні, складаються із шлункового соку та їжі, майже постійно в них знаходять домішки крові. У разі розпаду пухлини буває гнилісний запах.
Деякі прояви раку шлунка залежать від його локалізації, характеру росту та метастазування. Так, раку воротарного відділу властиве порушення евакуації зі шлунка; рак кардії найчастіше супроводжується дисфагією; рак тіла шлунка тривалий час може проявлятися лише загальними порушеннями. Для карциноми шлунка, що ускладнилась виразкою, характерна шлункова диспепсія, постійний біль у надчеревній ділянці; нерідко першим проявом такої пухлини може бути шлункова кровотеча, а в деяких випадках — лихоманка.
Пухлину можна виявити під час пальпації шлунка, оскільки метастазування раку шлунка відбувається спочатку в регіональні шлункові і перед- та зааортальні лімфатичні вузли, а в подальшому — у лімфатичні вузли воріт печінки і селезінки, лівий підключичний вузол (вірховський метастаз). У разі підозри на рак шлунка потрібно ретельно обстежити лімфовузли названих структур і органів. Рідше спостерігається метастазування в позаміхурову (ретровезикальну) пазуху в чоловіків і прямокишково-маткову заглибину (так званий дугласів простір) у жінок, яєчники (пухлина Крукенберга), інші органи.
Приєднання больового синдрому, схуднення, що прогресує, депресія (втрата інтересу до навколишнього світу, до праці, відчуженість, апатія), стійкі зміни в загальному аналізі крові (анемія, лейкоцитоз зі зрушенням формули вліво, збільшення ШОЕ) свідчать про тривалий процес.
Для ранньої діагностики раку шлунка і виразкової хвороби найінформа- тивнішим є ендоскопічне дослідження з прицільною біопсією ушкоджених ділянок слизової оболонки шлунка і наступним морфологічним дослідженням біоптату. На раковий характер ураження стінки шлунка вказує також відсутність перистальтичної хвилі під час рентгенологічного дослідження.
Важким і відповідальним завданням є розмежування доброякісних і злоякісних виразок шлунка. Відносно тривалий анамнез (1—2 роки), факт рубцювання виразки не виключають її злоякісного характеру, тому що на тлі сучасного лікування антисекреторними препаратами малігнізована виразка може епітелізуватися.
У табл. 36 наведено порівняльну характеристику клінічних та лабораторно-інструментальних ознак хронічної виразки та малігнізованої виразки шлунка. Однак тільки цитологічна і гістологічна верифікація за матеріалами при цільної біопсії дозволяє правильно оцінити характер виразкового ураження шлунка.
Диференціальна діагностика при захворюваннях шлунка
Виразкоподібним болем інколи може супроводжуватися поліпоз стінки шлунка. При цьому в калі досить часто відзначають сліди кровотечі, що призводить до розвитку анемії різного ступеня вираженості. Множинні дефекти наповнення на рентгенограмі у хворих на поліпоз шлунка можуть бути настільки характерними, що дають змогу встановити правильний діагноз. Однак для остаточного висновку потрібно проводити ендоскопічне дослідження.
Синдром Меллорі—Вейса включає в себе поздовжні розриви слизової оболонки кардіального відділу шлунка і черевного відділу стравоходу, що гостро виникають, і проявляється раптовим виникненням больового синдрому в надчеревній ділянці і можливою стравохідно-шлунковою кровотечею. Часто початку захворювання передує надмірна їда і підвищене газоутворення в шлунку, що сприяє розтягненню та стоншенню слизової оболонки. Основним методом діагностики є фіброгастроскопія на висоті кровотечі (див. вклейку, мал. 101).
При невиразковій (функціональній) диспепсії скарги хворих дуже схожі зі скаргами при виразковій хворобі. Функціональна диспепсія частіше спостерігається в осіб юнацького та молодого віку. Періодичний біль виникає переважно вночі, іррадіація болю схожа на таку, що характерна для виразкової хвороби. Іноді після вживання антацидних та спазмолітичних засобів настає полегшення. Періодичність болю не так чітко окреслена, як при виразковій хворобі. Таким хворим можна рекомендувати ендоскопічне та рентгенологічне дослідження, дослідження на наявність у слизовій оболонці шлунка Н. pylori. У сумнівних випадках рекомендується пробне лікування протягом 7—10 днів, якщо воно не допомагає, потрібне повторне діагностичне дослідження.
Диференціальна діагностика
Жовчнокам ’яна хвороба частіше перебігає з нападами печінкової кольки, наявністю каменів у жовчному міхурі, які виявляють завдяки ультразвуковому дослідженню. Дуоденальне зондування дозволяє встановити наявність дискінезії жовчних шляхів.
Досить складним завданням є розмежування перидуоденіту, який часто розвивається при ВХДК, і перихолециститу. Основною спільною ознакою є деформація жовчного міхура, яку виявляють при УЗД. Для диференціальної діагностики вирішальне значення мають анамнез, клінічні прояви (при холециститі — після їди самопочуття погіршується, при ВХДК — на деякий час поліпшується). Більша вираженість симптому Менделя на вдиху, а також болючість під час пальпації в правому підребер’ї на вдиху більш характерні для хронічного холециститу, на видиху — для виразкової хвороби і дуоденіту.
При хронічному порушенні дуоденальної прохідності (хронічній дуоденальній непрохідності, дуоденостазі) хворі впродовж багатьох років пред’являють скарги диспепсичного характеру (біль, нудота, блювання), що вимагає диференціювання внаслідок ускладнення пасажу харчового хімусу по дванадцятипалій кишці і затримання евакуації його в нижче розташовані відділи тонкої кишки. Найчастіше причиною хронічної дуоденальної непрохідності (ХДН) є артеріомезентеріальна компресія, опущення дванадцятипалої кишки, укорочення зв’язки Трейтця, перидуоденіт, мезентеріальний лімфодуоденіт тощо.
При розвитку декомпенсації ХДН виникає гіпотонія, атонія і дилатація дванадцятипалої кишки, розвивається атрофія її стінки, ерозивно-виразкове ураження. На стадії декомпенсації розвивається недостатність м’яза — стискача печінково-підшлункової ампули (сфінктера Одді), що створює передумови для розвитку панкреатиту. Хворі скаржаться на загальну слабкість, швидку стомлюваність, зниження працездатності, схуднення, безсоння, іноді субфебрильну температуру тіла. Для діагностики ХДН можна використовувати релаксаційну дуоденографію з подвійним контрастуванням. При декомпенсації спостерігають стійку атонію і розширення дванадцятипалої кишки понад 60 мм, контрастна речовина внаслідок дуоденогастрального рефлюксу, який має місце при ХДН, пасивно переміщається в шлунок і назад у кишку.
Лікування. Сучасний підхід до дієтотерапії ВХ характеризується відмовою від суворих (№ 1а, 16) раціонів. Використовують переважно протертий і непротертий варіанти дієти № 1. Хворі з легким і середньої тяжкості загостренням захворювання добре переносять непротертий варіант дієти № 1 з помірним механічним щадінням, що позитивно впливає на спорожнення кишок і жовчного міхура, стимулює регенерацію слизової оболонки гастро- дуоденальної зони, посилює процеси компенсації. У період повної ремісії дієта поступово розширюється до дієти № 5 з урахуванням перебігу захворювання і супутньої патології. Під час проведення осінньо — весняного профілактичного лікування знову рекомендується дотримуватися дієти № 1.
Більш суворі дієтичні рекомендації стосуються лише хворих з тяжким перебігом ВХ.
Лікувальна дієта №1 містить 100 г білків, 100 г жирів і 450 г вуглеводів, що забезпечує регуляцію нервових і гормональних процесів, посилює процеси регенерації, справляє потужну буферну дію щодо кислотно-пептичних властивостей шлункового соку та інгібувальну дію на шлункову моторику.
До складу дієти №1 входять такі продукти:
• м’ясо (телятина, яловичина, кролятина), риба (судак, щука, короп та ін.) у вигляді парових котлет, кнелей, суфле, вареної ковбаси, сардельок, інколи — нежирна шинка, вимочений оселедець;
• молоко і молочні продукти (молоко незбиране, сухе, згущене, вершки свіжі, сметана, сир);
• яйця і страви з них (некруто зварене яйце, омлет паровий) — не більше ніж 2 штуки на день;
• жири (масло вершкове — 50—70 г або дієтичний маргарин, оливкова чи соняшникова олія — 30—70 г);
• соуси (молочний), закуски із сиру;
• супи — вегетаріанські з крупів, овочів (окрім капусти), молочні супи з вермішеллю, макаронами;
• фрукти, ягоди (солодкі сорти) у вигляді пюре, желе, у разі сприйняття — компоти і киселі, цукор, мед, варення, некислі овочеві, фруктові, ягідні соки;
• напої (слабий чай, чай з молоком або вершками, відвар шипшини);
• хлібобулочні вироби: пшеничний білий хліб вчорашньої випічки, незлобні булочки і печиво, бісквіт.
Суттєве значення має дотримування ритму харчування. Часте споживання їжі забезпечує тривале "осереднення" шлункового вмісту, що не поступається протикислотній дії сучасних фармакологічних засобів. Безперервний і поступальний рух харчового хімусу по травному тракту послаблює антифізіологічні регургітації дуоденального вмісту в шлунок, шлункового - у стравохід, усуває "фармакологічні блокади" — холерез і холекінез, які виникають на тлі вживання холінолітиків.
Водночас існує думка, що нині, коли стимульоване їжею кислотовиділення може бути ефективно заблоковане або значно знижене в денний і нічний час шляхом застосування ліків, немає необхідності ускладнювати життя хворого на ВХ суворими дієтичними рекомендаціями.
Однак багатолітній досвід вітчизняної гастроентерології свідчить про те, що слід щадити слизову оболонку гастродуоденальної зони в період загострення захворювання із симптомами подразненого шлунка. Алкогольні напої та паління забороняються.
Фармакотерапія є основним компонентом лікування хворих на ВХ. Фармакологічні можливості сучасних препаратів і їхнє раціональне поєднання зробили реальною можливість повного вилікування неускладненої пептичної виразки у переважної більшості хворих.
Усі медикаментозні засоби, що їх застосовують для лікування хворих на ВХ, розподіляють на базисні (антигелікобактерні, антисекреторні, антациди, гастроцитопротекторні) та допоміжні (репаранти, гастрокінетики, спазмолітики, засоби центральної дії).
Засоби, що їх застосовують для лікування ВХ (пептичної виразки)
I. Антигелікобактерні засоби:
• антибіотики (амоксицилін, тетрациклін, кларитроміцин, азитроміцин);
• метронідазол (тинідазол);
• колоїдний субцитрат вісмуту (де-нол);
• ІПН.
II. Антисекреторні засоби (пригнічують секрецію хлоридної кислоти і пеп- синогену, підвищуючи інтрагастральний рН, або нейтролізують НСІ і пепсин):
1. Антихолінергічні засоби:
1.1. Блокатори мускаринових рецепторів (М-холінолітики):
• селективні (гастроцепін, піренцепін);
• переважно центральної дії (амізил).
1.2. Гангліоблокатори:
• бензогексоній.
2. Блокатори Н2-гістамінових рецепторів (циметидин, ранітидин, фамо- тидин, нізатидин, роксатидин).
3. ІПН (омепразол, ланзопразол, пантопразол, рабепразол, езомепразол).
4. Антагоністи гастринових рецепторів (проглумід).
III. Антациди:
• такі, що всмоктуються (натрію гідрокарбонат);
• такі, що не всмоктуються (альмагель, маалокс, мегалак, гастерин-гель, алюмаг, фосфалюгель та ін.).
IV. Гастроцитопротектори (підвищують резистентність слизової оболонки гастродуоденальної зони):
1. Стимулятори слизоутворення:
• синтетичні простагландини (мізопростол, цитотек, енпростил);
• карбеноксолон.
2. Такі, що утворюють захисну плівку:
• колоїдний вісмуту субцитрат (де-нол);
• сукральфат (вентер, антепсин);
• смекта.
3. Такі, що мають обволікальну і вяжучу дію:
• препарати вісмуту (вікаїр, вікалін).
Допоміжні засоби
V. Такі, що стимулюють репаративні процеси — репаранти (етаден, мети- лурацил, обліпихова олія).
VI. Такі, що впливають на моторну функцію шлунка і дванадцятипалої кишки:
• гастрокінетики (метоклопамід, цизаприд, домперидон);
• спазмолітики (папаверин, но-шпа, бускопан).
VII. Засоби центральної дії (еглоніл, даларгін, седативні препарати, транквілізатори).
З огляду на значення Helicobacter pylori в розвитку і перебігу ВХ з урахуванням новітніх наукових даних були опрацьовані принципи антигелікобак- терного лікування, визначені медикаментозні комбінації і режими ерадикаційної терапії (Маастріхт, Нідерланди, 1996; 2000). При цьому під ерадикацією розуміють повне знищення вегетативних і кокових форм HP у слизовій оболонці шлунка і дванадцятипалої кишки.
Мета ерадикаційної терапії полягає в ліквідації НР-інфікованості, загоєнні ерозій і виразок, регресії активності і вираженості гастродуоденіту, профілактиці загострень, ускладнень та запобіганні рецидивів.
Для лікування гелікобактеріозу застосовують антибактеріальні препарати (солі колоїдного вісмуту, антибіотики):
• вісмуту субцитрат (де-нол, трибимол, вентрисол, бісмол);
• вісмуту субсаліцилат (ятрокс, рентабісмол);
• вісмуту субцитрат і субгалат (бісмофальк).
Основним препаратом цієї групи є де-нол, який у кислому середовищі шлункового вмісту осідає на слизову оболонку шлунка, зв’язується з білками на дні виразки, утворюючи при цьому захисну плівку, яка запобігає подальшому роз’їданню виразки хлоридною кислотою і пепсином. Крім того, препарати колоїдного вісмуту справляють значну антигелікобактерну дію. їх призначають по 120 мг 4 рази на день або по 240 мг двічі на день протягом 4 тиж.
Амоксицилін (флемоксин) належить до групи амінопеніцилінів, які порушують синтез клітинної стінки бактерії, його концентрація в шлунковому вмісті досить велика, чим зумовлена висока активність його в порожнині шлунка, а при зниженні рН вона помітно знижується. У разі повторного призначення препарату HP не набуває стійкості до нього. Із побічних ефектів крім алергії до пеніциліну слід відзначити діарею, кандидоз, інколи — коліт.
Кларитроміцин (клацид, фромілід) — високоефективний препарат з групи макролідів, добре всмоктується з травного тракту, стійкий до дії кислоти. Подібно до еритроміцину препарат інгібує білковий синтез мікроорганізмів шляхом порушення росту пептидних ланцюжків, але діє протягом тривалішого часу. Кларитроміцин і його метаболіти активні щодо HP. До препарату швидко розвивається стійкість, тому його не рекомендують використовувати при повторних курсах антигелікобактерної терапії. Побічна дія проявляється у вигляді діареї, нудоти, головного болю і неприємного присмаку в роті.
Тетрациклін (доксициклін) за ефективністю поступається попереднім препаратам, але в комбінації з іншими антибіотиками дає хороший ефект елімінації HP. Тетрациклін діє бактеріостатично на бактерії HP, у тому числі і на ті, що розташовані внутрішньоклітинно, за рахунок гальмування синтезу білка. До тетрацикліну резистентність розвивається рідко, а в разі тривалого застосування можлива його кумуляція.
Препарати, що містять йони металів (антациди, препарати заліза, магнію, кальцію) утворюють з тетрацикліном хелати, тому варто уникати одночасного призначення їх, небажана також комбінація тетрацикліну з бактерицидними антибіотиками (пеніцилін, цефалоспорин та ін.). Усмоктування тетрацикліну погіршує атропін, а під впливом тетрацикліну порушується всмоктування глюкози, вітамінів A, D, Е, В12. Усе це обмежує застосування тетрацикліну в антигелікобактерній терапії.
Метронідазол (трихопол, тинідазол) діє бактерицидно щодо всіх анаеробних мікроорганізмів. До препарату часто розвивається резистентність, іноді її можна подолати завдяки збільшенню дози; комбінація з амоксицилі- ном дозволяє інгібувати у HP розвиток резистентності до метронідазолу. У разі одночасного застосування з непрямими антикоагулянтами метронідазол потенціює дію. Не рекомендується поєднувати його з препаратами літію і міорелаксантами недеполяризувальної дії. Під час лікування метронідазолом підвищується сенсибілізація до спиртних напоїв, тому вживання їх слід виключити. Після курсу лікування метронідазолом рекомендується контролювати периферійну кров (можлива лейкопенія). Первинне застосування метронідазолу дає виражену антигелікобактерну дію.
Ерадикацію антигелікобактерної інфекції здійснюють антибактеріальними препаратами в поєднанні з антисекреторними. Так, рубцювання дуоденальних виразок найбільш ефективне при рівні рН шлунка понад 3 упродовж 16-18 год на добу, а ерадикація HP — при рН понад 5 упродовж 6-8 год. Саме за таких умов більшість антибіотиків проявляє свою гелікобактерну активність.
Блокатори М-холінорецепторів мають деяку антисекреторну дію і гальмують моторно-евакуаторну функцію шлунка. Неселективні холіноблокатори (атропін, платифілін, метацин) через їхні побічні ефекти (сухість у роті, тахікардія, порушення акомодації, порушення сну, роздратованість та ін.) рідко застосовують у лікуванні хворих на ВХ. На зміну їм прийшов селективний блокатор М,-холінорецепторів гастроцепін (піренцепін), який вибірково блокує ацетилхолінчутливі рецептори залоз слизової оболонки дна шлунка і суттєво не впливає на М2-холінорецептори непосмугованих м’язів серця, кишок, сечового міхура та інших органів. Препарат у дозі 0,025—0,05 г 2 рази на день майже не має побічної дії. Окрім пригнічення секреції хлоридної кислоти і пепсиногену він посилює захисні властивості слизової оболонки і покращує шлунковий кровообіг, що забезпечує можливість застосування його при легкому і середньої тяжкості перебігу ВХ на тлі невираженої гіперсек- реції хлоридної кислоти, особливо в разі поєднання з дискінезією жовчних шляхів та хронічним панкреатитом у стадії загострення. При вираженому больовому і диспепсичному синдромах, при кровотечах з верхніх відділів травного тракту гастроцепін по 10 мг 2—3 рази на день можна вводити внутрішньом’язово або внутрішньокраплинно.
Побічна дія гастроцепіну виражена слабко (у 1—5% хворих може з’явитися сухість у роті, розлад акомодації, які минають після зниження дози препарату).
Більш потужну антисекреторну дію мають блокатори Н2-рецепторів гістаміну. Препарат 1-го покоління цієї групи циметидин поряд з антисекреторним ефектом може спричинювати чимало побічних явищ (ураження ЦНС, печінки, нирок, системи кровотворення, антиандрогенна дія), тому зараз його майже не застосовують. Нові покоління блокаторів Н2-рецепторів (раніти- дин, фамотидин, нізатидин, роксатидин) не дають названих вище небажаних ефектів і чинять не лише антисекреторну, а й цитопротекторну дію. Під їхнім впливом збільшується слизоутворення і секреція бікарбонатів, покращується мікроциркуляція в слизовій оболонці шлунка, збільшується кількість ДНК-синтезувальних клітин, завдяки чому стимулюються репаративні процеси. При цьому в клінічній практиці частіше використовують ранітидин у добовій дозі 300 мг одноразово на ніч або по 150 мг 2 рази на день та фамотидин одноразово в дозі 40 мг або по 20 мг 2 рази на день.
Однак лікування блокаторами Н2-рецепторів гістаміну повинне бути тривалим, що супроводжується розвитком резистентності до них, а підвищення дози цих препаратів призводить до появи побічних ефектів.
Із антагоністів гастринових рецепторів у клінічній практиці застосовують лише проглумід (мілід) у дозі 0,2—0,4 г 3 рази на день. Показанням до призначення препарату є гіпергастринемія, яку виявляють у 10% хворих на ВХ, гіперплазія G-клітин антрального відділу шлунка. Однак через недостатню ефективність препарат не набув значного поширення.
Кожна з наведених вище груп антисекреторних препаратів блокує лише один вид рецепторів, що є недостатнім для ефективного гальмування кислотопродукування, оскільки секреція хлоридної кислоти, хоч і меншою мірою, та все ж відбувається шляхом стимуляції вільних, незаблокованих, рецепторів. Одночасне призначення декількох препаратів для повної блокади всіх рецепторів небажане і навіть небезпечне через високий ризик побічних ефектів. Крім того, значно зростає вартість лікування.
У разі ж блокування фінальної стадії продукування хлоридної кислоти і виходу водневих йонів з парієтального гландулоцита можлива повна блокада всього секреторного процесу без розвитку побічних ефектів, властивих препаратам гуморального і рецепторного впливу. Це визначає перевагу інгібіторів шлункової Н+-, К+-АТФази, або ІПН парієтальних гландулоцитів (парієтальних обкладкових клітин), які є найактивнішими інгібіторами шлункової секреції. Усі ІПН (1-го покоління — омепразол; 2-го — ланзопразол; 3-го — пантопразол; 4-го — рабепразол; 5-го — езомепразол) у лікарській формі перебувають у неактивному стані і є своєрідними "проліками", які набувають фармакологічних властивостей після надходження їх до парієтальних гландулоцитів шлунка. Як слабкі основи вони швидко захоплюються і накопичуються в кислому середовищі секреторного канальця парієтальних гландулоцитів, де відбувається їх протонування (приєднання протона). У формі зарядженої сполуки вони погано проникають у цитозоль і утворюють тетрациклічну активну форму — сульфенамід, який реагує з сульфгідрильними групами ділянки Н+-, К+-АТФази, зверненої в просвіт канальця, і блокує виштовхування Н+ з парієтального гландулоцита в просвіт шлунка.
При цьому пантопразол і рабепразол діють швидше, ніж омепразол, що забезпечує їм швидке утворення активної речовини, яка, селективно інакти- вуючи Н+-, К+-АТФазу, суттєво не впливає на інші функції протонного насоса. Пантопразол, рабепразол і езомепразол не взаємодіють із системою цитохрому Р450, тому впливають на метаболізм у печінці інших медикаментозних засобів.
Із наведених вище груп препаратів тільки ІПН забезпечують рівень рН, необхідний для рубцювання пептичних виразок і ерадикації HP.
Для антигелікобакгерної терапії були опрацьовані й апробовані спеціальні схеми, у разі використання яких у переважній більшості випадків (понад 95%) ерадикація HP-інфекції поєднується із загоєнням пептичних виразок, відсутністю рецидивів і виникнення ускладнень (Маастріхтська угода III, 2005).
Схема лікування вважається прийнятною, якщо ерадикація досягається не менше ніж у 80% хворих, кількість побічних ефектів становить менше ніж 5 %, уживання ліків є зручним, а курс лікування — дешевим.
Як першу лінію лікування пептичних виразок рекомендують дві схеми "потрійної" терапії, які добре себе зарекомендували в Україні:
1) ІПН (омепразол 20 мг, або ланзопразол 30 мг, або пантопразол 40 мг, або рабепразол 20 мг, або езомепразол 20 мг) 2 рази на день + кларитромі- цин 500 мг 2 рази на день + амоксицилін 1000 мг 2 рази на день в разі, якщо первинна резистентність до кларитроміцину в даному регіоні нижча ніж 15-20%;
2) ІПН в стандартній дозі (див. пункт 1) 2 рази на день + кларитроміцин 500 мг 2 рази на день + метронідазол 500 мг (тинідазол 500 мг) 2 рази на день, якщо резистентність до метронідазолу в регіоні нижча ніж 40%.
14-денне призначення ерадикаційної терапії збільшує частоту успішної ерадикації на 12 % порівняно з 7-денним (Маастріхтська угода III, 2005).
Залежно від клінічної ситуації тривалість лікування "потрійними" схемами становить 7—14 днів; при цьому залежно від кислотопродукувальної функції шлунка замість ІПН можна використовувати фамотидин 20 мг 2 рази на день, ранітидин — вісмуту цитрат.
У разі відсутності ерадикації через 4 тиж після першочергового антиге- лікобактерного лікування рекомендується друга "резервна" лінія лікування — "четвертна" терапія (квадритерапія) упродовж 7 днів: ІПН у стандартній дозі 2 рази на день + препарат колоїдного вісмуту 120 мг 4 рази на день + метронідазол 500 мг 3 рази на день + тетрациклін 500 мг 4 рази на день.
Квадритерапію з колоїдним вісмутом можна також застосовувати як альтернативу терапії першої лінії.
Правила антигелікобактерної терапії
• пригнічення секреції кислоти досягають за допомогою потужних анти- секреторних засобів;
• проведення ерадикаційної терапії згідно з останніми рекомендаціями міжнародних консенсусів;
• якщо застосована схема лікування не приводить до ерадикації HP, то повторювати її не потрібно;
• якщо схема не привела до ерадикації, то це означає, що бактерії набули стійкості до одного з компонентів схеми;
• якщо використання однієї, потім іншої схеми лікування не приводить до ерадикації, необхідно визначити чутливість штаму HP до всього спектра використовуваних антибактеріальних препаратів;
• появу бактерій через 1 рік після лікування слід розцінювати як рецидив інфекції, а не як реінфекцію;
• у разі рецидиву слід застосовувати більш ефективну схему лікування;
• забезпечення якісного загоєння виразки за допомогою цитопротектор- них препаратів.
Після закінчення комбінованої ерадикаційної терапії залежно від рівня кислотопродукції в шлунку можна продовжити лікування з використанням антисекреторних (ІПН, блокатори Н2-рецепторів гістаміну), а також цито- протекторних препаратів (де-нол).
Якщо повторні антигелікобактерні курси не приводять до ерадикації НР-ін- фекпї, показана тривала антисекреторна терапія, яка може мати декілька варіантів.
1. Тривала (протягом кількох місяців і навіть років) підтримувальна терапія антисекреторним препаратом у половинній дозі (20 мг фамотидину, 20—40 мг омепразолу, 30—60 мг лансопразолу, 20—40 мг пантопразолу, 20—40 мг рабепразолу, 20—40 мг езомепразолу).
Показання до цього виду лікування такі:
• неефективність проведеної ерадикаційної терапії;
• ускладнення перебігу ВХ (в анамнезі шлунково-кишкова кровотеча або перфорація);
• наявність супутніх захворювань, які вимагають лікування НПЗП;
• супутній рефлюкс-езофагіт чи рефлюкс-гастрит;
• хворі віком понад 60 років зі щорічними рецидивами ВХ попри адекватну курсову дозу;
• деякі види симптоматичних виразок (при синдромі Цоллінгера—Еллісона, цирозі печінки і т.п.);
• грубі рубцеві зміни з явищами перивісцериту;
• затяті курці.
2. Профілактичне лікування "на вимогу" проводять у разі появи симптомів, характерних для ВХ. Застосовують один з антисекреторних препаратів (див. вище) у повній добовій дозі протягом 3-4 днів, а потім у половинній — протягом 2 тиж. Якщо після такого лікування повністю зникають симптоми загострення, то його можна припинити, коли ж ознаки загострення рецидивують, проводять езофагогастродуоденоскопію та інші дослідження. Однак у разі шлункової локалізації виразки така терапія не рекомендується.
3. Переривчасту терапію проводять, як правило, на підставі ендоскопічних даних (наявність "активності" виразки) за відсутності НР-інфекції. Полягає вона в призначенні антисекреторних препаратів у первинній добовій дозі 2—3-тижневими курсами з перервами в 2 тиж.
4. Терапія вихідного дня — підтримувальні дози антисекреторних препаратів уживають тільки 3 дні на тиждень — у п’ятницю, суботу та неділю.
Причини неефективності НР-ерадикаційної терапії.
• недотримання принципу призначення необхідної дози антибактеріальних препаратів;
• призначення компонентів схеми в різний час;
• призначення антибактеріальних препаратів із недоведеною ефективністю в схемах ерадикації HP;
• відсутність оптимальних значень рН шлунка для дії антибактеріальних засобів;
• припинення ерадикаційної терапії внаслідок побічних ефектів;
• наявність резистентності штамів HP до дії застосовуваних антимікробних препаратів;
• відсутність необхідної якості використовуваних препаратів;
• недотримання пацієнтами дози, кратності і тривалості вживання ліків.
Лікування пептичних виразок, не асоційованих з HP, здійснюють шляхом монотерапії стандартними дозами ІПН або Н2-гістаміноблокаторів протягом 4—6 тиж (при дуоденальних виразках) або 6—8 тиж (при виразках шлунка). У разі відсутності ефекту (чи недостатнього ефекту) рекомендують ци- топротекторні препарати, що діють локально, — сукральфат (0,5—1 г 4 рази на день) чи колоїдний субцитрат вісмуту (120 мг 4 рази на день) протягом 2— 4 тиж. У хворих із помірним підвищенням кислотопродукувальної функції шлунка, особливо зі шлунковою локалізацією виразки, для зменшення агресивності шлункового вмісту можна застосовувати антацидні препарати (фосфалюгель, гастерин-гель, маалокс, альмагель, алюмаг та ін.).
Антацидні препарати нейтралізують хлоридну кислоту в шлунковому вмісті, не впливаючи на її продукування. При цьому важливе значення має здатність антацидного препарату до всмоктування. Ті, що всмоктуються, або розчинні антациди (натрію гідрокарбонат, магнію карбонат, кальцію карбонат) інтенсивно зв’язують хлоридну кислоту, однак їхня дія досить короткотривала, крім того, у разі застосування їх можливий розвиток феномену кислотного рикошету. Тому в клінічній практиці використовують переважно антациди, що не всмоктуються (альмагель, маалокс, фосфалюгель, алюмаг, гастерин-гель та ін.) — вони повільно нейтралізують хлоридну кислоту і адсорбують її, не даючи побічних системних ефектів.
У разі тривалого застосування алюмінійумісні антациди утворюють у тонкій кишці нерозчинні солі алюмінію фосфату, що може призвести до фосфатемїї. Крім того, алюміній безпосередньо уражає кісткову тканину, порушує мінералізацію, токсично діє на остеобласти, порушує функцію прищитоподібних залоз. Тому алюмінійумісні антациди можна використовувати як симптоматичний засіб упродовж 1—2 тиж.
До адсорбівних антацидів належать вісмуту субнітрат основний (застосовують по 0,25—0,5 г 2 рази на день після їди) і комбіновані препарати, що його містять, — вікалін (по 1—2 таблетки 3 рази на день після "їди в 1/2 склянки води), вікаїр (по 1—2 таблетки 3 рази надень після іди, запиваючи невеликою кількістю води), де-нол (по 1—2 таблетки за 1 год до їди 3 рази на день і перед сном).
Для підвищення резистентності слизової оболонки шлунка і дванадцятипалої кишки призначають гастроцитопротектори.
Мізопростол (цитотек) — синтетичний аналог ПГЕ, — підвищує вироблення слизовою оболонкою шлунка бікарбонатів, слизу; сприяє утворенню епітеліальними клітинами шлунка сурфактантподібних з’єднань, нормалізує кровотік у мікросудинах слизової оболонки шлунка; впливає на трофіку слизової оболонки шлунка і дванадцятипалої кишки; гальмує виділення хлоридної кислоти, пепсину, запобігає ушкоджувальній дії НПЗП на слизову оболонку травного тракту. Препарат призначають по 0,2 мг 3—4 рази на день відразу після їди упродовж 4—8 тиж.
Енпростил (арбопростил, тимопростил) — синтетичний аналог ПГЕ2 (механізм дії — такий самий як мізопростолу) — застосовують у капсулах по 35 мг З рази на день після іди упродовж 4—8 тиж.
Натрію карбеноксолон (біогастрон) — продукт гідролізу гліціаризинової кислоти і кореня солодки. Препарат справляє мінералокортикоїдну дію, стимулює секрецію слизу, підвищує тривалість життя покрівного епітелію слизової оболонки та її регенерацію. Призначають у таблетках по 0,05—0,1 г 3 рази на день впродовж 5 тиж. Кращий ефект відзначають у хворих із шлунковою локалізацією виразки. Як побічні ефекти можуть розвиватися гіпокаліємія, затримання натрію і рідини, підвищення артеріального тиску.
Де-нол — колоїдний субцитрат вісмуту — застосовують у таблетках по 0,12 г. У разі вживання таблеток усередину утворюється колоїдна маса, що розподіляється на поверхні слизової оболонки шлунка й обволікає парієтальні гландулоцити, справляючи при цьому антацидну і цитопротекторну дію. Крім того, препарат має антигелікобактерні властивості. Уживають його по 0,12 г за 1— 1,5 години до їди 3 рази на день і перед сном упродовж 4—8 тиж.
Сукральфат (вентер, антепсин) — основна алюмінієва сіль сульфатованої сахарози. Має цитопротекторну дію, що базується на зв’язуванні з білками змертвілої тканини в складні комплекси. Ці комплекси утворюють міцний бар’єр, що має захисні властивості в місці локалізації виразкового дефекту. Уживають у таблетках або пакетиках по 1 г за 40 хв до іди 3 рази на день і перед сном упродовж 4—3 тиж. Для курсового лікування препарат найдоцільніше призначати хворим з уперше виявленою виразковою хворобою та відсутністю тривалого анамнезу.
Смекта (смектит) — лікувальний засіб природного походження. Має обво- лікальні властивості стосовно до слизової оболонки травного тракту, підвищує її функцію і захищає від негативного впливу кишкових мікроорганізмів, їхніх токсинів та інших агресивних чинників шлункового вмісту. Препарат призначають по 2—3 пакетики на день через 40—60 хв після їди впродовж 1,5—2 тиж.
З метою сприяння захисним механізмам у пацієнтів з виразковою хворобою призначають препарати, що покращують репаративні процеси, стимулюють слизоутворення і захищають слизову оболонку шлунка від кислотно- пептичного впливу.
Як засоби, що впливають на тканинний обмін (репаранти), використовують солкосерил (щоденно по 2—4 мл), алантон (по 0,1 г 3—4 рази на день за півгодини до їди), вінілін (перорально по 3—5 капсул перед сном), обліпихову олію (перорально по 10 мл), етаден (по 10 мл 1% розчину внутрішньом’язово 1 раз на день упродовж 5—10 днів), натрію нуклеїнат (перорально по 0,5 г 3—4 рази на день), вітамін U (перорально по 0,05—0,1 г 3 рази на день), вітаміни групи В, екстракт алое (по 1 мл підшкірно), білкові гідролізати, анаболічні гормони (ретаболіл, неробол та ін.), піримідинові похідні (метил- урацил по 0,5 г 4 рази на день, калію оротат по 0,5 г 2 рази на день після їди). Частіше призначають 1—2 препарати на 20—30 днів. Вони прискорюють загоєння виразок гастродуоденальної зони, стимулюють проліферацію клітин поверхнево-ямкового епітелію слизової оболонки, чинники, які сприяють реепітелізації та формуванню рубця. Однак достатньо переконливих доказів ефективності цих засобів для профілактики рецидиву ВХ немає.
Морфологічну якість загоєння гастродуоденальних виразок характеризують:
• повнота відновлення спеціалізованих залоз;
• нейтрофільна інфільтрація епітелію;
• фіброз власної пластинки слизової оболонки;
• фіброз підслизової основи та м’язових шарів;
• зрощення власного м’язового шару з м’язовою пластинкою слизової оболонки;
• артерит, флебіт і неврит.
Корисну інформацію про якість загоєння дає ендоскопічне дослідження, при якому можна оцінити вид рубця, що утворився на місці виразки. Ендоскопічно розрізняють "червоний" рубець із зернистою поверхнею (S1) і "білий" — з гладенькою поверхнею (S2). Рубець S1 гістологічно відповідає епітелізованій грануляційній тканині з малою кількістю залоз. У рубці S2 епітелій зрілий, а в регенерованій слизовій оболонці видно сформовані залози.
Ключовим елементом загоєння є реепітелізація. Усі інші процеси, які беруть участь в репаративній регенерації, можуть відбутися тільки тоді, коли внутрішнє середовище буде відокремлене відновленим епітелієм від "агресивного" вмісту шлунка. Регенеративний епітелій не секретує муцин і може пошкоджуватися кислотою і пепсином. У тому ж напрямі діє інфекція HP, яка збільшує загибель епітеліоцитів шляхом апоптозу. Придушення секреції кислоти і ерадикація HP — умова епітелізації виразок і ремоделювання слизової оболонки.
Якість загоєння дефектів стінки шлунка і дванадцятипалої кишки зумовлена еволюцією грануляційної тканини, головною особливістю якої є наявність зони фібрино’ідного некрозу (фібриноїду). Фібриноїд бере участь у захисті стінки шлунка, позбавленої слизової оболонки, від протеолізу, але водночас перешкоджає епітелізації. Потенційну небезпеку "очищення" виразки, при якому не стане фібриноїду, можна зменшити двома шляхами:
• зниженням секреції кислоти, яке зменшить пошкодження як дна виразки, так і регенеративного епітелію;
• застосуванням препаратів вісмуту (де-нол).
Де-нол концентрується на дні виразок, утворює плівку, яка захищає грануляційну тканину від пошкоджень, і тим забезпечує умови і для її дозрівання, і для реепітелізації. Ці умови аналогічні тим, які бувають при оптимальному механізмі регенерації ран — загоєнні під струпом. При формуванні грануляційної тканини головне — новоутворення кровоносних судин, які забезпечують її трофіку, утворення матриксного субстрату, що доставляє кисень і нутрієнти регенеративному епітелію. Інфекція HP і НПЗП порушують неоангіогенез і знижують якість загоєння. Ключовим чинником зростання, що регулює репаративну регенерацію виразок, є епідермальний чинник росту. Інфекція HP спричинює протеолітичну деградацію епідермального чинника росту, інгібує його синтез і секрецію, знижує концентрацію на краях і дні виразок. Ерадикація HP удвічі підвищує вміст епідермального чинника росту і прискорює загоєння виразок.
Важливе значення в лікуванні хворих на ВХ має нормалізація моторної функції шлунка та дванадцятипалої кишки, що досягається призначенням препаратів прокінетичної дії: домперидон (мотиліум) по 10—20 мг або цизаприд (координакс) по 5—40 мг 3—4 рази на день за 10—20 хв до іди.
В останні роки з успіхом використовують домперидон — антагоніст периферійних дофамінових рецепторів, ефективність якого як прокінетика в дозі 10—20 мг 3—4 рази на день за 15—20 хв до іди перевищує ефективність метоклопраміду, але препарат майже не проходить через гематоенцефаліч- ний бар’єр і практично не має побічних дій.
Перспективним препаратом у лікуванні гастродуоденальних моторних порушень у хворих на ВХ є гастроінтестинальний прокінетик координакс (цизаприд), який не має антидопамінергічних властивостей, не проникає через гематоенцефалічний бар’єр. В основі його ефективності лежить непряма холінергічна дія на нейром’язовий апарат травного тракту. Координакс, як і мотиліум, підвищує тонус нижнього стравохідного сфінктера і прискорює евакуацію шлункового вмісту. Координакс призначають по 5—40 мг 2—4 рази на день за 10—20 хв до їди.
Хворим на ВХ з вираженим больовим синдромом призначають спазмолітики: дротаверин (но-шпа) по 0,04—0,08 г 2-3 рази на день (перорально і внутрішньом’язово), бускопан по 0,01—0,02 г 2—3 рази на день (перорально, у свічках, внутрішньом’язово). Інші препарати цієї групи (папаверину гідрохлорид, галідор, фенікаберан) використовують для лікування ВХ рідко через їхні побічні ефекти (посилення гастроезофагального і дуоденогастрального рефлюксів).
Для хворих на ВХ із супутньою артеріальною гіпертензією та ішемічною хворобою серця, а також для пацієнтів похилого віку препаратами вибору є блокатори кальцієвих каналів (дилтіазем по 60—120 мг 2—3 рази на день, верапаміл по 80—120 мг 2—3 рази на день), які також знижують продукування Н+-йонів.
Як міотропний спазмолітичний засіб хворим на ВХ призначають дице- тел — блокатор кальцієвих каналів з переважною дією на травний тракт. Препарат знижує продукцію хлоридної кислоти без зміни об’єму шлункової секреції. Дицетел призначають по 50 мг 3—4 рази на день під час їди.
З урахуванням ролі кортиковісцеральних порушень у патогенезі ВХ для нормалізації нейрогуморальної регуляції використовують психотропні засоби. У разі тривоги та неспокою з порушенням сну застосовують транквілізатори (еленіум або тазепам по 0,01 г 2-3 рази на день), тривожно-депресивний стан є показанням до призначення антидепресантів (амітриптилін або триптизол по 0,025 г 2—3 рази на день). Якщо у хворого наявні виражений больовий синдром, сповільнення евакуації зі шлунка, дуоденостаз, дуоденогастральний і гастроезофагальний рефлюкси, призначають психотропний препарат сульпірид (еглоніл) у дозі 0,05—0,1 г 2—3 рази надень (спочатку внутрішньом’язово, а через 7—15 днів — перорально в капсулах), який гальмує мозкову фазу секреції хлоридної кислоти і гастрину і дає спазмолітичний ефект.
В останні роки в разі безуспішності лікування хворих на ВХ використовують синтетичний опіоїдний пептид даларгін, який, не порушуючи гомеостазу регуляторних пептидів, зменшує продукування хлоридної кислоти. Препарат призначають по 1 мг внутрішньом’язово 2 рази на день. Дані щодо показань та ефективності цього препарату потребують подальшого вивчення.
У комплексному лікуванні хворих на ВХ з імунними порушеннями застосовують імуномодулювальні засоби (препарати загруднинної залози, настоянка ехінацеї, імунал, натрію нуклеїнат).
Призначення лікарських рослин хворим на ВХ пов’язане з їхніми протизапальними (кора дуба, трава звіробою, листки подорожника, корень та кореневища оману, квітки календули), спазмолітичними (квітки ромашки, корені солодки, листки м’яти, плоди фенхеля), послабними (кора крушини, корені ревеня, листки сени) властивостями.
У літній період хворим рекомендують також уживати свіжі ягоди полуниць і чорниць, які мають протизапальну, знеболювальну, ранозагоювальну дію і є джерелом вітамінів.
Значно прискорює рубцювання гастродуоденальних виразок свіжий сік капусти, а для нейтралізації кислого шлункового вмісту застосовують картопляний сік.
Лікування лікарськими рослинними зборами і соками триває протягом 4—6 тиж.
Мінеральні води показані практично всім хворим на ВХ у стадії ремісії за винятком хворих, які погано їх переносять. Призначають переважно води малої та середньої мінералізації (не вище ніж 2%) гідрокарбонатні натрієві, гідрокарбонатно-сульфатні натрієві води, а також води іншого складу з переважанням названих інгредієнтів (смирновська, слов’янська, єсентуки № 4, моршинська № 6, феодосійська, луганська, поляна квасова, боржомі та ін.).
Хворим з підвищеною або нормальною секреторною і нормальною евакуа- торною функцією шлунка воду слід пити теплою за 1,5 години до іди, зі зниженою секрецією — за 40 хв — 1 год до іди, зі сповільненою евакуацією зі шлунка — за 1 год 45 хв — 2 год до їди по 150—200 мл. Хворим із високою секрецією та кислотністю мінеральні води призначають і після іди в тих самих дозах. Середня тривалість курсового лікування мінеральними водами становить 20—24 дні.
Фізіотерапевтичні методи можна застосовувати хворим із неускладненого ВХ:
• у фазі загострення: синусоїдальні модульовані струми, діадинамічні струми Бернара, мікрохвильова терапія, інтраназальний електрофорез з розчином даларгіну, гіпербарична оксигенація, низькоенергетичне лазерне опромінення (гелійкадмієвий, аргоновий, неоновий і криптоновий лазери);
• у фазі затухання загострення: теплові процедури (грязьові, торф’яні, озокеритові, парафінові аплікації, гальваногрязі), електрофорез лікарських речовин (папаверин, платифілін, новокаїн, даларгін та ін.) на надчеревну ділянку, гідротерапія;
• у фазі ремісії: ультразвук, мікрохвильова терапія, діадинамічні синусоїдальні модульовані струми, електрофорез лікарських засобів, ванни (хвойні, перлинні, кисневі, радонові), локальні теплові процедури, голкорефлексотерапія;
• із методів психотерапії на першому місці стоїть раціональна терапія в стані неспання.
Показання до хірургічного лікування хворих на ВХ
Відносні:
• безуспішність безперервного медикаментозного лікування протягом З міс з використанням сучасних противиразкових препаратів;
• неодноразові шлунково-кишкові кровотечі в анамнезі;
• кальозні виразки, що не рубцюються упродовж тривалого часу;
• проникні виразки, що не піддаються консервативному лікуванню;
• рецидиви після зашивання перфоративної виразки;
• виразки великої кривини кардіального відділу шлунка, що рецидиву- ють 2—3 рази на рік.
Абсолютні:
• перфорація виразки;
• профузна кровотеча;
• стеноз воротаря, деформація і рубцеві зміни шлунка і дванадцятипалої кишки, які супроводжуються вираженим порушенням евакуаторної функції;
• малігнізація виразки шлунка.
Профілактика. Первинна профілактика виразкової хвороби являє собою комплекс соціальних, медичних і виховних заходів, спрямованих на запобігання захворюванням завдяки усуненню причин і умов їхнього виникнення та розвитку, а також на підвищення стійкості організму до впливу несприятливих чинників навколишнього виробничого і побутового середовища.
У проведенні первинної профілактики виразкової хвороби виділяють два напрями:
а) усунення чинників ризику в здорових осіб без клініко-інструменталь- них даних, які свідчать про наявність гастродуоденальної патології;
б) профілактика в осіб з уже сформованими локальними механізмами виразкового генезу, які розцінюють як передвиразковий стан, з метою стримати його прогресування і запобігти загостренню.
Існує зв’язок виразкової хвороби з низкою хронічних захворювань внутрішніх органів, які самі по собі можуть спричиняти розвиток симптоматичних виразок, а також сприяти виникненню виразкової хвороби. Це, насамперед, атеросклероз, хронічні неспецифічні захворювання легень, легенево-серцева недостатність, хронічна ниркова недостатність, хронічні захворювання гепатобіліарної системи і підшлункової залози, посттравматична енцефалопатія.
Вторинна профілактика ВХ полягає в запобіганні рецидивам захворювання.
Усі хворі на ВХ повинні бути взяті на диспансерний облік відразу після виявлення виразок.
Спостеріганню підлягають і хворі, які перенесли оперативне втручання з приводу ВХ, а також хворі на первинний гастродуоденіт та особи, на яких справляють вплив чинники ризику його виникнення.
Хворі з вперше виявленим гастродуоденітом (пілоробульбітом), антрум- гастритом, виразковою хворобою дванадцятипалої кишки неускладненого перебігу з давністю останнього загострення до 5 років перебувають під активним диспансерним спостеріганням у поліклініці в дільничного терапевта і (якщо це можливо) гастроентеролога. За відсутності загострення протягом 5 років пацієнтів знімають з активного спостерігання. У разі загострення, що виникло після 5-річної ремісії, пацієнт знову підлягає активному спостеріганню.
Хворі з ускладненим перебігом виразкової хвороби дванадцятипалої кишки і шлунка перебувають під спостеріганням гастроентеролога.
Експертиза непрацездатності
Хворі з неускладненою ВХ за відсутності загострення переважно працездатні. Обмеження в праці здійснюються через МСЕК. У більшості випадків вони зводяться до усунення порушень режиму праці та відпочинку, режиму харчування.
У разі загострення ВХ легкого перебігу тривалість тимчасової непрацездатності становить 2—4 тиж. Після загострення для усунення чинників ризику виникнення рецидиву захворювання хворий може бути тимчасово на 2—3 міс через JIKK переведений на роботу, не пов’язану зі значним фізичним навантаженням, нічними змінами, тривалими відрядженнями тощо.
Хворим на ВХ середньої тяжкості протипоказана робота зі значним і навіть постійним помірним фізичним навантаженням, з великим нервово- психічним навантаженням, струсом тіла, напруженням м’язів живота, робота в гарячих цехах і в умовах загазованості повітря, контакт з отрутохімікатами, а також робота, при якій неможливо дотримуватися дієтичного режиму. Дозволяється робота, що вимагає невеликого і непостійного помірного фізичного напруження: робота на станках з виробами невеликого розміру (токар, фрезерувальник), робота слюсаря-збиральника, електрика, майстра, контролера і т. ін., а також переважна більшість інтелектуальних професій.
У хворих на ВХ з перебігом середньої тяжкості загострення виникає 2— З рази на рік, триває 4—6 тиж, має виражений больовий і диспепсичний синдроми. Часом приєднуються перивісцерити, шлунково-кишкова кровотеча, тоді тривалість тимчасової непрацездатності може перевищувати 6 тиж (у кожному випадку вирішують індивідуально).
Раціональне працевлаштування через МСЕК після загострення потрібне на тривалий період чи навіть постійно. Якщо немає змоги продовжувати роботу за своєю професією, хворим на ВХ із перебігом середньої тяжкості, як правило, через МСЕК, визначають III, а інколи і II групу інвалідності. Зокрема це стосується хворих з перивісцеритом або шлунково-кишковою кровотечею.
Тяжкий перебіг ВХ відзначають у хворих, у яких було 4 і більше загострень протягом року тривалістю 6—8 тиж, що супроводжувалися різко виявленим больовим синдромом і диспепсичними явищами; нерідко хвороба набуває безперервнорецидивного характеру; відсутність так званих світлих проміжків часто пов’язане з пенетрацією виразки в прилеглі органи, зокрема в підшлункову залозу, перивісцеритами, іншими тяжкими ускладненнями (перфорація, шлунково-кишкова кровотеча, пілородуоденальний стеноз). Загальний стан хворих значно погіршується, а консервативне лікування часто стає неефективним, що потребує хірургічного втручання. Таким хворим тривалість тимчасової непрацездатності встановлюють з урахуванням об’єму операції, перебігу післяопераційного періоду, функціонального стану шлунка, ускладнень у віддалений період.
Хворих на ВХ з тяжким перебігом у більшості випадків визнають інвалідами II групи. Інколи вони можуть виконувати легку надомну роботу або працювати за своєю спеціальністю у відповідних умовах.
У разі сприятливого прогнозу після хірургічного лікування тимчасова непрацездатність через МСЕК може бути встановлена на термін до 6 міс з подальшим раціональним працевлаштуванням на 6—12 міс.
Прогноз у хворих із неускладненою ВХ позитивний. У разі досягнення ерадикації рецидиви протягом 1-го року виникають лише у 6—7%. Рання діагностика і своєчасне лікування запобігають розвиткові ускладнень і сприяють одужанню. Прогноз погіршується у хворих із задавненою ВХ у поєднанні з частими тривалими рецидивами, з ускладненими формами, особливо в разі злоякісного переродження виразки.
Подальша інформація
Завжди консультуйтеся зі своїм лікарем, щоб переконатися, що інформація, яка відображається на цій сторінці, може бути застосована до ваших особистих обставин. Інформація призначена тільки для медичних фахівців.