Цироз печінки
Епідеміологія та етіологія
Цироз печінки — прогресивне дифузне хронічне поліетіологічне захворювання печінки, яке є кінцевою стадією розвитку хронічного гепатиту із несприятливим перебігом, наслідком порушення відтоку жовчі і крові з печінки або генетично зумовлених метаболічних дефектів і характеризується значним зменшенням кількості клітин печінки, що функціонують, різко вираженою фіброзною реакцією, перебудовою структури паренхіми і судинної мережі печінки з розвитком портальної гіпертензії та утворенням структурно-аномальних регенераторних вузлів.
Епідеміологія. Частота цирозу печінки, за даними секцій у різних країнах світу, коливається від 1 до 11% і становить у середньому 2—3%, у тому числі в Європі — близько 1%, при цьому показник смертності — 13—80 на 100 000 населення. Хворіють переважно чоловіки віком після 40 років.
Етіологія. Найчастіше причиною цирозу печінки є вірусний (В, D, С, G), автоімунний, токсичний, у тому числі алкогольний, медикаментозний та інші форми хронічного активного гепатиту.
Цироз печінки може виникати при розладах венозного відтоку з печінки, при застійній недостатності кровообігу ("кардіальний" цироз), синдромі Бадда—Кіарі та інших захворюваннях печінкових вен.
Генетично зумовлені порушення метаболізму, зокрема хвороби накопичення глікогену, гемохроматоз, таласемія, дефіцит а-1-антитрипсину, галак- тоземія, муковісцидоз, хвороба Вільсона — Коновалова також можуть призводити до розвитку цирозу печінки.
При вроджених геморагічних телеангіоектазіях (хвороба Рандю—Ослера— Вебера) цироз печінки розвивається в ранні терміни.
Шунтові операції на кишках з виключенням значної частини тонкої кишки теж сприяють розвитку цирозу печінки.
Вторинний біліарний цироз печінки виникає внаслідок обтураційних уражень великих внутрішньопечінкових і позапечінкових жовчних проток, первинного склерозивного холангіту. Етіологічні чинники первинного біліар- ного цирозу печінки не з’ясовані.
У частини хворих (близько 20%) розвивається так званий криптогенний цироз печінки, коли причину захворювання виявити не вдається.
Патогенез цирозу печінки визначається етіологічними особливостями, а також механізмом самопрогресування, загальним для всіх форм цього захворювання: некроз — регенерація — перебудова судинного русла — ішемія паренхіми — некроз — портальна гіпертензія тощо. Масивність некрозу і темпи формування цирозу печінки зумовлюють розвиток велико- або дрібновузлового цирозу.
У патогенезі вірусного цирозу печінки мають значення персистування вірусної інфекції і зумовлений нею імунозапальний процес, гепатотоксична дія вірусів D і С, розвиток автоімунних реакцій.
У розвитку автоімунного цирозу печінки основну роль відіграють автоімунні реакції, спричинені різко вираженим імунозапальним процесом з некрозом печінкової тканини.
У патогенезі алкогольного цирозу печінки велике значення має ушкодження гепатоцитів алкоголем і продуктом його метаболізму ацетальдегідом, розвиток автоімунного запального процесу (у відповідь на відкладення в печінці алкогольного гіаліну), стимулювання фіброзу в печінці під впливом алкоголю.
У походженні кардіального (застійного) цирозу печінки мають значення зменшення серцевого викиду, венозний ретроградний застій, зменшення пер- фузійного тиску крові, що надходить до печінки, розвиток гіпоксії гепатоцитів, який призводить до атрофії і некрозу гепатоцитів, передусім у центральній частині печінкових часточок.
У всіх випадках цирозу печінки центральним у патогенезі є механізм самопрогресування цирозу і стимуляція утворення сполучної тканини.
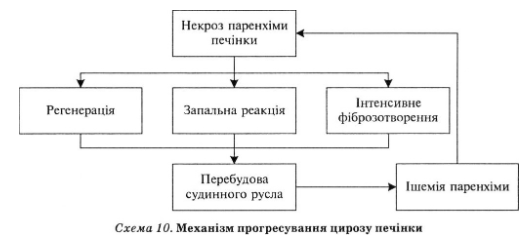
Циротичні зміни архітектоніки печінки розвиваються внаслідок безпосередньої ушкоджувальної дії етіологічного агента. При цьому виникає некроз паренхіми органа і з’являються фіброзні септи, що разом з регенерацією збережених гепатоцитів призводить до утворення "помилкових" часточок. Циротична перебудова печінки зумовлює порушення кровотоку в органі. Недостатність кровопостачання паренхіми призводить до її загибелі, що супроводиться функціональною недостатністю печінки і підтримує прогресування циротичного процесу. При цьому вимикаються метаболічні функції органа не тільки внаслідок справжньої їх недостатності, а й через шунтування крові через анастомози і наявність бар’єра між кров’ю, що тече через печінку, і печінковими клітинами. Портальна гіпертензія при цирозі печінки зумовлена стисненням розгалужень печінкових вен фіброзною тканиною, вузлами регенерації, перисинусоїдальним фіброзом, збільшеним притоком крові в систему ворітної вени по артеріо-венозних анастомозах з печінкової артерії. Збільшення портального тиску супроводжується посиленням колатерального кровотоку, що запобігає його подальшому підвищенню. Утворюються анастомози між ворітною і нижньою порожнистою венами в передній черевній стінці, у підслизовому шарі нижньої третини стравоходу і кардіального відділу шлунка, між селезінковою і лівою печінковою венами, у басейнах брижових і гемороїдальних вен. Механізм прогресування цирозу печінки представлений на схемі 10.
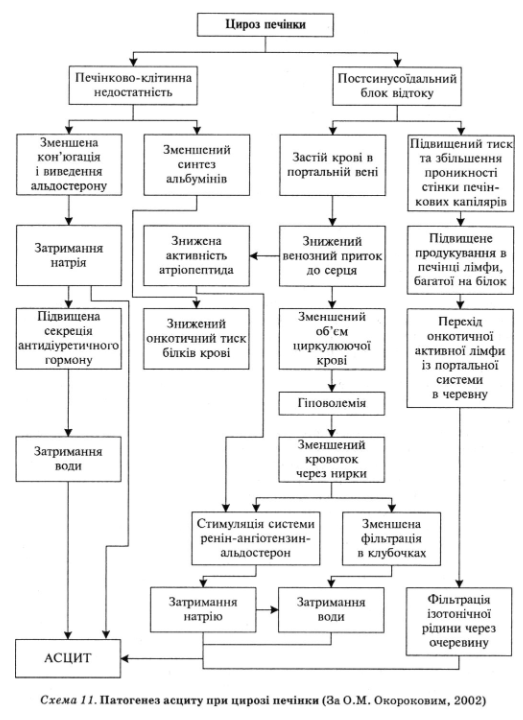
Підвищення синусоїдального гідростатичного тиску, гіпоальбумінемія, зменшення ефективного об’єму плазми з подальшою активацією ренін-ангіо- тензин-альдостеронової системи і секреції антидіуретичного гормону є основними чинниками патогенезу асциту у хворих на цироз печінки (схема 11).
У хворих на цироз печінки часто розвивається реканалізація пупкової і припупкової вен, які не функціонують у здорових людей (синдром Крювельє—Баумгартена). Це супроводжується вираженим розширенням вен передньої черевної стінки між пупком і мечоподібним відростком груднини ("голова медузи"), іноді при аускультації вислуховується шум судин у цій ділянці. Колатералі забезпечують шунтування портальної крові в систему нижньої порожнистої вени.
Морфологія
Макроскопічно поверхня печінки горбкувата, на розрізі щільнувата, з безліччю вузлів. Розрізняють дрібновузловий (портальний), великовузловий (постнекротичний) і змішаний цироз печінки.
Для дрібновузлового цирозу характерні однакової величини вузли паренхіми до 3—5 мм, оточені сполучною тканиною. Ці вузли включають, як правило, одну часточку печінки. Таку форму найчастіше спостерігають при алкогольному цирозі, біліарній обструкції, гемохроматозі, гепатоцеребральній дистрофії, При дрібновузловому цирозі печінка часто має нормальні розміри або збільшена, особливо при ожирінні.
При великовузловому цирозі вузли-регенерати мають різну величину, найбільші досягають 2—3 см. Такі вузли можуть складатися з декількох часточок печінки. Фіброзні прошарки між вузлами досить широкі. Цей цироз переважно виявляють при вірусному гепатиті В і С, недостатності a-1-трипсину. Печінка може бути нормальної величини, але часто вона зменшена, особливо за наявності грубих рубців.
При мікроскопічному дослідженні біоптатів печінки про цироз свідчить порушення часточкової будови печінки, вузли-регенерати або несправжні часточки, фіброзні прошарки або септи, що оточуючть несправжні часточки, зміна печінкових трабекул, фрагментація тканини печінки.
При змішаній (макро-, мікронодулярній) формі кількість великих і дрібних вузлів приблизно однакова; переважають септи, які закінчуються сліпо без з’єднання центральних вен і ворітних трактів.
Морфологічна форма цирозу не завжди залежить від причини хвороби. Відзначається лише кількісне переважання однієї з форм у зв’язку з певним етіологічним чинником. Клінічні відмінності різних морфологічних форм цирозу також відносні. У процесі хвороби одна морфологічна форма може трансформуватися в іншу.
Класифікація
МКХ-10:
К74 Фіброз і цироз печінки.
К70.3 Цироз печінки алкогольний.
К71.7 Токсичне ураженням печінки з фіброзом і цирозом печінки.
К72.1 Хронічна печінкова недостатність.
К74.3 Первинний біліарний цироз.
К74.4 Вторинний біліарний цироз.
К74.5 Біліарний цироз неуточнений.
К74.6 Інший та неуточнений цироз.
К76.6 Портальна гіпертензія.
Для використання в клінічній практиці рекомендована класифікація, що поєднує морфологічну (Акапулько, 1974; ВООЗ, 1978) та етіологічну (Лос- Анджелес, 1994) класифікації з доповненнями (А.С. Логинов, Е.Ю. Блок, 1987).
Клінічна класифікація цирозу печінки:
І. За етіологією:
• вірусний — унаслідок вірусного гепатиту В, С, D, G;
• алкогольний;
• токсичний;
• автоімунний — унаслідок автоімунного гепатиту;
• внаслідок метаболічних порушень:
— гемохроматозу;
— хвороби Вільсона — Коновалова;
— недостатності а,-антитрипсину;
— глікогенозу IV типу;
— галактоземії;
• застійний — унаслідок венозного застою в печінці, що зумовлений тривалою серцевою недостатністю;
• біліарний:
— первинний;
— вторинний;
• криптогенний — з невідомою або невстановленою етіологією.
II. За морфологічною характеристикою’.
• дрібновузловий (вузли діаметром 1—3 мм);
• великовузловий (вузли діаметром 5 мм і більше);
• змішаний (дрібно- і великовузловий);
• неповний перетинчастий (септальний).
III.Зо активністю та швидкістю прогресування:
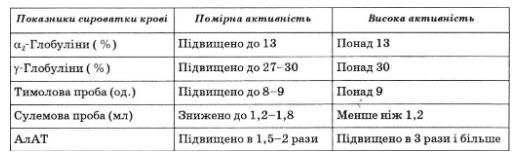
• активний — з помірною або високою активністю (табл. 62):
— швидкопрогресивний;
— повільнопрогресивний;
— латентний;
• неактивний.
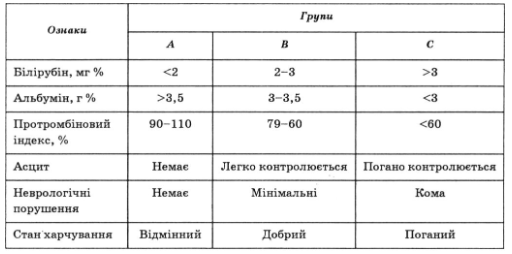
IV. За тяжкістю перебігу (табл. 63):
• компенсований (печінкова енцефалопатія та асцит відсутні);
• субкомпенсований (печінкова енцефалопатія I—II стадії, асцит добре коригується медикаментозною терапією);
• декомпенсований (печінкова енцефалопатія III стадії, резистентний напружений асцит).
V. Ускладнення’.
• печінкова кома (або пре кома);
• кровотеча з варикозно-розширених вен стравоходу та шлунка, гемороїдальних вен;
• тромбоз ворітної вени;
• бактеріальний перитоніт;
• цироз-рак;
Таблиця 62
Ступені активності цирозу печінки (за С.Д. Подимовою, 1993)
Таблиця 63
Ступені тяжкості цирозу печінки
(за критеріями Чайльда, 1964, у модифікації Пью, 1973)
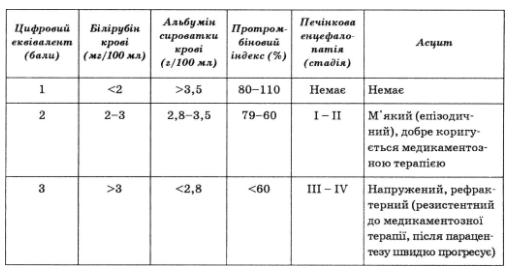
Примітка. Цифрові еквіваленти показників сумуються, сума балів дозволяє віднести хворого до одного з класів (А, В або С): клас А — 5—6 балів; клас В — 7—9 балів; клас С - 10 балів і більше. Клас А відповідає поняттю "компенсований цироз"; клас В — "субкомпенсований цироз"; клас С —"декомпенсований цироз".
Клінічна картина і клінічні варіанти
Цироз печінки характеризується безліччю різноманітних симптомів і синдромів, наявність і особливості вияву яких багато в чому залежать від етіології, стадії захворювання і активності процесу. Практично немає жодної системи, яка не була б залучена до патологічного процесу у хворих на цироз печінки.
Основні клінічні прояви цирозу пов’язані з відкладенням фіброзної тканини по ходу синусоїдів, які порушують дифузію поживних речовин із судин у клітини печінки: гепатоцити гинуть без живлення, а фібриногенез ще більше порушує трофіку гепатоцитів.
Цироз печінки найчастіше є наслідком хронічного гепатиту і проходить у своєму розвитку три стадії: 1) початкову, що нерідко перебігає латентно (компенсована стадія) без ознак біохімічної активності; 2) стадію сформованого цирозу з клінічними ознаками портальної гіпертензії і функціональних порушень печінки (субкомпенсована стадія) і 3) декомпенсовану стадію з прогресивним наростанням симптомів портальної гіпертензії і вираженою печінково-клітинною недостатністю. Швидкість прогресування цирозу визначається ступенем активності процесу.
Початкові прояви цирозу печінки — це астено-вегетативні симптоми: підвищена стомлюваність, слабкість, пітливість, напади тахікардії. На тлі зниження апетиту і схуднення можуть виявлятися ознаки шлункової і кишкової диспепсії, зокрема нудота, відрижка, печія, здуття живота, бурчання, підвищене газоутворення. Відзначають біль і відчуття важкості в правому підребер’ї або у верхній половині живота. Майже в 90% хворих при цьому визначають гепатомегалію і в 30% — спленомегалію. Печінка під час пальпації щільна, з нерівною поверхнею і загостреним краєм. Селезінка щільна, із заокругленим краєм. Температура тіла переважно субфебрильна. Фебрильні цифри лихоманки можливі при вираженій активності і декомпенсації цирозу, а також у хворих із кишковою ендотоксемією та інфекційними ускладненнями.
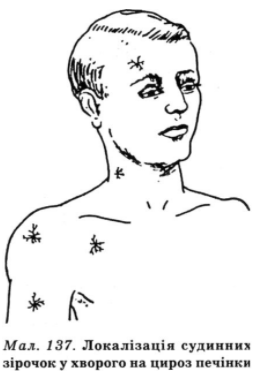
У хворих на цироз печінки жовтяниця проявляється стійким, яскраво-жовтим або із зеленкуватим відтінком забарвленням шкіри і слизових оболонок; наявність при цьому шкірного свербежу, мела- нодермії, ксантом і ксантелазм свідчить про розвиток вираженого холестазу. Про ураження шкіри і її придатків можуть свідчити: блідий або з бруднуватим відтінком колір шкіри, еритема долонь; нігті у вигляді годинникових скелець (див. вклейку, мал. 136), пальці як барабанні палички; судинні зірочки (мал. 137) в ділянці обличчя, спини, плечового пояса і на слизових оболонках рота, глотки, носа; підшкірні петехії, пурпура; червоний з гладенькою поверхнею, так званий лакований язик. Характерна атрофія м’язів плечового пояса і міжребрових. Як наслідок ендокринних порушень можуть бути гінекомастія, атрофія яєчок, імпотенція, дисменорея, безплідність або викидні, зменшення росту волосся в пахвових ямках і на лобку, розвиток гіперальдо- стеронізму і цукрового діабету.
Часто при цирозі печінки спостерігають анемічний синдром, пов’язаний з дефіцитом вітаміну ВІ2 і фолієвої кислоти, гемолізом і кровотечами.
При цирозі печінки можливі різні порушення функції органів травлення, що проявляються рефлюкс-езофагітом різного ступеня вираженості, недостатністю кардії, хронічним гастродуоденітом з утворенням ерозій і виразок у шлунку і дванадцятипалій кишці, дисбактеріозом кишок і синдромом недостатнього всмоктування, хронічним панкреатитом з екзокринною та ендокринною недостатністю.
Для цирозу печінки характерний розвиток синдрому портальної гіпертензії. Клінічні прояви портальної гіпертензії залежать від її фази розвитку. У фазу компенсації відзначають зниження апетиту, відчуття важкості або тупого болю в правому підребер’ї, нудоту, метеоризм, пронос, розширення стравохідних і гемороїдальних вен. При декомпенсації визначається виражений асцит (див. вклейку, мал. 138).
На пізніх стадіях цирозу розвивається полінейропатія, що проявляється зниженням вібраційної, тактильної і температурної чутливості, парестезіями.
На пізніх стадіях цирозу печінки асцит розвивається в 50—85% хворих, у 1/4 хворих він є першою ознакою хвороби.
Установлюючи діагноз асциту, слід мати на увазі, що збільшення об’єму живота — обов’язковий, але не надійний симптом асциту. Збільшення живота спостерігають при метеоризмі, у хворих із загальним ожирінням, при атонії передньої черевної стінки, пухлинах черевної порожнини, великих кістах яєчників, вагітності. На початкових стадіях накопичення асцитичної рідини важливими ознаками є зменшення діурезу, збільшення маси тіла, з’ява в лівій і правій клубових ділянках і в нижній половині живота притуплення перкуторного звуку, що зміщується при зміні положення тіла.
На оглядовій рентгенограмі живота контури органів черевної порожнини нечіткі, визначається високе стояння куполів діафрагми. Масивний асцит призводить до розходження прямих м’язів живота, зміщення діафрагми вліво з поворотом серця і зміщенням верхівкового поштовху вліво, збільшення тиску в правому шлуночку серця, що супроводжується набуханням шийних вен.
Хворий з невеликим асцитом відчуває повноту в животі, періодичне здуття, одяг стає тісним. Перкусія і пальпація у початковій стадії асциту часто неефективна, більше інформації дає ультразвукове дослідження. Асцит середніх і великих розмірів, коли в черевній порожнині міститься 3-6 л рідини і більше, визначають пальпаторно і перкуторно.
Найважчими ускладненнями цирозу печінки є печінкова енцефалопатія, кровотеча з варикозно-розширених вен стравоходу, рідше — шлунка і кишок, тромбоз у системі ворітної вени, гепаторенальний синдром, інфекційні ускладнення, формування раку печінки.
Печінкова енцефалопатія різного ступеня аж до печінкової коми (табл. 64) розвивається внаслідок токсичного ураження ЦНС продуктами метаболізму азотистих сполук (аміак, коротколанцюгові жирні кислоти, меркаптани, феноли тощо). Залежно від механізмів розвитку виділяють такі форми печінкової енцефалопатії:
1) ендогенну (печінково-клітинну паренхіматозну або розпадну), зумовлену тяжким ураженням паренхіми печінки із несприятливим прогнозом;
2) екзогенну (портосистемну, портокавальну, шунтову, кому печінкового шунтування), пов’язану переважно з надходженням з ворітної вени у загальний кровотік багатої на токсичні продукти крові по венозних анастомозах при відносно збереженій функції паренхіми печінки з відносно сприятливим прогнозом і нерідко хронічним рецидивним перебігом;
3) мінеральну (електролітну) як наслідок порушення електролітного і кислотно-основного стану.
Таблиця 64
Ознаки портосистемної печінкової енцефалопатії (В.Г. Радченко і співавт., 2000)
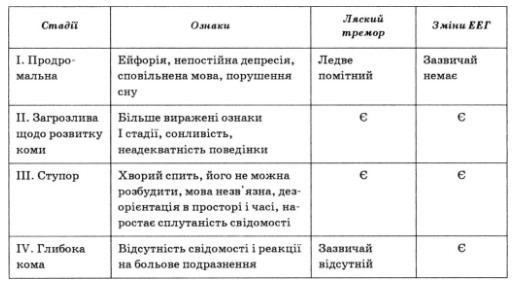
У більшості хворих наявні всі три механізми, тобто розвивається печінкова енцефалопатія. У хворих на цироз печінки печінкова енцефалопатія може розвиватися у зв’язку з активізацією патологічного процесу в печінковій паренхімі, супутнім бактеріальним перитонітом, тромбозом ворітної вени та іншими ускладненнями.
Кровотеча з варикозно-розширених вен стравоходу і шлунка є одним із найсерйозніших ускладнень портальної гіпертензії при цирозі печінки. Смертність після першої кровотечі досягає 45—65%, із хворих, які вижили, надалі 30% гинуть під час рецидиву кровотечі, що виникає, як правило, протягом від декількох днів до 6 міс після першого епізоду.
Гостра кровотеча з варикозно-розширених вен стравоходу і кардії найчастіше є причиною стравохідно-шлунково-кишкових кровотеч і безпосередньою причиною смерті третини хворих на цироз печінки. Кровотеча проявляється блюванням темною венозною кров’ю або "кавовою гущею".
У частини хворих кровоточать розширені вени проксимальних відділів малої кривини шлунка під переходом у стравохід.
Чинниками ризику кровотечі з варикозно-розширених вен стравоходу і слизової оболонки шлунка є:
1. Розширення вен стравоходу і шлунка III ступеня, що призводить до концентричного звуження просвіту стравоходу.
2. Наявність ерозій і червоних або вишневих плям (петехій) на поверхні варикозно-розширених вен і слизової оболонки шлунка.
3. Порушення функціонального стану печінки (табл. 65).
Таблиця 65
Класифікація печінковоклітинної дисфункції за Чайлдом—Пью
Однією з основних причин печінково-ниркового синдрому, як прогресивної олігоурійної ниркової недостатності на тлі цирозу печінки є дисбаланс між внутрішньонирковим звуженням і розширенням судин. Патогенез печінково-ниркового синдрому визначається гемодинамічними змінами і порушенням прямих печінково-ниркових зв’язків, що включає в себе гепаторенальний рефлекс, який активується руйнуванням гепатоцитів, збільшенням внутрішньосинусоїдального тиску і призводить до значного зниження клубочкової фільтрації.
В основі гепаторенального синдрому лежить ниркова вазоконстрикція, здебільшого в зовнішньому шарі кіркової зони нирок (зовнішня кортикальна ішемія). Як наслідок цього різко знижується нирковий кровотік, клубоч- кова фільтрація і відбувається подальше зменшення виділення натрію нирками при нормальній кальцієвій реабсорбції.
Печінково-нирковий синдром проявляється поступовим наростанням в плазмі крові вмісту креатиніну і сечовини, олігоурією (<500 мл сечі на добу) з різко зниженою натрійурією і наступними гіперкаліємією і метаболічним ацидозом. В аналізі сечі посутніх змін немає, інколи визначають незначну протеїнурію. Хворі скаржаться на виражену астенію, сонливість, апатію і анорексію. У них розвиваються атонія шлунка і товстої кишки з нудотою і блюванням, ознаки клітинної дегідратації (спрага, гіпотонія очних яблук, зниження тургору шкіри), інтерстиціальна гіпергідратація (набряки, асцит), ортостатична гіпотонія внаслідок надмірної капілярної вазодилатації і відкриття артеріо-венозних шунтів, тремор, геморагічний діатез, часто спонтанно виникають шлунково-кишкові кровотечі та печінкова кома.
У деяких хворих на цироз печінки захворювання ускладнюється тромбозом у системі ворітної вени. Інфекційні ускладнення (спонтанний бактеріальний перитоніт, пневмонії, спонтанна емпієма плеври, сечові інфекції, бактеріальний ендокардит, значно рідше — менінгіт, позалегеневі форми туберкульозу, гнійний холангіт), на частку яких припадає близько 40%, є безпосередньою причиною смерті у хворих на цироз печінки.
Тяжким ускладненням цирозу печінки, особливо вірусного і алкогольного походження, є розвиток гепатоцелюлярної карциноми (цироз-рак). Певне значення у розвитку малігнізації у хворих на цироз печінки мають такі чинники, як злісне паління, хронічний алкоголізм, уживання наркотиків, продуктів, які містять афлатоксини, вплив йонізуючого випромінювання). За різними даними, з цирозом печінки пов’язано 60—90% випадків гепатоцелюлярної карциноми.
Із лабораторних даних найбільше значення мають гематологічні зміни, які можуть виявлятися ознаками гіперспленізму (анемія, лейкопенія і тромбоцитопенія). У разі розвитку вторинної інфекції в аналізі крові реєструють лейкоцитоз і збільшену ШОЕ.
В аналізі сечі може бути виявлена уробілінурія. Біохімічними ознаками активності запального процесу є підвищені показники мезенхімально-запального (гіпергаммаглобулінемія, зниження альбумін-глобулінового коефіцієнта, гіперімуноглобулінемія класів А, М, G) і цитолітичного (аланінаміно- трансфераза і аспартатамінотрансфераза перевищують нормальний рівень у 3—5 разів) синдромів. Рівень білірубіну в плазмі крові перевищує норму в 2 рази і більше, знижується вміст протромбіну і фібриногену в сироватці крові. Синдром холестазу проявляється підвищеним вмістом у сироватці крові ГГТП, ЛФ, ЛДГ4 5.
Недостатність синтетичної функції печінки характерна для більшості хворих на цироз печінки і виявляється гіпоальбумінемією, зниженням вмісту I, II, V, VII, IX, X чинників згортання крові, зміною показників коагулограми, гіпохолестеринемії з низьким коефіцієнтом естерифікації холестерину.
Синдром печінково-клітинної недостатності виявляється залежно від його вираженості. При компенсованій стадії визначають постійну уробілінурію, можлива незначна диспротеїнемія, порушення поглинальної і видільної функцій печінки. Для субкомпенсованої печінкової недостатності характерне підвищення вмісту білірубіну в крові не більше ніж у чотири рази порівняно з нормою, зменшення концентрації альбумінів до 40%, невелике зменшення показників згортання крові, активності холінестерази і вмісту холестерину в крові. При декомпенсованій стадії печінкової недостатності концентрація білірубіну в крові перевищує норму більше ніж у 4 рази, вміст альбуміну становить менше ніж 40%, різко зменшуються показники згортання крові, активності холінестерази і вмісту холестерину.
У хворих на вірусний цироз печінки визначають характерні маркери вірусної В, D, С, G-інфекції.
При ультразвуковому дослідженні розміри печінки збільшені (або зменшені), контури нерівні. Визначають акустичну неоднорідність структури тканини органа, ехопозитивні структури різної величини, дистальне згасання ультразвуку, спленомегалію і збільшення діаметра селезінкової і ворітної вен, асцит (див. вклейку, мал. 139).
За наявності у хворого різкого метеоризму, вираженого асциту доцільно провести комп ’ютерну томографію (див. вклейку, мал. 140).
Радіонуклідне дослідження проводять з коло’іцними препаратами 198Аи або 99Тс. У хворих на цироз печінки визначають зниження включення і нерівномірний розподіл в тканині печінки препарату з радіоактивною міткою. При великовузловому цирозі печінки на сцинтиграмах виявляють ділянки підвищеного включення мітки, що відповідають вогнищам регенерації печінкової тканини, і зниженої або повної відсутності її включення, що є ділянками з фіброзними змінами. Для дрібновузлового цирозу печінки характерне відносно рівномірне, більш виражене по периферії органа зниження накопичення мітки. При спленомегалії і гіперспленізмі ізотоп захоплюється селезінкою, ступінь його поглинання дозволяє судити про стан портального кровообігу (див. вклейку, мал. 141, а, б, в).
Проведення рентгенографії стравоходу і шлунка допомагає оцінити варикозно-розширені вени стравоходу і кардіального відділу шлунка. Слід зауважити, що дослідження розширених вен стравоходу і шлунка більш інформативне при езофагогастродуоденоскопії (див. вклейку, мал. 142).
Лапароскопічне дослідження печінки дозволяє визначити морфологічний варіант цирозу печінки. При мікронодулярному цирозі печінка має колір від яскраво-червоного до сіро-коричневого, збільшена або зменшена, з наявністю дрібних горбків однакового розміру з прошарками сполучної тканини між ними. Для макронодулярного цирозу характерна печінка червоно-коричневого кольору, збільшена або зменшена в розмірах, деформована, з регенераторними вузлами понад 3 мм у діаметрі, між якими розташовуються білясті поля колабірованої строми органа. При біліарному цирозі печінка охряно-коричневого або зеленуватого кольору, збільшена в розмірах, з гладенькою або частіше дрібнозернистою поверхнею.
Пункційна біопсія печінки з наступним гістологічним дослідженням біоптатів при цирозі печінки виявляє велику кількість східчастих некрозів, різко виражену гідропічну дистрофію, велику кількість осередкових скупчень гістіолімфоїдних інфільтратів у різних ділянках вузлів регенератів, стовщення трабекул, розростання сполучної тканини між вузлами й усередині них. Залежно від етіологічного чинника, клінічний перебіг цирозу печінки має деякі особливості.
Клінічні особливості вірусного цирозу печінки. Вірусний цироз є наслідком перенесеного гострого або хронічного вірусного гепатиту. Діагностується значно частіше в осіб молодого і середнього віку. Характерним є тривалий, протягом років, субклінічний перебіг. У період загострення цирозу печінки клінічна картина нагадує гостру фазу вірусного гепатиту з астеновегетативним, диспепсичним, лихоманковим і жовтяничним синдромами. Функціональна недостатність печінки розвивається рано і збігається з періодом загострення процесу. Портальна гіпертензія розвивається пізніше, ніж при алкогольній формі, але на пізніх етапах захворювання симптоми портальної гіпертензії, зокрема розширення вен стравоходу і асцит, виражені в усіх хворих. У більшості пацієнтів спостерігають спленомегалію з гіперспленізмом. У крові часом визначають маркери вірусної В, D, С, G-інфекції. Характерним для лабораторних досліджень є тривале збереження високого рівня загального білка плазми. Гіпопротеїнемія виникає лише в кінцевих стадіях. Проте відзначають виражену диспротеїнемію: гіпоальбумінемію і різко виражену гіпер- гаммаглобулінемію. Високі значення тимолової проби. Рівень активності амінотрансфераз (АлАТ і АсАТ) у розгорнутій стадії хвороби досягає високих цифр. Показники коагулограми і загальний холестерин сироватки крові частіше знижені.
Клінічні особливості алкогольного цирозу печінки. Спостерігають переважно в чоловіків. Початкова стадія зазвичай безсимптомна, хоча при об’єктивному обстеженні виявляють збільшення печінки. За наявності супутнього гострого алкогольного гепатиту може реєструватися лейкоцитоз з паличко- ядерним зсувом, можливі гіпербілірубінемія, підвищення активності амінотрансфераз. Для розгорнутої стадії характерними клінічними виявами є втрата апетиту, нудота, блювання, пронос, поліневрит, атрофія м’язів переважно плечового пояса, контрактура Дюпюїтрена, збільшення привушних залоз, випадання волосся. Визначають ознаки білкової і вітамінної недостатності, ендокринних розладів. Рано розвивається портальна гіпертензія. Підвищення активності амінотрансфераз і гіпергаммаглобулінемія незначні. Можливе підвищення рівня IgA. У кінцевій стадії алкогольного цирозу розвивається тяжка печінковоклітинна недостатність з жовтяницею, геморагічним синдромом, лихоманкою, рефрактерним до терапії асцитом. У цей період підвищується вірогідність розвитку кровотеч з варикозно-розширених вен і печінкової коми. Відхилення у функціональних пробах печінки порівняно з нормою неістотні. Виражену печінковоклітинну недостатність виявляють тільки в кінцевій стадії захворювання. При цьому відзначають значну гіпопротеїнемію, гіпоальбумінемію, різко знижується синтетична функція печінки. Цироз печінки, що розвивається на тлі автоімунного гепатиту, характеризується перебігом, який швидко прогресує, і полісистемністю уражень.
Особливості первинного біліарного цирозу. Первинний біліарний цироз — автоімунне прогресивне захворювання, дебютом якого є хронічний деструктивний негнійний холангіт. Надалі розвивається тривалий холестаз, а на пізніх стадіях формується цироз печінки.
Поширеність первинного біліарного цирозу становитиме 5—6 на 100 000 населення, причому переважно хворіють особи жіночої статі. Донині етіологія первинного біліарного цирозу залишається невідомою. Певна роль у його розвитку відводиться генетичним чинникам, оскільки є випадки сімейного ураження цим захворюванням, проте кількість таких випадків незначна. У хворих на первинний біліарний цироз досить часто визначають активну HLA DR2, DR3, DR4.
Патогенез. У хворих на первинний біліарний цироз розвивається екстра- лобулярний холестаз унаслідок зниження активності ферменту S-аденозил- метилсинтетази і порушення продукування S-адеметіоніну, що супроводжується порушенням метаболічних процесів у гепатоциті, зокрема трансметилю- вання і транссульфідування. Унаслідок пригнічення реакцій трансметилювання в гепатоцелюлярних мембранах знижується вміст фосфоліпідів, падає активність Na+-, К+ АТФази та інших білків-переносників, що порушує проникність мембран, а також захоплення і виділення компонентів жовчі. Порушення реакції транссульфідування зменшує клітинні запаси тіолів і сульфатів (глу- татіон, таурін та ін.), які є головними детоксикаційними субстанціями, включаючи жовчні кислоти, і дають виражений антиоксидантний ефект. Дефіцит їх зумовлює цитоліз гепатоцитів при холестазі.
Екстралобулярний холестаз розвивається внаслідок ушкодження епітелію жовчних проток і порушення їхньої прохідності, у деяких хворих — з порушенням метаболізму жовчних кислот, а також із зміною їхнього складу і насамперед зі збільшенням концентрації токсичних літохолевої і дезокси- холевої кислот.
При холестазі надмірна концентрація компонентів жовчі призводить до печінкових і системних уражень. Головна роль належить детергентній дії як токсичних, так і нормальних жовчних кислот. Останні призводять до ушкодження клітинних мембран, у тому числі й мітохондральних, блокади синтезу АТФ, накопичення цитозольного кальцію, активації інтрацелюлярних гідро- лаз і некрозу гепатоцитів. Жовчні кислоти інгібують регенерацію гепатоцитів, активізують фіброгенез, індукують експресію антигенів класу І головного комплексу гістосумісності, зумовлюючи розвиток автоімунних ушкоджень.
Позапечінкові прояви токсичного ефекту жовчних кислот зумовлені інкорпорацією останніх у клітинні мембрани, підвищенням концентрації цитозольного кальцію, посиленням процесів перекисного окиснення ліпідів з накопиченням в клітинах надмірної кількості агресивних перекисів. Най- значнішими системними проявами, пов’язаними з високою сироватковою концентрацією жовчних кислот, є гемоліз еритроцитів, дегрануляція тканинних базофілів, порушення функцій лімфоцитів, формування гіперкінетичного типу кровообігу, особливо у хворих на пізніх стадіях захворювання.
Акумуляція холестерину в гепатоцитах і сироватці крові призводить до пригнічення процесів трансметилювання мембран фосфоліпідів, падінню активності Na+-, К+ АТФази та інших білків-переносників, до інкорпорації холестерину в клітинні мембрани, що різко знижує їх проникність. Крім печінкових порушуються функції мембран кліток нирок, еритроцитів, тромбоцитів та інших органів, розвиваються системні ураження при холестазі.
Надмірний вміст білірубіну в гепатоцитах знижує споживання кисню в мітохондріях, роз’єднує окиснювальне фосфорилювання, що призводить до дегенерації печінкових клітин. Накопичення в гепатоцитах та інших клітинах важких металів, зокрема міді, посилює і підтримує на високому рівні пероксидацію ліпідів, спричинюючи цитотоксичний ефект.
Порушення виведення з жовчю цитокінів, особливо чинника некрозу пухлини і інтерлейкіну-1, зумовлює зміни жирового обміну з розвитком гіпер- тригліцеридемії і зниження активності ліпопротеїнової ліпази. Зменшується також синтез простагландинів, підвищується вміст у клітинах вільних радикалів.
Морфологічні зміни при первинному біліарному цирозі. Печінка хворих на первинний біліарний цироз макроскопічно збільшена в розмірах, має зелений колір, в її воротах візуалізуються збільшені лімфоузли. За наслідками пункційної біопсії печінки виділяють 4 морфологічні стадії хвороби. Перша стадія — негнійний деструктивний холангіт характеризується запальною інфільтрацією і деструкцією міжчасточкових (портальних) і септальних жовчних проток з гранульоматозною реакцією. Ворітні тракти розширені, інфільтровані лімфоцитами, плазматичними клітинами, макрофагами, еозинофілами. Гістологічні ознаки холестазу на цій стадії патологічного процесу відсутні. На другій стадії патологічного процесу у ворітних трактах з’являються вогнища проліферації біліарного епітелію, що поширюються, як правило, у перипортальні відділи часточок разом з інфільтратами. Візуалізуються так звані порожні ворітні тракти, коли в ділянці запальних інфільтратів відсутні жовчні протоки, що специфічно для первинного біліарного цирозу. Розростається сполучна тканина, що локалізується, як правило, навколо збережених біліарних проток, виявляється холестаз. Для третьої стадії характерне формування сполучнотканинних прошарків, портопортальних і порто- центральних септ. Спостерігається зниження проліферації жовчних проток, посилення редукції міжчасточкових і септальних жовчних проток. Усі ці явища призводять до посилення холестазу і клітинної інфільтрації паренхіми, збільшення фіброзу, утворення псевдочасточок. На заключній стадії первинного біліарного цирозу з’являються ознаки великовузлового або змішаного цирозу печінки з явищами вираженого холестазу на тлі збіднення паренхіми печінки жовчними канальцями.
Клінічна картина первинного біліарного цирозу в дебюті захворювання характеризується наявністю свербежу шкірних покривів. Спочатку він носить тимчасовий характер, потім у міру прогресування патологічного процесу в печінці стає постійним, болючим, посилюється після прийому теплої ванни і в нічний час. Іноді свербіж передує жовтяниці, іноді з’являється одночасно з нею. Причиною шкірного свербежу вважають з’яву і накопичення в крові жовчних кислот і подразнення ними шкірних нервових закінчень, а також наявність особливих речовин — пруритогенів, які виробляються печінкою. На цій стадії спостерігають стовщення та огрубіння шкіри, підкресленість шкірного малюнка. Шкіра набуває темно-коричневого кольору внаслідок відкладення меланіну. Спочатку пігментація з’являється на лопатках, потім — у ділянці розгинальних поверхонь суглобів і на решті ділянок тіла.
Унаслідок відкладення холестерину у шкірі хворих на первинний біліарний цироз визначають ксантелазми, що локалізуються, як правило, у ділянках повік, на грудях, спині, долонях. На ранніх стадіях хвороби виявляють помірну гепатоспленомегалію, ознак гіперспленізму не спостерігають. Позапечінкові прояви в початковий період первинного біліарного цирозу, як правило, відсутні. З прогресуванням патологічного процесу спостерігають наростання клінічної симптоматики. Так, хворі відзначають різку загальну слабкість, зниження маси тіла, відсутність апетиту, підвищення температури тіла до субфебрильних цифр. Шкіра, що пігментується, різко стовщується, стає грубою, з’являється щільний набряк шкіри, візуалізуються численні розчісування внаслідок наростання болючого шкірного свербежу. Досить часто на шкірних покривах з’являється папульозна або везикулярна висипка. На цій стадії первинного біліарного цирозу спостерігають виражену гепатоспленомегалію.
У переважної більшості пацієнтів на стадії розгорнутої клінічної картини з’являється синдром портальної гіпертензії. Часто визначають асцит, варикозно-розширені вени стравоходу, з яких можливі кровотечі. Нерідко розвивається печінкова енцефалопатія, що часто закінчується печінковою комою. Основні причини смерті хворих на первинний біліарний цироз: печінкова кома, кровотеча з варикозно-розширених вен стравоходу.
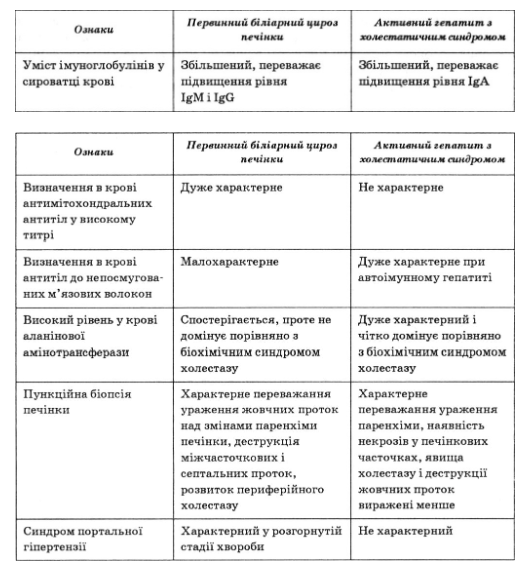
У крові хворих на первинний біліарний цироз вже на ранніх стадіях захворювання виявляють антимітохондральні антитіла, титр яких корелює зі ступенем активності патологічного процесу, стадією захворювання, глибиною гістологічних порушень у печінковій тканині. Спостерігають зниження загальної кількості Т-лімфоцитів, зокрема активованих Т-лімфоцитів і Т-лімфоцитів-супресорів. Підвищується рівень циркулюючих імунних комплексів, уміст IgA і IgG. У клінічному аналізі крові хворих на первинний біліарний цироз спостерігають анемію, збільшену ШОЕ, на пізніх стадіях захворювання можливий лейкоцитоз, панцитопенія. З біохімічних показників підвищуються рівні білірубіну за рахунок кон’югованої фракції, лужної фосфатази, гаммаглютамілтранспептидази, жовчних кислот, холестерину. Активність перелічених вище показників підвищується вже на ранніх стадіях захворювання. Відзначають активацію амінотрансфераз (аланінамінотранс- ферази і аспартатамінотрансферази), підвищення рівня у- і р-глобулінів, знижується рівень альбумінів (табл. 66).
Таблиця 66
Диференціальна діагностика первинного біліарного цирозу печінки й активного гепатиту з холестатичним синдромом
Диференціальна діагностика цирозу печінки. Для первинного раку печінки характерний досить швидкий розвиток захворювання, прогресивний перебіг, виснаження, лихоманка, больовий синдром, швидке збільшення печінки, що має нерівну поверхню і "кам’янисту" густину. Розміри селезінки не змінені. У периферійній крові визначають анемію, лейкоцитоз, значне збільшення ШОЕ. Важливе значення має реакція Абелєва—Татаринова на наявність сироваткових а-фетопротеїнів. Дані ультразвукового дослідження, комп’ютерної томографії і прицільної біопсії печінки дозволяють правильно встановити діагноз. У разі підозри на холангіому проводять ангіографію.
При диференціальній діагностиці з автоімунним гепатитом слід мати на увазі, що для останнього характерні наявність антитіл до непосмугованих м’язових волокон, антигену мікросом печінки і нирок, розчинного печінкового антигену, до печінково-панкреатичного антигену і антинуклеарних антитіл, а також наявність В8, DR3, DR4 антигенів головного комплексу гістосу- місності.
Для первинного склерозивного холангіту характерне підвищення лужної фосфатази і гаммаглютамілтранспептидази за відсутності антимітохондральних антитіл. Під час проведення ендоскопічної ретроградної холангіо-панкреатографії виявляють звуження внутрішньопечінкових проток, які набувають вигляду чоток.
При ехінококозі печінка збільшується поступово. При пальпації вона виявляється незвично щільною, горбкуватою і болючою. У діагностиці мають значення рентгенологічне дослідження із застосуванням пневмоперитонеу- му, сканування печінки, ультразвукове дослідження, комп’ютерна томографія, лапароскопія. Завдяки використанню цих методів виявляють ехінококові кісти. Допомагає встановити діагноз реакція латекс-аглютинації, що виявляє специфічні антитіла.
Гемохроматоз характеризується відкладанням заліза в різних органах і тканинах. Характерна тріада: гепато- і спленомегалія, бронзова пігментація шкіри і слизових оболонок, цукровий діабет. Визначають підвищений вміст заліза в сироватці крові. У тяжких випадках проводять біопсію печінки.
Характерними ознаками гепатолентикулярної дегенерації (хвороби Коновалова — Вільсона) є виявлення кілець Кайзера — Флейшера (жовто-зелена або зеленувато-коричнева пігментація по периферії рогівки через відкладення пігменту, що містить мідь) і зниження сироваткового церулоплазміну.
Макроглобулінемія Вальденстрема діагностується на підставі пункції кісткового мозку, тканини печінки, лімфатичних вузлів з виявленням у пунктатах лімфопроліферативного процесу з моноклональною гіпермакроглобулінемією.
Сублейкемічний лейкоз має доброякісний перебіг, клінічно проявляється збільшенням селезінки, що передує гепатомегалії. Розвиток фіброзу в тканині печінки може призводити до портальної гіпертензії. Картина периферійної крові не відповідає спленомегалії: помірний нейтрофільний лейкоцитоз із переважанням зрілих форм, який має слабку тенденцію до прогресування. Вірогідними критеріями діагностики є дані трепанобіопсії плоских кісток, якщо знаходять виражену клітинну гіперплазію з великою кількістю мегакаріоцитів і розростанням сполучної тканини. У багатьох випадках потрібна біопсія печінки.
Лікування
Лікувальні заходи при цирозі печінки визначаються етіологією хвороби, ступенем її компенсації і запально-некротичної активності, наявністю і характером ускладнень та супутніх захворювань.
Усім хворим на цироз печінки рекомендований щадний режим з обмеженням фізичного навантаження. Призначають дієту, яка містить 70—90 г білка (по 1 г на 1 кг маси тіла), у тому числі 40—50 г тваринного походження; 60—90 г жирів (Іг/кг), у тому числі 20—40 г рослинних; 300—400 г вуглеводів і 4—6 г кухонної солі (за відсутності набряково-асцитичного синдрому). Загальна енергетична цінність дієти становить 2000—2800 ккал. При енцефало- патії і прекомі різко обмежують білок — до 20—40 г. При асциті призначають дієту без солі. При розвитку декомпенсації показаний ліжковий режим.
Розвиток енцефалопатії є показанням до зменшення вмісту білка в їжі до 0,5 г на 1 кг маси тіла. Кількість вуглеводів при цукровому діабеті, гіперліпідемії знижується до 180—200 г на добу за рахунок виключення легкозасвоюваних вуглеводів.
Категорично заборонено вживання алкоголю, виключаються гепатоток- сичні препарати (антидепресанти, транквілізатори, наркотики та ін.). Забороняється проведення бальнео- і фізіопроцедур, інсоляції, вакцинацій.
За наявності активності і декомпенсації процесу показаний ліжковий режим. У горизонтальному положенні у хворого посилюється кровопостачання печінки, поліпшується печінковий і портальний кровотік, зменшуються вияви вторинного гіперальдостеронізму, що сприяє активізації регенераторних процесів у тканині печінки.
Хворим із компенсованим цирозом печінки рекомендовано забезпечення оптимального дієтичного і трудового режиму. Доцільно використовувати вичікувальну тактику з дотриманням принципу максимального медикаментозного і функціонального щадіння печінки. Стабільності процесу досягають завдяки динамічному диспансерному спостеріганню за хворими з корекцією режиму, призначенню вітамінів, ферментів й інших препаратів для купірування наявної суб’єктивної та об’єктивної симптоматики.
Етіологічне лікування можливе лише за деяких форм цирозу печінки (алкогольної, медикаментозної, до певної міри — вірусної), але при тяжких стадіях захворювання етіотропна терапія часто є малоефективною.
Припинення вживання алкоголю істотно поліпшує стан печінки. Хворим на вірусний цироз печінки у фазі реплікації вірусу доцільним є проведення противірусної терапії (див. "Лікування вірусного гепатиту").
При вірусному цирозі В у HBV-DNA-позитивних хворих проводять лікування звичайними дозами ІФН-альфа.
При вірусному цирозі С у HCV-RNA-позитивних хворих противірусне лікування також проводять з метою поліпшення вірусологічних та біохімічних показників, стабілізації процесу в печінці та запобігання ускладненням.
У хворих на декомпенсований цироз у реплікаційній фазі вірусної інфекції питання про призначення а-інтерферону слід розв’язувати індивідуально з урахуванням побічних ефектів препарату: цитопенії, супутніх бактеріальних інфекцій, печінкової недостатності, цитолітичного кризу.
Для лікування хворих із декомпенсованим вірусним цирозом печінки і хворих з імуносупресією пропонують ламівудин, фамцикловір, лобуковір, адефовір.
При субкомпенсованому цирозі печінки призначають: щоденне введення глюкози (200 мл 5% розчину, внутрішньовенно краплинно, на курс 5—6 ін’єкцій); есенціале (по 2 капсули 3 рази на день протягом 6 міс), неогемодез 200 мл внутрішньовенно краплинно, гепабене (2 капсули 3 рази на день протягом З міс), цитраргінін (по 1 ампулі 3 рази на день усередину), ліпамід (1 таблетка З рази на день протягом 1 міс); при гіпоальбумінемії — альбумін (100 мл 10% розчину внутрішньовенно краплинно, на курс 4—5 ін’єкції) і анаболічні стероїди (ретаболіл — 50 мг 1 раз на 2 тиж внутрішньом’язово, на курс 4—5 ін’єкцій); при гіпохромній анемії — препарати заліза (ферумлек — 10 мл 2 рази на тиждень, на курс 8—10 ін’єкцій, тардиферон по 1 таблетці 2 рази на день).
За наявності синдрому портальної гіпертензії призначають Р-адреноблокатори (анаприлін по 20—120 мг на день протягом 3—4 міс); препарати пролонгованого нітрогліцерину (нітросорбід — по 20 мг 4 рази на день протягом 2—3 міс).
З метою поліпшення метаболізму гепатоцитів призначають групи препаратів, перелічені нижче.
Вітамінотерапія — рекомендують у вигляді збалансованих полівітамінних комплексів: ундевіт, декамевіт, еревіт, ревівон, по 1—2 таблетки (капсули) на день, дуовіт (комплекс з 11 мікроелементів і 8 вітамінів по 2 таблетки 1 раз на день), санасол по 10 мл на день. Лікування полівітамінними препаратами проводять протягом 1—2 міс з повторенням курсу 2—3 рази на рік (особливо в зимово-весняний період).
Рибоксин (інозин-F) — препарат поліпшує синтез білка в тканинах, у тому числі і в гепатоцитах. Рибоксин уживають по 1—2 таблетки по 0,2 г 3 рази на день протягом 1—2 міс.
Ліпоєва кислота (6,8-дитіооктанова кислота) — кофермент, який бере участь в окислювальному декарбоксилюванні піровиноградної кислоти і а-кетокислот, відіграє важливу роль у процесах енергетичного утворення, поліпшує метаболізм ліпідів і вуглеводів, нормалізує функціональний стан гепатоцитів.
Есенціале є стабілізатором мембран гепатоцитів, містить есенціальні фосфоліпіди, що входять до складу клітинних мембран, ненасичені жирні кислоти і комплекс вітамінів.
Дози ліпоєвої кислоти й есенціале залежать від вираженості печінково- клітинної недостатності.
Кокарбоксилаза — коферментна форма вітаміну Вр бере участь у процесах вуглеводного обміну, карбоксилювання і декарбоксилювання а-кетокислот. Уводиться внутрішньом’язово по 50—100 мг 1 раз на день протягом 15— 30 днів.
Для патогенетичного лікування хворих на цироз печінки застосовують глюкокортикоїди і негормональні імунодепресанти, які чинять протизапальну дію та пригнічують автоімунні реакції. Крім того, глюкокортикоїди знижують рівень РНК, необхідної для синтезу колагену.
Глюкокортикоїди призначають в активній стадії автоімунного цирозу печінки, а також при виражених проявах гіперспленізму.
При активному компенсованому і субкомпенсованому цирозі печінки глюкокортикоїди справляють протизапальну, антитоксичну та імунодепресантну дію на специфічні рецептори імунокомпетентних клітин, що супроводиться гальмуванням синтезу простагландинів, інших медіаторів запалення, а також чинника активації Т-лімфоцитів, що виробляється моноцитами.
У лікуванні цирозу печінки доцільно використовувати преднізолон, ур- базон, метипред. Максимальну дозу преднізолону (20—30 мг) призначають протягом 3—4 тиж до зменшення вмісту білірубіну і зниження активності амінотрансфераз у 2 рази.
Доза преднізолону знижується поволі, не більше ніж на 2,5 мг кожні 10— 14 днів під контролем осадкових проб, рівня альбумінів, гаммаглобулінів та імуноглобулінів сироватки крові. Надалі через 1,5—2,5 місяця переходять на підтримувальні дози препарату (7,5—10 мг). Тривалість курсу лікування становить від 3 міс до кількох років.
Короткі курси преднізолонотерапії (20—40 днів) показані за наявності проявів гіперспленізму.
Хворим на автоімунний цироз печінки лікування преднізолоном призначають у добовій дозі 30—40 мг.
Декомпенсований цироз печінки будь-якої етіології, особливо в термінальній стадії, є протипоказанням для лікування глюкокортикоїдами. Глю- кокортикоїци в цій ситуації сприяють приєднанню інфекційних ускладнень, сепсису, виразкуванню травного тракту, остеопорозу. Лікування глюкокортикоїдами не збільшує тривалості життя хворих на цироз печінки.
D-пеніциламін (купреніл) перешкоджає утворенню поперечних з’єднань у молекулі колагену, тому може застосовуватися при лікуванні цирозу печінки в дозі 300—900 мг на добу упродовж 3—12 міс. Однак через побічні ефекти (пригнічення мієлопоезу, розвиток панцитопенії, нефротоксичний синдром) клінічне застосування купренілу обмежене.
Лікування набряково-асцитичного синдрому передбачає: ліжковий режим; дієту без солі; призначення діуретиків з індивідуальним підбором препаратів і дози — верошпірон (75—300 мг на день), фуросемід (20-80 мг на день), урегіт (25-100 мг на день), гіпотіазид (25—50 мг на день). При асциті, резистентному до діуретиків, призначають інгібітор ангіотензинперетворюваль- ного ферменту — каптоприл (25 мг на день).
За наявності тривалого асциту, резистентного до діуретиків, показане проведення парацентезу (асцит вважають рефрактерним до діуретиків у разі неефективності 300—400 мг на день верошпірону і 120—160 мг фуросеміду).
Показаннями до проведення діагностичного парацентезу з наступним біохімічним і цитолітичним дослідженням асцитичної рідини є також:
1) уперше виявлений асцит;
2) симптоми інфікування асцитичної рідини;
3) підозра на злоякісну пухлину.
Суть методу асцитосорбції полягає в очищенні асцитичної рідини від токсичних метаболітів шляхом пропускання її через сорбційні колонки з вуглецевим сорбентом. Очищену асцитичну рідину потім уводять хворому внутрішньовенно. Асцитосорбція дозволяє запобігти втратам білка, електролітів, які неминучі при звичайному абдомінальному парацентезі, що сприяє недопущенню розвитку енцефалопатії.
При стравохідно-шлункових кровотечах рекомендований суворий ліжковий режим. Фармакотерапія гострої кровотечі з варикозно-розширених вен стравоходу передбачає призначення вазопресину з нітрогліцерином (0,1—0,6 ОД за 1 хв + 40—400 мкг за 1 хв) тривало, пітуїтрину по 20 ОД в 200 мл 5% розчину глюкози внутрішньовенно, соматостатину (250—500 мкг) внутрішньовенно краплинно, октреотиду (25—50 мкг) внутрішньовенно краплинно, орнітину (по 20—40 г на день) внутрішньовенно краплинно в 500 мл 0,9% розчину натрію хлориду або 9—18 г перорально, хофітолу (по 5—10 мл) внутрішньом’язово або внутрішньовенно 2 рази на день протягом 7—10 днів.
Для гемостатичної терапії використовують амінокапронову кислоту (внутрішньовенно краплинно по 50—100 мл 5% розчину кожні 6 год), етамзилат (внутрішньовенно або внутрішньом’язово по 2-4 мл 12,5% розчину), вікасол (внутрішньом’язово по 1—2 мл 1% розчину), препарати крові (400—600 мл свіжозамороженої плазми, 100—150 мл антигемофільної плазми).
Ендоскопічна склеротерапія полягає у введенні в тканини, що оточують вени (перивазально), або безпосередньо в розширені вени (вузли) склеро- зивних розчинів (склерозент по 0,5—2 мл на ін’єкцію, 7—8 ін’єкцій на курс), що приводить до облітерації варикозних вен. Ендоскопічну склеротерапію варикозних вузлів проводять з метою зупинки кровотечі і запобігання її рецидивам.
За допомогою лазеротерапії зупинити кровотечу можна в 90% випадків. Балонна тампонада дає гемостатичний ефект шляхом механічного стиснення джерела кровотечі. Якщо кровотеча триває більше ніж 1 добу, уводять стравохідний зонд Блекмора. Нині частіше застосовують ендоскопічну терапію — зупинку кровотечі з варикозно-розширених вен стравоходу шляхом уведення гемостатичних препаратів безпосередньо в зону ураження через ендоскоп.
Якщо ефект від перелічених вище методів лікування відсутній і кровотеча триває, що становить загрозу для життя хворого, застосовують хірургічне лікування. Проводять гастректомію з прошиванням вен стравоходу і шлунка, черезшкірну ендоваскулярну емболізацію шлункових вен, ендоскопічне склерозування стравохідних вен, електрокоагуляцію, використовують клей, а також трансюгулярне внутрішньопечінкове портосистемне шунтування. Широко застосовують ендоваскулярні методи — емболізацію печінкової і селезінкової артерій, балонну оклюзію нижньої порожнистої вени, а також операції на грудній лімфатичній протоці. Необхідними умовами для проведення оперативного втручання є: відсутність порушення функції печінки; вираженої активності патологічного процесу (синдроми цитолізу, холестазу), молодий і середній вік хворого, відсутність супутніх захворювань.
Для запобігання енцефалопатії і печінковій комі у хворих на цироз печінки при кровотечі з варикозно-розширених вен стравоходу і шлунка рекомендують видалення крові з кишок за допомогою високих очисних клізм із магнію сульфатом (10 г на 1 л води), уведення через зонд у кишки неоміцину по 0,25 г 4 рази на день. Такі заходи зменшують всмоктування в кишках аміаку, інших продуктів розпаду, надходження їх до кровотоку. З метою дезінтоксикації хворим внутрішньовенно краплинно вводять неогемодез, 5% розчин глюкози.
Для лікування печінкової енцефалопатії використовують лактулозу (дю- фалак) від 30 до 120 мл на день (оптимальна доза, завдяки якій досягають м’яких випорожнень 2—3 рази на добу). Якщо призначити вживання препарату всередину, застосовують клізми з лактулозою 2 рази на день (300 мл сиропу лактулози розводить у 700 мл води).
Метаболізм аміаку в печінці посилює глутамінова кислота (по 1 г 2— З рази на день), орніцетил (2-6 г на день внутрішньом’язово або 2—4 г внутрішньовенно струминно), глутаргін — сполука аргініну і глутамінової кислоти (по 0,75 г 3 рази на день перорально протягом 2—3 тиж або внутрішньовенно краплинно по 50 мл (2 г) в 150—200 мл ізотонічного розчину натрію хлориду 2 рази на день протягом 5—10 днів), цитраргінін (1 ампула — 10 мл розчинити у півсклянки води, уживати 1—3 рази на день протягом 2—3 тиж).
З метою зменшення утворення токсинів, у тому числі аміаку, у товстій кишці застосовують антибіотики: рифампіцин, рифаксимін, ампіцилін, ка- наміцин, ципрофлоксацин, метронідазол, поліміксин М.
Хворим із печінковою комою рекомендують: внутрішньовенне краплинне (зі швидкістю 20—30 крапель за 1 хв) введення глюкози (2—3 л на день 5% розчин), кокарбоксилази (300 мг на день), вітаміну В[2 (500 мг на день), ліпоєвої кислоти (180 мг на день); преднізолон (150 мг внутрішньовенно струминно і далі кожні 4 год по 90 мг); глутаргін (50 мл на день внутрішньом’язово краплинно кожні 8 год) або глутамінова кислота (100—150 мл 10% розчину кожні 8 год); канаміцин (0,5 г) або поліміксин М (150 000 ОД кожні 4 год через шлунковий зонд); у разі розвитку метаболічного ацидозу — натрію гідрокарбонат (200—600 мл 4% розчину внутрішньовенно краплинно); при вираженому метаболічному алкалозі — препарати калію (до 10 г на день); при геморагічному синдромі — кровозамінники (100—200 мл 2—3 рази на день). Щодня кишки слід очищувати за допомогою клізми. Усі заходи продовжують до виведення хворого з коми.
При первинному біліарному цирозі з урахуванням неясної етіології проводять патогенетичне і симптоматичне лікування. Із препаратів, які впливають на певні ланки патогенезу холестазу, використовують гептрал (S-адеметіонін), урсодеоксихолеву кислоту, антраль.
Гептрал призначають спочатку парентерально по 5—10 мл (400—800 мг) внутрішньовенно або внутрішньом’язово протягом 10—14 днів, а потім по 400—800 мг (1—2 таблетки) 2 рази на день. Тривалість курсу лікування становить у середньому 2 міс. Препарат не слід призначати при азотемії, у перші 6 міс вагітності. Ураховуючи, що гептрал має антидепресивний і тонізуваль- ний ефект, його не слід уживати перед сном.
Препарат урсодеоксихолевої кислоти (урсофальк, урсосан) призначають у дозі з розрахунку 15 мг на 1 кг маси тіла хворого, що в середньому становить 3—4 капсули на день, протягом тривалого часу.
Як гепатопротекторний препарат застосовують також антраль по 0,25 г після їди 3 рази на день протягом 4—6 тиж.
Симптоматичне лікування при холестазі спрямоване на усування свербежу і наслідків дефіциту жовчі в кишках. З цією метою використовують фенобарбітал 50—150 мг на добу і рифампіцин 300—400 мг на день — обидва препарати є індукторами ферментів мікросомального окиснення в гепатоцитах, унаслідок чого, можливо, зменшується вміст преритогенів у системному кровообігу. Тривалість лікування індивідуальна і становить у середньому 1— 2 тиж. Дані препарати можна поєднувати з гептралом і урсодеоксихолевою кислотою.
У деяких хворих для усування свербежу можуть виявитись ефективними блокатори Н,-рецепторів гістаміну (тавегіл, піпольфен) завдяки їхньому седативному ефекту. У разі стійкого свербежу на тривалий час (до 4 років) призначають уреодіол у дозі 13—15 мг на 1 кг маси тіла на день.
Для лікування первинного біліарного цирозу, особливо в прециротичній стадії, застосовують метотрексат у дозі 15 мг на тиждень, що сприяє швидкому поліпшенню клінічної картини: зменшується свербіж шкірних покривів, поліпшується функціональна здатність печінки, спостерігається регресія морфологічної картини в печінковій тканині.
Азатіоприн поліпшує показники клінічних і біохімічних досліджень, проте дає велику кількість побічних ефектів, зокрема, тривале застосування азаті- оприну призводить до гепатотоксичної дії, панцитопенії.
За відсутності ефекту від застосування інших препаратів хворим на первинний біліарний цироз доцільно призначити циклоспорин-А, який пригнічує клітинний імунітет. Доза циклоспорину-А — 3—5 мг на 1 кг маси тіла хворого. Лікування триває протягом декількох місяців.
Що стосується глюкокортикоїдів, то призначення їх хворим на первинний біліарний цироз небажане, оскільки вони не усувають основних клінічних симптомів, не зупиняють прогресування патологічного процесу, не збільшують тривалості життя пацієнтів. Проте відзначається зменшення свербежу шкіри у деяких пацієнтів у разі призначення преднізолону в дозі 10—15 мг короткими курсами. Максимальна добова доза преднізолону становить 25—30 мг. При зниженні рівня білірубіну, холестерину, гаммаглютамілтранспептидази і лужної фосфатази до нормальних показників дозу преднізолону знижують до 5—10 мг на день. Лікування тривале, 3—4 міс.
Для усунення синдрому гіперспленізму призначають препарати, що стимулюють лейкопоез (натрію нуклеїнат по 0,2 г 4 рази на день протягом 1—3 міс, пентоксил по 0,2 г 4 рази на день або лейкоген по 0,02 г 3—4 рази на день протягом 2—4 тиж і довше); у разі вираженої лейкопенії і панцитопенії — преднізолон по 20—25 мг (3—6 тиж), анемії (гемоглобін нижче ніж 50 г/л) або тромбоцитопенії (нижче ніж 50 • 10/л) — переливання відповідно еритро- цитної чи тромбоцитної маси.
Лікування гепаторенального синдрому.
1) обмеження в добовому раціоні білка до 30 г і рідини до 1 л;
2) для збільшення об’єму плазми внутрішньовенно вводять декстрани (по 400 мл поліглюкіну, реополіглюкіну); при різкому зменшенні діурезу рекомендують внутрішньовенне введення через кожні 2 год по 150 мл 20 % розчину манітолу і 50 г альбуміну в поєднанні з фуросемідом;
3) 10 мл 2,4% розчину еуфіліну внутрішньовенно, допегіт по 0,25 г 3 рази на день, капотен по 0,025 г 2—3 рази на день — для усунення вазоконстрикції в кірковій зоні і посилення ниркового кровотоку;
4) неробол або ретаболіл, 5% розчин глюкози з інсуліном — для зменшення білкового катаболізму.
Основним радикальним способом лікування первинного біліарного цирозу є пересадка печінки. Показаннями до пересадки печінки є неефективне консервативне лікування, печінкова недостатність, кровотеча з варикозно- розширених вен стравоходу, гіперспленізм зі стравохідною кровотечею в анамнезі або з критичною панцитопенією, що не піддається лікуванню консервативними методами.
Хірургічне лікування проводять з метою запобігти кровотечам із варикозно-розширених вен стравоходу і шлунка — прошивання вен, створення портокавальних анастомозів, спленекгомія; при резистентному асциті — лімфо-венозний анастомоз, клапанне шунтування між черевною порожниною і внутрішньою яремною веною. У термінальній стадії цирозу печінки, а також при первинному біліарному цирозі показана трансплантація печінки.
Профілактика. Профілактика цирозу печінки полягає в усуненні або обмеженні дії етіологічних чинників, запобіганні, своєчасному розпізнаванні й адекватному лікуванні гострого і хронічного гепатиту, хронічних інтокси- кацій та інфекцій, запальних захворювань жовчних шляхів. За наявності цирозу необхідно проводити заходи, спрямовані на припинення прогресування процесу і профілактику ускладнень.
Медико-соціальна експертиза хворих на цироз печінки проводиться з урахуванням особливостей клінічного перебігу хвороби, ступеня компенсації, порушення функції печінки, а також вираженості портальної гіпертензії, гіпер- спленізму, появи ускладнень та впливу соціальних чинників.
Інвалідами не визнаються хворі з компенсованим цирозом печінки зі стабільним, без помітного прогресування, перебігом хвороби, з рідкими (1-2 рази на рік) і нетривалими (2—3 тиж) загостреннями з мінімальним або помірним порушенням функції печінки, без клінічних ознак портальної гіпертензії і проявів гіперспленізму, які не потребують соціального захисту і допомоги.
Інвалідами III групи визнаються хворі на цироз печінки з повільним прогресуванням захворювання, з тривалими (4—6 тиж) загостреннями 2—3 рази на рік, які підлягають медикаментозній корекції, з мінімальним або помірним порушенням функції печінки, портальною гіпертензією I—II стадії, незначними клінічними ознаками гіперспленізму та обмеженням категорій життєдіяльності І ступеня.
Інвалідами II групи визнаються хворі на субкомпенсований, рідше декомпенсований цироз печінки прогресивного, рецидивного перебігу з частими (4—5 разів на рік) і тривалими (4—6 тиж) загостреннями, тяжким порушенням функції печінки, портальною гіпертензією II—III стадії, геморагічним синдромом різного ступеня вираженості, значним гіперспленізмом та обмеженням категорій життєдіяльності II ступеня.
Інвалідами І групи визнаються хворі на декомпенсований цироз печінки прогресивного, рецидивного перебігу з тяжкою портальною гіпертензією, значним порушенням функції печінки, значним гіперспленізмом, вираженим геморагічним синдромом, енцефалопатією, кровотечами з варикозно- розширених вен стравоходу і шлунка та спонтанним бактеріальним перитонітом в анамнезі, гепаторенальним синдромом, а також з формуванням ци- розу-раку печінки та обмеженням категорій життєдіяльності II—III ступеня.
Приклади формулювання діагнозу при направленні на МСЕК: хронічний HBeAg+ позитивний гепатит В (HBsAg+, HBcAg+, HBV ДНК+) з помірною активністю запального процесу (ІГА 9 балів), легкий перебіг (ІФ 0—1 бал) з порушенням функції печінки І ступеня.
Прогноз. Прогноз при цирозі печінки серйозний. У разі латентного перебігу цирозу печінки, коли клінічних і морфологічних ознак активності процесу в печінці виявити не вдається, за відсутності гепатотоксичного впливу (віруси, алкоголь, медикаменти) прогноз відносно сприятливий. Цироз, який сформувався, є невиліковною хворобою, проте може перебігати з ремісіями. Повної клініко-біохімічної ремісії вдається досягти в 15—20% хворих. У разі швидкого прогресування перебігу смерть настає внаслідок розвитку печінко- воклітинної недостатності, кровотеч та інших ускладнень хвороби. Так, у 15—20% випадків після з’яви асциту, стравохідної кровотечі або жовтяниці 5-річне виживання не перевищує 5%. У 3—4% хворих на цироз печінки щорічно формується печінковоклітинна карцинома. У 50% хворих на цироз печінки класу С (за класифікацією Чайлда-Пью) тривалість життя не перевищує 6 міс.
Подальша інформація
Завжди консультуйтеся зі своїм лікарем, щоб переконатися, що інформація, яка відображається на цій сторінці, може бути застосована до ваших особистих обставин. Інформація призначена тільки для медичних фахівців.