Шлуночкова екстрасистолія
Епідеміологія
Шлуночкова екстрасистолія — це передчасне порушення й скорочення шлуночків, зумовлені імпульсом, що утворюється в клітинах провідної системи серця дистальніше від роздвоєння передсердно-шлуночкового пучка або у волокнах скоротливого міокарда шлуночків.
Шлуночкова екстрасистолія є найпоширенішим порушенням серцевого ритму. Її частота залежить від методу діагностики й контингенту обстежуваних. При реєстрації ЕКГ у 12 відведеннях у стані спокою шлуночкові екстрасистоли визначаються приблизно в 5% здорових осіб молодого віку, тоді як при холтерівському моніторуванні ЕКГ протягом 24 год їхня частота становить 50%.
Поширеність шлуночкових екстрасистол значно зростає за наявності органічних захворювань серця, особливо тих, що супроводжуються ураженням міокарда шлуночків, корелюючи з вираженістю його дисфункції. Незалежно від того, є чи немає патології серцево-судинної системи, частота цього порушення ритму з віком збільшується.
Етіологія
Як уже було сказано, шлуночкова екстрасистолія виникає і в осіб без органічних захворювань серця, і з наявністю таких захворювань. У перших вона часто пов’язана зі стресом, тютюнопалінням, уживанням кави й спиртних напоїв, що зумовлюють підвищення активності симпатико-адреналової системи. Однак у значної частини здорових осіб екстрасистоли виникають без видимої причини.
Хоча шлуночкова екстрасистолія може розвиватися при будь-якому органічному захворюванні серця, найчастіше її причиною є ІХС. При холтерівському моніторуванні ЕКГ протягом 24 год вона виявляється у 90% таких хворих. До виникнення шлуночкових екстрасистол схильні хворі як з гострим коронарним синдромом, так і із хронічною ІХС, особливо після інфаркту міокарда. При цьому вони виникають або внаслідок первинної електричної нестабільності міокарда, зумовленої ішемією та реперфузією, або вторинно через порушення кардіогемодинаміки. До гострих серцево-судинних захворювань, які є найпоширенішими причинами шлуночкової екстрасистолії, варто віднести також міо- і перикардит, а до хронічних — різні форми кардіоміопатій і гіпертензивне серце, при яких її виникнення пов’язано з розвитком гіпертрофії міокарда шлуночків і застійної серцевої недостатності.
Шлуночкові екстрасистоли часто виникають у хворих із пролапсом мітрального клапана. Серед можливих причин їхнього розвитку і такі ятрогенні чинники, як передозування серцевих глікозидів, застосування р-адреностимуляторів й, у низці випадків, мембраностабілізувальних антиаритмічних препаратів, особливо за наявності органічних захворювань серця.
Електрофізіологічні механізми шлуночкової екстрасистолії включають ріентрі, підвищення автоматизму ектопічного вогнища й тригерну активність внаслідок ранніх і пізніх післядеполяризацій. Створенню умов для реалізації цих механізмів сприяють ішемія та гіпоксія міокарда, активізація симпатико-адреналової й ангіотензинової систем, дилатація шлуночків, наявність вогнищ кардіосклерозу й аневризми.
Здебільшого шлуночкові екстрасистолії істотно не впливають на кардіо- гемодинаміку. Зменшення серцевого викиду в разі передчасного скорочення шлуночків як результат укорочення періоду наповнення зазвичай компенсується його збільшенням під час чергового скорочення, що йде слідом за компенсаторною паузою. За наявності органічних захворювань серця часті й групові екстрасистоли можуть спричинювати зниження ХОС. У хворих на ІХС спричинювані частою екстрасистолією порушення внутрішньосерцевої гемодинаміки можуть супроводжуватися істотним зменшенням коронарного кровотоку й розвитком ішемії міокарда.
Класифікація шлуночкових екстрасистол грунтується на їхньому прогностичному значенні, тобто ступені ризику раптової смерті. Однак її оцінювання значною мірою залежить від наявності й тяжкості органічного захворювання серця та функції лівого шлуночка.
Найбільшого поширення набула класифікація В. Lown і М. Wolf (1971), спеціально розроблена для хворих на ІХС, що передбачає виділення 5 класів шлуночкових екстрасистол:
I клас — поодинокі рідкісні шлуночкові екстрасистоли (до 1 за 1 хв або 30 за 1 год);
II клас — поодинокі часті екстрасистоли (більше ніж 1 за 1 хв або 30 за 1 год);
III клас — поліморфні, тобто такі, що мають різну форму в тому самому відведенні;
IV клас — групові шлуночкові екстрасистолії, у тому числі IVA — парні й IVB — "залпові", 3—5 імпульсів підряд;
V клас — ранні шлуночкові екстрасистоли типу R на Т, які накладаються на зубець Т попереднього шлуночкового комплексу й свідчать про виражену негомогенність реполяризації.
Екстрасистоли III—V класу часто називають екстрасистолами високого ступеня, а IV класу — складними. Це так звані тригерні шлуночкові ектопічні аритмії, здатні спричинити виникнення їх потенційно фатальних форм — стійку шлуночкову тахікардію та фібриляцію шлуночків.
Клінічна картина
Хворі із шлуночковою екстрасистолією відзначають "завмирання" або "поштовхи", пов’язані з посиленим постекстрасистоліч- ним скороченням. Нерідко скарг немає. При цьому наявність суб’єктивних відчуттів та їхня вираженість не залежать від частоти й причини екстрасистол. У хворих з тяжкими захворюваннями серця і частими екстрасистолами зрідка відзначаються слабкість, запаморочення, ангінозний біль і нестача повітря.
При об’єктивному дослідженні — виражена пресистолічна пульсація шийних вен, яка виникає, коли чергова систола правого передсердя відбувається при закритому тристулковому клапані внаслідок передчасного скорочення шлуночків (хвилі Коррігена).
Артеріальний пульс аритмічний, з відносно довгою паузою після позачергової пульсової хвилі (так звана повна компенсаторна пауза). При частих і групових екстрасистолах може створюватися враження про наявність фібриляції передсердь. У деяких хворих спостерігається дефіцит пульсу.
При аускультації серця звучність І тону може змінюватися внаслідок асинхронного скорочення шлуночків і передсердь та коливань тривалості інтервалу P—Q. Позачергові скорочення можуть супроводжуватися також розщепленням II тону.
Діагностика
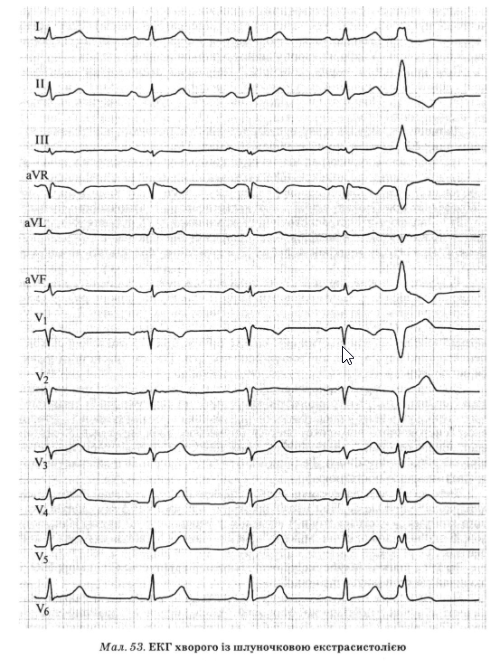
Шлуночкову екстрасистолію діагностують на підставі характерних ЕКГ-ознак, до яких належать (мал. 53):
1) передчасні (позачергові) шлуночкові комплекси без попередніх зубців Р,
2) розширення комплексу QRS екстрасистоли (> 0,12 с) унаслідок не одночасної, а послідовної деполяризації шлуночків, подібно до того, як це відбувається при блокаді однієї з ніжок передсердно-шлуночкового пучка;
3) зміна форми екстрасистолічного комплексу QRS порівняно з такою при синусовому ритмі внаслідок зміни напрямку вектора деполяризації шлуночків. При цьому полярність зубця Т протилежна полярності комплексу QRS-
4) компенсаторна пауза після екстрасистоли повна, тобто інтервал між двома послідовними шлуночковими комплексами синусового ритму, між якими перебуває екстрасистола, дорівнює подвоєному інтервалу R—R синусового ритму. При брадикардії шлуночкові екстрасистоли можуть "вклинюватися" між двома імпульсами синусового ритму, не супроводжуючись компенсаторною паузою і не змінюючи його частоти. Такі екстрасистоли звуться вставними.
Подібно до суправентрикулярних, шлуночкові екстрасистоли можуть мати характер алоритмії, тобто виникати впорядковано, чергуючись із синусови- ми імпульсами в певній послідовності. Чергування одного синусового й одного екстрасистолічного комплексу зветься бігемінією, двох синусових й одного екстрасистолічного — тригемінією, трьох синусових й одного екстрасистолічного — квадригемінією. Величина інтервалу зчеплення таких екстрасистол залишається постійною.
Диференціальну діагностику проводять насамперед із суправентрикулярними екстрасистолами. При цьому враховують ширину й форму шлуночкового комплексу екстрасистоли й величину компенсаторної паузи. Наявність хоча б однієї з характерних змін цих ознак дає змогу встановити правильний діагноз.
Загалом діагноз шлуночкової екстрасистолії грунтується на даних ЕКГ і зазвичай не становить труднощів.
Перебіг і прогноз шлуночкової екстрасистолії залежать від її форми, наявності або відсутності органічних захворювань серця й вираженості дисфункції міокарда шлуночків. В осіб без структурної патології серцево-судинної системи шлуночкові екстрасистоли, навіть часті й складні, істотно не впливають на прогноз.
Водночас за наявності органічного ураження серця вони можуть істотно підвищувати ризик раптової серцевої смерті й загальну летальність, ініціюючи стійку шлуночкову тахікардію і фібриляцію шлуночків.
Шлуночкова екстрасистолія високого ступеня є не тільки тригером потенційно фатальних шлуночкових аритмій, а й показником тяжкості захворювань серця.
Лікування
Лікування і вторинна профілактика при шлуночковій екстрасистолії мають дві мети — усунути пов’язані з нею симптоми й поліпшити прогноз. При цьому враховують клас екстрасистолії, наявність органічного захворювання серця, його характер і вираженість дисфункції міокарда, що визначають ступінь ризику потенційно фатальних шлуночкових аритмій і раптової смерті.
В осіб без клінічних ознак органічної кардіальної патології безсимптомна шлуночкова екстрасистолія не потребує спеціального лікування. Пацієнтам необхідно рекомендувати дієту, збагачену солями калію, і виключення таких провокувальних чинників, як тютюнопаління, уживання міцної кави й алкоголю, а при гіподинамії — посилення фізичної активності. Із цих немедикаментозних заходів починають лікування й у симптоматичних випадках, переходячи до медикаментозної терапії тільки в разі їх неефективності. Препаратами І ряду у лікуванні таких хворих є p-адреноблокатори, лікування якими починають із малих доз, наприклад по 10—20 мг пропранололу (об- зидану, анаприліну) тричі на добу, які за потреби підвищують під контролем ЧСС. Однак у деяких хворих зменшення частоти синусового ритму супроводжується збільшенням кількості екстрасистол.
При вихідній брадикардії, пов’язаній з підвищеним тонусом парасимпатичної частини вегетативної нервової системи, що властиво особам молодого віку, купіруванню екстрасистолії може сприяти збільшення автоматизму пазушно-передсердного вузла за допомогою таких холінолітичних засобів, як препарати беладони (таблетки белатаміналу, белоїду та ін.) й ітропіум.
У відносно рідкісних випадках неефективності зазначеної терапії при вираженому порушенні самопочуття хворих вдаються до таблетованих анти- аритмічних препаратів ІА (ретардна форма хінідину, новокаїнамід, дизопі- рамід), 1В (мексилетин) або 1С (флекаїнід, пропафенон) класів. Слід ураховувати більшу частоту побічних ефектів порівняно з Р-адреноблокаторами і мембраностабілізувальними засобами.
Для купірування шлуночкових аритмій високого ступеня, що виникають при гострих захворюваннях і станах, показане внутрішньовенне введення лікарських засобів — Р-адреноблокаторів, лідокаїну (болюсом по 50—100 мг з наступною інфузією 1—4 мг за 1 хв) або новокаїнаміду (1—4 мг за 1 хв). Призначення цих препаратів (крім p-адреноблокаторів) з профілактичною метою себе не виправдало, і нині його не рекомендують. У значної частини таких хворих купірування й недопущення шлуночкових аритмій, включаючи фібриляцію шлуночків, досягають за допомогою оптимізації лікування основного захворювання, корекції гіпоксії, порушень електролітного балансу й кислотно-основного стану. При екстрасистолії, пов’язаній з передозуванням серцевих глікозидів, крім цих загальних заходів і прискорення виведення глікозиду з організму застосовують препарати ІА і IB класів, серед яких найефективніший дифенін.
Антиаритмічними препаратами з доведеною здатністю зменшувати ризик раптової смерті й загальну летальність у хворих, які перенесли інфаркт міокарда, у тому числі за наявності застійної серцевої недостатності, на сьогодні є p-адреноблокатори й аміодарон (кордарон).
Препаратами вибору для лікування таких хворих є Р-адреноблокатори без внутрішньої симпатоміметичної активності. При недостатній ефективності або непереносимості p-адреноблокаторів переходять до емпіричного призначення аміодарону. Для зменшення частоти побічних ефектів аміодарон використовують у підтримувальній дозі не більше ніж 200 мг на добу. Якщо дозволяють ЧСС і AT, доцільно поєднувати малі дози аміодарону і Р-адреноблокаторів, що чинить адитивний позитивний вплив на прогноз і дає змогу зменшити небезпеку розвитку побічних явищ. За неефективності або неможливості застосування цих препаратів у хворих з поганою перено- симістю екстрасистолії подальшу тактику визначають індивідуально. Насамперед слід забезпечити більш ефективну корекцію причини електричної нестабільності, тобто залишкової ішемії міокарда й(або) дисфункції лівого шлуночка. Якщо це не дає бажаного ефекту, доцільно підбирати антиарит- мічний препарат із числа представників І класу.
Подальша інформація
Завжди консультуйтеся зі своїм лікарем, щоб переконатися, що інформація, яка відображається на цій сторінці, може бути застосована до ваших особистих обставин. Інформація призначена тільки для медичних фахівців.