Гострий абсцес і гангрена легень
Етіологія
Гострий абсцес (простий, гангренозний) і гангрена легень належать до групи гнійно-деструктивних уражень цього органа й спочатку проявляються виникненням некрозу легеневої паренхіми. Надалі залежно від резистентності організму хворого, виду мікробної флори й співвідношення альтеративно-проліферативних процесів відбувається або секвестрація і відмежовування некротичних ділянок, або прогресивне гнійно-гнильне розплавлювання прилеглих тканин і розвивається гостре нагноєння легень.
Патологічний процес у легенях при цьому характеризується динамізмом і одна форма перебігу захворювання може переходити в іншу.
Гострий (простий) абсцес легень — це гнійне або гнильне розплавлювання некротичних ділянок легеневої тканини, найчастіше в межах одного сегмента, з формуванням однієї або кількох порожнин, заповнених гноєм й оточених перифокальною запальною інфільтрацією легеневої тканини. Гнійна порожнина в легені при цьому найчастіше відмежована від неуражених ділянок піогенною капсулою.
Гангрена легені — це гнійно-гнильне розпадання некротизованої частки або всієї легені, не відділене від прилеглої тканини капсулою, що його відмежовує, і схильне до прогресування, що зазвичай зумовлює вкрай тяжкий загальний стан хворого.
Гангренозний абсцес — це гнійно-гнильне розпадання ділянки некрозу легеневої тканини (частки, сегмента); характеризується схильністю до секвестрації і відмежування від неуражених ділянок, що є свідченням більш сприятливого, ніж гангрена, перебігу захворювання. Гангренозний абсцес у цьому разі іноді називають відмежованою гангреною.
Гострі легеневі нагноєння частіше виникають у людей зрілого віку, переважно у чоловіків, що хворіють у 3—4 рази частіше, ніж жінки, ймовірно, через зловживання алкоголем, тютюнопалінням, більшу схильність до переохолоджень, а також професійні шкідливості.
У 60% випадків уражується права легеня, у 34% — ліва і 6% припадає на двобічне ураження. Більша частота уражень правої легені зумовлена особливостями її будови: широкий правий головний бронх, ніби подовжуючи трахею, сприяє потраплянню в праву легеню інфікованого матеріалу.
Етіологія. Гострий абсцес і гангрену легень найчастіше спричинюють стафілокок, грамнегативна мікробна флора й неклостридіальні форми анаеробної інфекції; фузоспірилярна флора, яку раніше вважали провідною в етіології гангренозних процесів у легенях, відіграє другорядну роль. Серед штамів стафілокока при гострих нагноєннях легень найчастіше виявляють гемолітичний і золотистий стафілокок, а з грамнегативної флори — Klebsiella, Е. coli, Proteus, Pseudomonas aeruginosa. З анаеробних мікроорганізмів нерідко виявляють Bacteroides melaningenicus, Bacteroides fragilis, Fusobacterium nucleatum. Виявлення та ідентифікація анаеробної флори становить значні труднощі — потребують спеціального устаткування і високої кваліфікації бактеріолога. Матеріал для дослідження потрібно взяти в безповітряному середовищі. Кращий субстрат для цього — гній з вогнищ нагноєння.
Патогенез
Залежно від шляхів проникнення мікробної флори в паренхіму легені і причини, з якою пов’язують початок запального процесу, абсцеси й гангрени легень розподіляють на бронхогенні (аспіраційні, постпневмонійні та обтураційні), гематогенно-емболічні і травматичні. Однак в усіх випадках захворювання виникає через поєднання і взаємодію трьох чинників:
1) гострий інфекційний запальний процес у легеневій паренхімі;
2) порушення кровопостачання і некроз легеневої тканини;
3) порушення прохідності бронхів у зоні запалення і некрозу.
Як правило, на одному з цих чинників ґрунтується початок патологічного процесу, проте для його подальшого розвитку необхідно, щоб приєдналися два інші. Усі зазначені чинники безупинно взаємодіють, нашаровуючись один на одний у різній послідовності, тому через деякий час після захворювання буває важко визначити, який з них відігравав роль пускового.
Основним механізмом розвитку патологічного процесу в більшості випадків гострих абсцесів і гангрен легень є аспіраційний. Пневмонії, що передують гострому нагноєнню легень, також найчастіше мають аспіраційний характер, тобто розвиваються внаслідок аспірації сторонніх предметів, інфікованого вмісту порожнини рота, носової частини глотки, а також стравоходу й шлунка в трахеї і бронхи. Для виникнення захворювання необхідна не лише аспірація інфікованого матеріалу, а й стійка фіксація його в бронхах в умовах зниженої очисної функції (або за її відсутності) і кашльового рефлексу — найважливішого захисного механізму. Тривала обтурація просвіту бронха призводить до ателектазу, у зоні якого створюються сприятливі умови для життєдіяльності мікроорганізмів, розвитку запалення, некрозу й подальшого розплавлювання відповідної ділянки легені.
Цьому сприяють стани організму, що значно знижують рівень свідомості і рефлекси: гостра та хронічна алкогольна інтоксикація, наркоз, травми черепа й головного мозку, коматозні стани, краніоваскулярні розлади, а також дисфагія при захворюваннях стравоходу й шлунка. Провідну роль аспірації в механізмі виникнення абсцесу чи гангрени легень підтверджують загальновизнані факти переважного розвитку захворювання в осіб, які зловживають алкоголем, а також часта локалізація патологічного процесу в задніх сегментах легені, частіше правої.
Обтураційні абсцеси й гангрена легень розвиваються внаслідок закупорювання бронха доброякісною або злоякісною пухлиною стінки бронха або пухлиною, що здавлює бронх, а також стенозом бронха, зумовленим запальними процесами в його стінці. Частота таких нагноєнь невелика — від 0,5 до 1%. Бронхогенні абсцеси легень становлять від 60 до 80% усіх випадків цього захворювання.
Гострі абсцеси або гангрени, які розвинулися внаслідок гематогенного занесення мікробної флори в легені, називаються гематогенно-емболічними й трапляються в 1,4—9% випадків. Якщо інфаркт спричинює інфікований ембол, легеневі нагноєння розвиваються значно частіше.
Закрита травма грудної клітки рідко супроводжується нагноєнням легеневої паренхіми. Гангрена й абсцес легень, які розвинулися після вогнепальних поранень, діагностують в 1,1% випадків проникних поранень.
Сприятливим тлом, на якому значно частіше розвиваються гострі абсцеси й гангрена, є хронічні захворювання органів дихання (хронічні обструктивні захворювання легень, бронхіальна астма), вади серця, хвороби крові, цукровий діабет, а також похилий вік, тобто чинники, що знижують імунний захист.
Існує чимало класифікацій гострих нагноєнь легень, але найзручніша у застосуванні класифікація, розроблена в госпітальній хірургічній клініці Військово-медичної академії ім. С.М. Кірова, що достатньою мірою відповідає запитам практики.
Клініко-морфологічна класифікація гострих нагноєнь легень
За механізмом виникнення:
1. Бронхогенні: аспіраційні, постпневмонійні, обтураційні.
2. Тромбоемболічні: мікробні тромбоемболії, асептичні тромбоемболії.
3. Посттравматичні.
За стадією:
1. Гострий гнійний (простий) абсцес.
2. Гострий гангренозний абсцес (відмежована гангрена).
3. Поширена гангрена.
За морфологічними змінами:
1. Ателектаз-пневмонія.
2. Некроз і розпадання некротичної тканини.
3. Секвестрація некротичних ділянок і утворення демаркації.
4. Гнійне розплавлювання некротичних ділянок і утворення абсцесу.
5. Формування сухої залишкової порожнини після спорожнювання її вмісту.
За клінічним перебігом:
1. Прогресивні: а) неускладнені; б) ускладнені піопневмотораксом чи емпіємою, кровотечею або кровохарканням, сепсисом.
2. Непрогресивні: а) неускладнені; б) ускладнені піопневмотораксом, кровохарканням.
3. Регресивні: а) неускладнені; б) ускладнені піопневмотораксом або емпіємою, кровохарканням.
Клінічна картина
Захворювання розпочинається раптово: на тлі повного благополуччя виникають озноб, нездужання, тупий біль у грудній клітці, температура тіла підвищується до 38—39 °С. Часто хворий з точністю називає дату і навіть час, коли з’явилися ознаки захворювання.
Стан хворого тяжкий від початку захворювання. Визначають тахікардію й тахіпное, гіперемію шкіри лиця. Незабаром може з’явитися сухий, рідше — вологий кашель.
Інших об’єктивних ознак хвороби в перші дні зазвичай немає. Вони з’являються лише в разі залучення до процесу двох і більше сегментів легень: укорочення перкуторного звуку над зоною ураження легені, ослаблення дихальних шумів і крепітувальні хрипи. В аналізах крові з’являються нейтрофільний лейкоцитоз, зрушення лейкоцитної формули вліво й збільшення ШОЕ. На рентгенограмах у початкову фазу захворювання визначають запальну інфільтрацію легеневої тканини без чітких меж, інтенсивність і поширеність якої в подальшому можуть наростати.
Захворювання в цей період найчастіше діагностують як пневмонію або грип, оскільки воно ще не має специфічних симптомів. Нерідко припускають туберкульоз. Дуже важливим раннім симптомом формування легеневого гнояка є поява запаху з рота під час видиху. Сформований у легені, але ще не дренований абсцес проявляється ознаками тяжкої гнійної інтоксикації: наростанням слабкості, пітливістю, відсутністю апетиту, зниженням маси тіла, появою і наростанням анемії, збільшенням лейкоцитозу і зрушенням лейкоцитної формули, тахікардією, гектичною температурою тіла. Унаслідок залучення до запального процесу плеври значно посилюються больові відчуття, особливо під час глибокого дихання.
У типових випадках перша фаза гнійно-некротичного розплавлювання легені триває 6—8 діб, а надалі гнояк проривається в бронхи. З цього моменту умовно можна виділити другу фазу — фазу відкритого легеневого гнояка. Провідним клінічним симптомом цього періоду є виділення гнійного або гнильного мокротиння, що може містити домішку крові. У разі формування великого гнійно-деструктивного вогнища одноразово може виділитися до 400—500 мл мокротиння і навіть більше. Нерідко кількість мокротиння поступово зменшується, що пов’язано із запальним набряком слизової оболонки бронхів, де відбувається дренувальний абсцес, та обтурацією їх густим гноєм і детритом. З відновленням прохідності бронхів кількість гнійних виділень збільшується і може сягати 1000—1500 мл за добу. При відстоюванні в посудині мокротиння розподіляється на три шари. На дні — детрит, над ним — каламутна рідина (гній) і на поверхні — пінистий слиз. У мокротинні можуть візуалізуватися дрібні легеневі секвестри, а під час мікроскопічного дослідження виявляють велику кількість лейкоцитів, еластичні волокна, холестерин, жирні кислоти й різноманітну мікрофлору.
Від початку спорожнювання абсцесу через дренувальний бронх стан хворого поліпшується: знижується температура тіла, з’являється апетит, зменшується лейкоцитоз. Змінюються фізичні показники: зменшується ділянка вкорочення перкуторного звуку, з’являються симптоми наявності порожнини в легені. Під час рентгенологічного дослідження в цей період на тлі запальної інфільтрації легеневої тканини зазвичай чітко визначають порожнину абсцесу з горизонтальним рівнем рідини (мал. 8).
Подальший перебіг захворювання визначають за умовами дренування легеневого гнояка. У разі достатнього дренування кількість гнійного мокротиння поступово зменшується, воно стає спочатку.
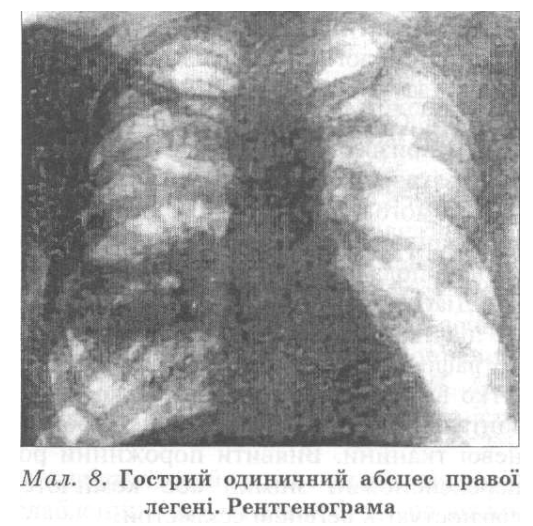
У нижній частині дві великі порожнини неправильної форми з краями, вкритими жовтими масами розпаду без різкої межі, що переходять у безповітряну тканину легені сіро-жовтого кольору слизисто-гнійним, потім слизистим. У разі сприятливого перебігу захворювання через тиждень від розкриття абсцесу виділення мокротиння може зовсім припинитися, але такі випадки бувають рідко. Зменшення кількості мокротиння з одночасним підвищенням температури тіла і появою ознак інтоксикації засвідчує погіршення бронхіального дренажу, утворення секвестрів і скупчення гнійного вмісту в порожнині розпадання легені, що визначають рентгенологічно. Виявлення горизонтального рівня рідини в порожнині гнояка — це завжди ознака незадовільного спорожнювання його через дренувальні бронхи, а отже, і показник несприятливого перебігу процесу, навіть у разі клінічного поліпшення. Цей симптом має вирішальне значення під час оцінювання перебігу захворювання та ефективності проведеного лікування.
Клінічні ознаки гангрени легені характеризуються значно більшою вираженістю симптомів загальної інтоксикації. Як правило, це швидке прогресування зниження маси тіла, стрімке наростання анемії, тяжкі ознаками гнійної інтоксикації і легенево-серцевої недостатності, що зумовлюють украй тяжкий стан хворого.
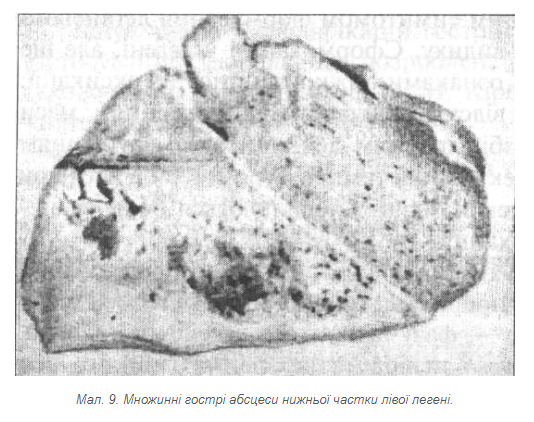
Визначити чітку межу між абсцесом і гангреною легень на підставі клініко-рентгенологічних досліджень вдається не завжди. Спочатку відмежований абсцес за умови поганого дренування, високої вірулентності мікрофлори, зниження реактивності організму може поширитися на суміжні ділянки легені й призвести до гангрени частки або всієї легені. Можливий і варіант, коли захворювання від самого початку має перебіг за типом гангрени, однак за допомогою раціонального інтенсивного лікування вдається запобігти прогресуванню некрозу і створити умови для відмежування патологічного вогнища з подальшим утворенням абсцесу (мал. 9).
Діагностика
Діагноз гострого абсцесу й гангрени легень установлюють на підставі клініко-рентгенологічних даних. Обов’язково проводять рентгенографію легень у двох проекціях. У типових випадках на рентгенограмах чітко визначають одну або кілька порожнин деструкції, найчастіше з горизонтальним рівнем рідини й перифокальною запальною інфільтрацією легеневої тканини. Виявити порожнини розпадання в легенях дають змогу суперекспоновані знімки або комп’ютерні томограми. За допомогою КТ діагностують легеневі секвестри.
Диференціальну діагностику гострих абсцесів і гангрени легень проводять із раком легень, туберкульозом, нагнійними кістами, ехінококом, обмеженою емпіємою плеври.
Центральний рак легені, спричинюючи порушення прохідності бронхів та ателектаз, часто визначають у зоні ателектазу вогнищ гнійно-некротичного розплавлювання з ознаками абсцесу легені. У цьому разі бронхоскопія дає змогу виявити обтурацію магістрального бронха пухлиною, а біопсія — уточнити морфологічний характер утворення, оскільки при абсцесі легені грануляції можна помилково прийняти за пухлинну тканину.
Абсцес легені потрібно диференціювати з периферійною раковою пухлиною, що розпадається. "Ракова" порожнина зазвичай має товсті стінки з нерівними випнутими внутрішніми контурами. Верифікувати діагноз у таких випадках дає змогу трансторакальна пункційна біопсія.
Туберкульозна каверна й абсцес легені рентгенологічно мають багато спільних ознак. Нерідко гостре виникнення туберкульозного процесу за клінічною картиною дуже нагадує картину абсцесу або гангрени легені. Диференціальна діагностика при цьому ґрунтується на даних анамнезу, динамічного рентгенологічного дослідження, під час якого в разі специфічного ураження на 2—3-му тижні виявляють ознаки дисемінації. Остаточний діагноз туберкульозу встановлюють після виявлення в мокротинні або промивних водах бронхів мікобактерій туберкульозу. Можливі поєднані ураження туберкульозом і неспецифічні нагноєння.
Нагнійні кісти легені (частіше вроджені) визначають за типовими клініко-рентгенологічними симптомами гострого абсцесу легень. Характерна рентгенологічна ознака нагнійної кісти — виявлення тонкостінної, чітко окресленої порожнини з незначно вираженою перифокальною інфільтрацією легеневої тканини після проривання вмісту кісти в бронх. Однак остаточний діагноз, навіть після кваліфікованого гістологічного дослідження, не завжди вдається встановити.
Ехінококова кіста в стадії первинного нагноєння практично не відрізняється від абсцесу. Лише після проривання кісти в бронх із мокротинням можуть відходити елементи хітинової оболонки. Для уточнення діагнозу важливе значення має анамнез захворювання.
Гострий абсцес легені варто диференціювати з міжчастковою обмеженою емпіємою плеври, особливо в разі проривання її в бронх. Основний метод диференціальної діагностики — ретельне рентгенологічне дослідження.
Ускладнення. Найчастіші ускладнення абсцесів і гангрени легень — проривання гнояка у вільну плевральну порожнину — піопневмоторакс, аспіраційне ураження протилежної легені і легеневі кровотечі. Частота піопневмотораксу після абсцесів легень, за даними літератури, становить 80%. Інші ускладнення (сепсис, пневмонія, перикардит, гостра ниркова недостатність) виникають рідше.
Ураження протилежної легені спостерігають найчастіше в разі тривалого перебігу захворювання у пацієнтів ослаблених і тих, хто перебуває на ліжковому режимі. Легеневі кровотечі трапляються в 6—12% хворих із абсцесом легень і в 11—53% хворих із гангреною легень.
Лікування
Усіх хворих з гострими абсцесами й гангреною легень потрібно лікувати в спеціалізованих торакальних хірургічних відділеннях. Лікування ґрунтується на заходах, що сприяють повному і, бажано, постійному дренуванню гнійних порожнин у легенях. Після спонтанного розкриття абсцесу в просвіт бронха застосовують найпростіший і найефективніший метод дренування — постуральний дренаж. Набряк слизової оболонки бронхів можна зменшити завдяки місцевому застосуванню бронхолітиків ((32-адреноміметиків, холінолітиків, еуфіліну) та антибіотиків, які призначають внутрішньовенно.
Досить ефективно сприяє відновленню прохідності бронхів уведення лікарських препаратів за допомогою тонкого гумового катетера, проведеного в трахею через нижній носовий хід. Антисептичний розчин, потрапляючи в трахею і бронхи, спричинює потужний кашльовий рефлекс і сприяє спорожненню гнояка. Доцільно вводити в трахею бронхолітики і ферменти.
Усім хворим з гострими абсцесами й гангреною легень показана бронхоскопічна санація трахеї і бронхів.
Якщо за допомогою перелічених методів не вдається відновити прохідність бронхів й спорожнити гнояк природним шляхом через бронхи, змінюють лікувальну тактику — домагаються спорожнення гнояка через грудну стінку. Для цього під місцевою анестезією здійснюють повторні пункції порожнини абсцесу товстою голкою або постійне дренування за допомогою катетера, проведеного через троакар (торакоцентез). Установлений у порожнині абсцесу дренаж підшивають до шкіри, підключають до вакуумного апарата й періодично промивають абсцес антисептичними розчинами та антибіотиками. У переважної більшості хворих з гострими абсцесами легень за допомогою цих способів домагаються повного спорожнення гнояка. Якщо це не вдається зробити, виникає потреба в оперативному лікуванні.
Найпростішим з оперативних методів залишається пневмотомія, якщо інші способи спорожнювання абсцесу від гнійно-некротичного вмісту були безуспішними. Пневмотомію можна виконувати як під наркозом, так і під місцевою анестезією. Гнояк у легені розкривається і дренується після торакотомії і підокістної резекції фрагментів одного-двох ребер. Плевральна порожнина в зоні розташування гнояка здебільшого облітерована, що полегшує розкриття його капсули.
До резекції легені або її частини в разі гострих абсцесів легень вдаються рідко. Цю операцію як основний метод лікування прогресивної гангрени легень виконують після курсу інтенсивної доопераційної терапії, що має на меті запобігати інтоксикації, порушенням газообміну й серцевої діяльності, коригувати волемічні зміни, білкову недостатність, підтримувати енергетичний баланс. Внутрішньовенно вводять кристалоїдні (1% розчин кальцію хлориду, 5—10% розчини глюкози) і дезінтоксикаційні (неосорбілат) розчини. Потрібно вводити великі дози антибіотиків і антигістамінних засобів, здійснювати переливання білкових гідролізатів, а також плазми крові. У разі дуже тяжкого перебігу процесу доцільно використовувати методику постійного введення лікарських засобів через серцевий катетер, установлений з рентгенологічним контролем у легеневій артерії або її гілці відповідно до вогнища ураження.
Наслідки лікування. Найчастіше після консервативного лікування гострих абсцесів легень на місці гнояка формується так звана суха залишкова порожнина (близько 70—75%), унаслідок чого настає клінічне одужання. У більшості хворих вона надалі має безсимптомний перебіг і лише в 5—10% може розвинутися рецидив нагноєння або кровохаркання, що потребує оперативного лікування. Хворих із сухою залишковою порожниною слід спостерігати диспансерно.
Повне одужання, що характеризується рубцюванням порожнини, спостерігають у 20—25% хворих. Швидке усунення порожнини можливе в разі невеликих (до 6 см) початкових розмірів некрозу і деструкції легеневої тканини.
Смертність хворих з гострими абсцесами легень становить 5—10%. Завдяки вдосконалюванню організації хірургічної допомоги вдалося істотно знизити летальність серед хворих із гангреною легень, але вона все-таки залишається досить високою і становить 30—40%.
Профілактика гострих легеневих нагноєнь пов’язана з проведенням широких заходів запобігання грипу, гострим респіраторним вірусним інфекціям, алкоголізму, з поліпшенням умов праці й побуту, дотриманням правил особистої гігієни, ранньою госпіталізацією хворих на пневмонію та енергійним лікуванням антибіотиками.
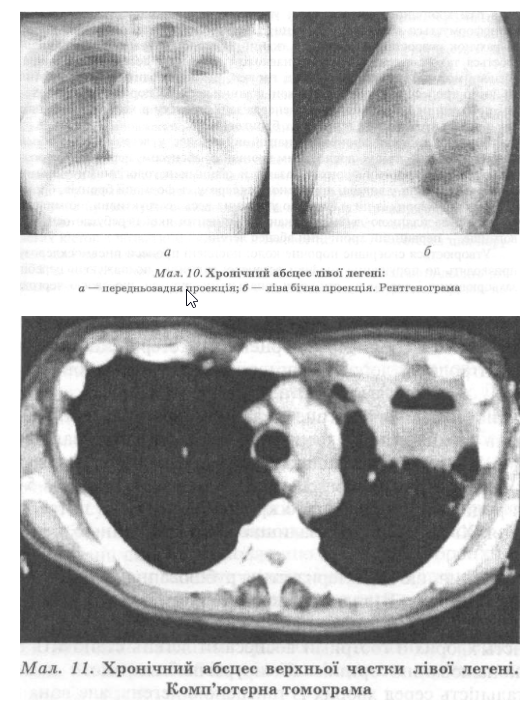
Хронічний абсцес легень
Хронічний абсцес легень є несприятливим наслідком гострого легеневого нагноєння. Перебіг захворювання в цих випадках затягується, періоди ремісії чергуються із загостреннями, хвороба набуває хронічного характеру (мал. 10, 11).
Безумовно, робити висновки про терміни трансформування гострого абсцесу в хронічний дуже важко, а іноді неможливо, але прийнято вважати, що невилікуваний протягом 2 міс. гострий абсцес варто зараховувати до групи хронічних легеневих нагноєнь.
Якщо в разі гострого абсцесу легень основна морфологічна ознака — це порожнина розпаду з гноєм, стінки якої становить власне легенева тканина, то в разі хронічного абсцесу вони утворені грануляційною тканиною, що трансформується в сполучнотканинну (піогенну) капсулу, яка стовщується за рахунок розростання сполучної тканини і згодом стає ригідною. Ущільнюється також легенева тканина навколо порожнини деструкції. Навколо абсцесу можуть виникати вторинні гнояки, що призводить до поширення гнійного процесу на раніше не уражені ділянки легені. Спорожнювання гнійної порожнини в бронхи сприяє генералізації процесу в них з утворенням вогнищевих ателектазів і вторинних бронхоектазів.
Виникає типовий хронічний нагнійний процес у легені з основними компонентами — погано дренованим хронічним абсцесом, периферійно розміщеними вторинними бронхоектазами й різними патологічними змінами легеневої тканини у вигляді вираженого склерозу, деформації бронхів, бронхіту тощо. У хворих із цією формою ураження весь деструктивний комплекс обмежується ділянкою легеневої тканини, у центрі якої перебуває основне вогнище — первинний хронічний абсцес легені.
Утворюється своєрідне порочне коло: посилені процеси пневмосклерозу призводять до порушення трофіки легеневої тканини, подовжуючи перебіг захворювання і сприяючи стійкому запальному процесу, що своєю чергою спричинює розвиток і поширення деструктивних змін. У складній клінічній картині хронічного нагнійного процесу в легені, що виник у такий спосіб, необхідно виділити центральну ланку — хронічний абсцес легені.
Перехід гострого абсцесу в хронічний спричинюють такі явища: 1) недостатній відтік гною з порожнини абсцесу внаслідок порушення прохідності дренувальних бронхів; 2) наявність у порожнині абсцесу секвестрів, які закривають вічко дренувальних бронхів і постійно підтримують нагноєння в самій порожнині та запалення навколо неї; 3) підвищений тиск у порожнині абсцесу; 4) утворення плевральних зрощень у зоні уражених абсцесом сегментів легень, що перешкоджає ранній облітерації порожнини; 5) епітелізація порожнини з вічка дренувальних бронхів, що перешкоджає її рубцюванню.
Імовірність розвитку хронічного абсцесу зростає в разі множинних гострих абсцесів. Збільшується ймовірність виникнення хронічного нагноєння і в сухій залишковій порожнині, що часто є наслідком гострого абсцесу, особливо в разі великих (понад 6 см) розмірів порожнини.
Клінічна картина
Захворювання зазвичай перебігає з чергуванням загострень і ремісій, супроводжуючись загальною слабкістю, поганим апетитом, безсонням, болем у відповідній половині грудної клітки. Часто відзначають задишку в стані спокою, що посилюється під час фізичних навантажень. Найбільш сталий симптом — кашель із виділенням гнійного мокротиння — від декількох плювків до 500—600 мл на добу і більше. У період загострень кількість мокротиння збільшується, часто воно буває смердючим, з домішкою крові.
Під час огляду нерідко відзначають блідість шкірних покривів, неприємний запах з рота під час видиху, пастозність лиця. У задавнених випадках, коли розвиваються пневмосклероз й ателектаз, може змінюватися форма грудної клітки: її западання з "хворого" боку, втягнення міжребрових проміжків і незначне зближення ребер, а також відставання "хворої" половини грудної клітки, що особливо помітно, коли порівнювати її рухливість зі здоровою.
Форма пальців за типом барабанних паличок є однією з найпостійніших ознак хронічного гнійного процесу в легенях (у 85—95% хворих). Однак слід пам’ятати, що цей симптом трапляться і при інших захворюваннях, які супроводжуються вираженою гіпоксією тканин (уроджені вади серця синього типу, цироз печінки та ін.). Водночас зі стовщенням нігтьових фаланг привертає увагу і деформація нігтьових пластинок за типом годинникових скелець. Через 6—12 міс. після радикальних втручань зміни в пальцях регресують і їхній нормальний вигляд може свідчити про добрі віддалені результати.
Хронічну гнійну інтоксикацію відзначають у разі тривалого перебігу абсцесів легень, нерідко вона призводить до ураження суглобів і довгих трубчастих кісток з розвитком склерозу кісткової тканини. Патогенез цих порушень досі не з’ясовано.
Під час фізичного обстеження грудної клітки спостерігають досить різноманітну симптоматику, що визначається локалізацією уражень, фазою перебігу захворювання, тяжкістю змін у легеневій тканині, наявністю або відсутністю супутніх змін у плевральній порожнині. При глибокому розміщенні гнояка вкорочення перкуторного звуку може не бути, хоча його визначають у разі ускладнення емпіємою плеври. У фазі загострення і формування гнояка з’являються вологі хрипи, бронхіальне дихання. У разі поверхневого розташування гнояка нерідко вислуховують амфорійне дихання. Супутній плеврит іноді проявляється шумом тертя плеври. Після проривання абсцесу в бронх визначають симптоми, характерні для наявної в легені порожнини.
Хронічна гнійна інтоксикація є характерним симптомом цього захворювання і проявляється неспецифічними ознаками, властивими й іншим видам нагноєнь легень. Швидко змінюється морфологічний склад крові (високий лейкоцитоз, зрушення лейкоцитної формули вліво, анемія). У періоди ремісії ці зміни виражені не так чітко.
При хронічних абсцесах легень завжди розвиваються гіпо- і диспротеїнемія. Аналіз спостережень, проведений у клініці, дав змогу виявити статистично вірогідну залежність між умістом білків плазми й ступенем вираженості нагнійного процесу в легеневій тканині. У періоди загострень ці зміни мають більш виражений характер. При хронічних абсцесах, що перебігають із тяжкими частими загостреннями, диспротеїнемія зберігається і в періоди ремісії.
Порушення функції нирок, які часто трапляються при хронічних абсцесах, характеризуються альбумінурією, циліндрурією, змінами показників проби Зимницького. Тяжкі, з тривалим перебігом форми хронічних абсцесів легень, які супроводжуються амілоїдозом внутрішніх органів, спричинюють більш глибокі зміни функції нирок з розвитком хронічної ниркової недостатності.
Перебіг захворювання та ускладнення. У більшості хворих із хронічними абсцесами захворювання розвивається після стихання гострого нагнійного процесу, наслідком якого стала суха залишкова порожнина. Через кілька місяців після такого одужання, а може, й значно пізніше, з’являється слабкість, періодично виникає субфебрильна температура тіла, сухий, а згодом і вологий кашель.
Рентгенологічно в цей період можна визначити появу і збільшення перифокальної запальної інфільтрації легеневої тканини. Раптове підвищення температури тіла, поява неприємного запаху з рота при видиху і смердючого мокротиння, виявлення на рентгенограмах горизонтального рівня рідини або масивного гомогенного затінення дають змогу установити діагноз хронічного абсцесу легень. Після госпіталізації і проведеної терапії стан хворого може значно поліпшитися з настанням ремісії, але в подальшому, як правило, процес загострюється.
Іноді гострий абсцес легені, попри проведене лікування, непомітно переходить у хронічний без вираженого клінічного поліпшення стану хворого. При цьому ще тримається висока температура тіла, виділяється гнійне мокротиння, стійко зберігаються порожнина деструкції і перифокальна запальна інфільтрація легеневої тканини. Причина такого перебігу захворювання найчастіше криється в утрудненому витіканні гною природним шляхом через дренувальні бронхи внаслідок густої консистенції гною, дрібних секвестрів, детриту. Ознаки хронічного абсцесу в таких хворих з’являються вже наприкінці другого — на початку третього місяця від початку захворювання.
Ускладнення хронічних абсцесів (вторинні бронхоектази, легеневі кровотечі, септикопіємія, амілоїдне переродження паренхіматозних органів) спостерігають зазвичай у період загострення захворювання і в разі тривалого його перебігу.
Діагностика
Діагноз хронічного абсцесу не становить труднощів, його розпізнають за результатами клінічних, лабораторних і рентгенологічних досліджень. Показані бронхоскопія і бронхографія. При бронхоскопії завжди є можливість візуально оцінити стан слизової оболонки трахеї і бронхів, виключити або підтвердити наявність пухлини легень, узявши матеріал для гістологічного дослідження. Разом з тим бронхоскопію проводять і як лікувальну процедуру, що дає змогу ефективно санувати трахеї і бронхи.
За допомогою бронхографії визначають топічний діагноз ураження, а також стан бронхіального дерева на "хворому" і "здоровому" боці. Хворим, які відхаркують велику кількість мокротиння, перед бронхографією потрібно ретельно санувати трахеї і бронхи.
Диференціальна діагностика. Диференціальну діагностику хронічних абсцесів легень необхідно проводити насамперед із бронхоектазами, що нерідко розвиваються вдруге як ускладнення в разі тривалого і несприятливого перебігу хронічних абсцесів. У задавнених стадіях захворювання іноді досить важко чітко розмежовувати хронічні абсцеси легень і бронхоектази.
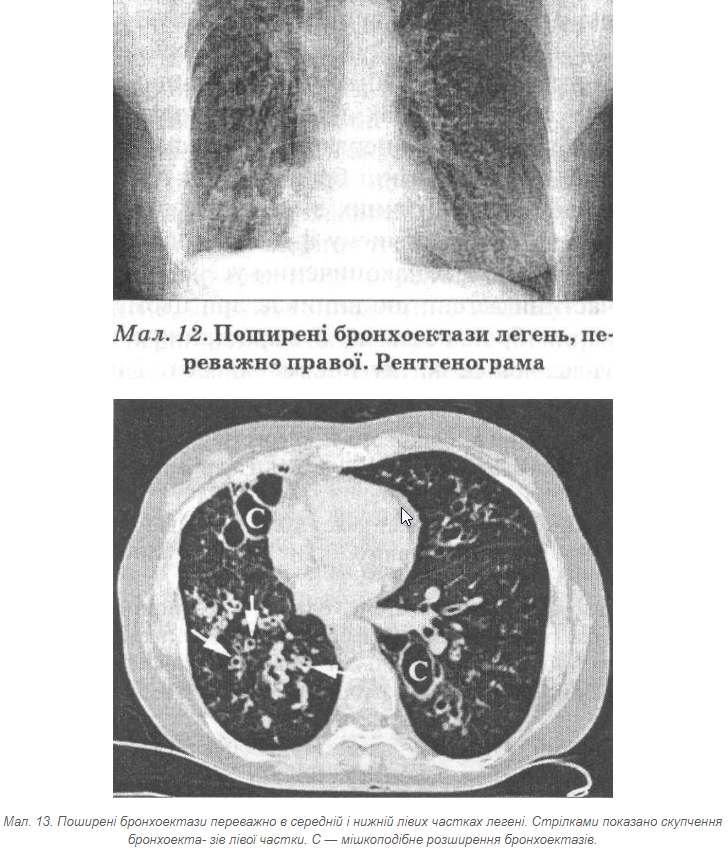
Бронхоектази на відміну від хронічних абсцесів виникають переважно в молодому віці, причому однаково часто в чоловіків і жінок. Ретельно зібраний анамнез завжди дає змогу з’ясувати обставини, характерні для розвитку бронхоектазів, — часті запалення легень у дитячому віці, бронхіт, що зберігається в проміжках між загостреннями. Періоди загострення у хворих із хронічним абсцесом рідко супроводжуються виділенням дуже великої кількості мокротиння, що досить типово для хворих із бронхоектазами, при кожному загостренні яких мокротиння відходить у великій кількості ("повним ротом"), особливо вранці після сну. У мокротинні хворих із бронхоектазами еластичні волокна виявляють дуже рідко, тоді як при хронічних абсцесах їх знаходять майже завжди. Тривалість захворювання у хворих із хронічним абсцесом найчастіше невелика, але тяжкість стану та інтоксикація під час чергового загострення виражені набагато більше, тоді як хворі з бронхоектазами, навіть якщо ті охоплюють значні ділянки легені або всю легеню, нерідко почуваються цілком задовільно. Абсцеси легень найчастіше локалізуються в задніх сегментах верхніх і нижніх часток, особливо справа. Нерідко при ураженні верхньої частки до запального процесу залучається прилегла ділянка нижньої, і навпаки. Часто при хронічних абсцесах відзначають поєднання ураження часток і сегментів. При бронхоектазах найчастіше уражуються нижні частки легень, а також середня частка і язичкові сегменти. Ураження майже завжди обмежується анатомічною частиною легені — сегментом, часткою — і рідко поширюється на прилеглі частки легені. Розвіяти сумніви дозволяють рентгенологічні дослідження. Навіть дуже тривалий перебіг хронічного абсцесу не призводить до поширених уражень бронхів, і на бронхограмах та комп’ютерних томограмах визначають великі, неправильної форми, порожнини. При бронхоектазах добре візуалізуються циліндричні, мішечкові й змішані розширення бронхів. Розширені бронхи, що дають рентгенологічну картину порожнин, найчастіше мають рівні контури.
Диференціальну діагностику хронічних абсцесів легень з раком легені, туберкульозом і нагнійними легеневими кістами проводять за ознаками, про які йшлося в попередньому розділі.
Лікування
Наявність хронічного нагнійного процесу в легенях становить реальну небезпеку подальшого прогресування захворювання. Він залучає до патологічного процесу нові ділянки легеневої тканини, а також уможливлює виникнення тяжких і небезпечних для життя ускладнень (кровотеча, септикопіємія тощо), розвиток необоротних змін у серцево-судинній, дихальній системі і внутрішніх органах, що визначає несприятливий результат незалежно від методу лікування. Тому загальновизнано, що повне і стійке виліковування може бути досягнуто лише шляхом видалення ураженої частини або всієї легені.
Спочатку хворі з хронічними абсцесами легень, як правило, мають потребу в інтенсивному консервативному лікуванні, що є підготовкою до радикального оперативного втручання. Головні завдання такого лікування: 1) зменшення гнійної інтоксикації і усунення загострення запального процесу в легенях; 2) корекція для порушених патологічним процесом функцій систем дихання і кровообігу, усунення білкових, волемічних, електролітних порушень і анемії; 3) підвищення загальної імунологічної опірності організму.
Основну увагу при цьому слід звернути на комплексну санацію трахеї і бронхів шляхом максимально повного і, бажано, постійного відтоку гною з уражень деструкції. Бронхологічну санацію необхідно проводити до усунення загострення нагнійного процесу в легені, трахеї і бронхах. Використовують постуральний дренаж, бронхоскопічну санацію, інтратрахеальне введення лікарських засобів. За механізмом дії їх розподіляють на кілька груп: ті, що механічно очищують (ізотонічний розчин, дистильована вода, слабкі розчини новокаїну), антисептичні речовини (фурацилін, риванол, фурагін, солафур та ін.), антибіотики внутрішньовенно, речовини, що зменшують поверхневий натяг слизу (адегон, тахоліквін); протизапальні речовини й протеолітичні ферменти всередину.
Для зняття гнійної інтоксикації та усунення загострення у хворих із хронічними абсцесами можна застосовувати способи оперативного дренування легеневих гнояків, особливо якщо останні одиничні і розташовані поверхнево (дренування за допомогою торакоцентезу, пневмотомії).
У період передопераційної підготовки потрібно вливати антисептичні розчини, 1% розчин кальцію хлориду, розчини білкових препаратів, 5—10% розчини глюкози, електролітів, плазми крові для ліквідації інтоксикації і порушень електролітного, кислотно-основного, білкового й енергетичного балансу, анемії. Для боротьби з гіпоксією широко застосовують гіпербаричну оксигенацію.
Хворих до резекції легень готують протягом 2—3 тиж., коли здебільшого вдається домогтися істотного поліпшення загального стану й тим самим значно зменшити ризик операції.
Найчастіше вдаються до видалення частки легені, однак через поширеність нагнійного процесу нерідко з’являється потреба у пневмонектомії. Унаслідок вираженого спайкового процесу в плевральній порожнині технічний аспект цієї операції складніший, ніж у хворих з гострими нагноєннями легень.
Ускладнення після резекциї легень із приводу хронічних абсцесів (легенево-серцева недостатність, емпієма плеври, бронхові нориці, кровотечі) спостерігають часто. Вони є головною причиною летальних наслідків, частота яких становить 10—15%. Хворі після резекції легень потребують реабілітаційних заходів.
Профілактика хронічних абсцесів повинна полягати у своєчасному лікуванні гострих абсцесів легень в умовах спеціалізованих стаціонарів, а також у кваліфікованому диспансерному спостеріганні хворих, які виписалися із сухими залишковими порожнинами.
Бронхоектази — це необоротні морфологічні зміни (розширення, деформація) і функціональна неповноцінність бронхів, що призводить до хронічного нагнійного захворювання легень (мал. 12, 13).
Серед інших захворювань легень бронхоектази становлять від 10 до 30%, а на флюорографії це захворювання виявляють приблизно в 1—2 із 1 тис. обстежених. У більшості хворих їх діагностують у віці до 5 років і в однієї третини всіх пацієнтів — на першому році життя. У хлопчиків і дівчаток віком до 10 років бронхоектази виявляють однаково часто. У зрілому віці чоловіки хворіють в 1,3—1,9 разу частіше, ніж жінки. Серед дорослого населення (за секційним даними) частота бронхоектазів становить від 2 до 4%.
Етіологія. Найвідоміші дві теорії розвитку бронхоектазів. За однією з них їх розглядають як захворювання вродженого, за другою — набутого характеру. Докази вродженого походження цього захворювання ґрунтуються на тому
Комп’ютерна томограма, що частіше уражаються діти раннього віку, у більшості з них відсутні плевральні зрощення, виявляють ізольовані порушення структури стінок бронхів, часто — лівобічну й нижньочасткову локалізацію, де умови ембріонального розвитку легень мають істотні особливості. Окрім того, цю патологію діагностують у близнюків, наявні сімейні бронхоектази, які нерідко поєднуються з іншими, явно вродженими, вадами розвитку (інверсійним розташуванням внутрішніх органів, вадами серця, недостатністю залоз внутрішньої секреції, муковісцидозом, гіпоплазією матки, ентероптозом, ферментопатіями тощо).
Однак більшість авторів дотримуються теорії набутого походження цієї патології, уважаючи основним етіологічним чинником генетично детерміновану неповноцінність бронхіального дерева (недорозвинення елементів стінок бронхів — непосмугованих м’язових структур, еластичної і хрящової тканини, недостатність механізмів захисту і т. ін.), що в поєднанні з порушенням бронхіальної прохідності бронхів і виникненням інфекційного запалення призводить до стійкої деформації бронхів. Це положення підтверджують клінічні спостереження, оскільки формуванню бронхоектазів значною мірою сприяють грип, гострі респіраторні вірусні інфекції, кір, кашлюк, бронхіт, пневмонія, абсцес легень, первинний туберкульозний комплекс, туберкульоз легень, несвоєчасне видалення з трахеобронхіального дерева аспірованих сторонніх предметів, синусит, тонзиліт, аденоїди тощо.
Патогенез
Найчастіше бронхоектази розвиваються на тлі обтураційного ателектазу, пов’язаного з порушенням відходження мокротиння і затриманням його в бронхах. Цьому сприяють дистрофічні зміни стінок бронхів, порушення їхньої іннервації, втрата скоротливої функції під впливом запальних процесів як у стінці бронха, так і в навколобронхових тканинах. При запаленні і склеротичних змінах стінки бронхів втрачають тонус, бронхіальне дерево втрачає очисну функцію, що призводить до переповнення бронхів і розширення їх накопиченим усередині інфікованим мокротинням. Ателектаз частини легені, що виникає при цьому, є потужним поштовхом для формування бронхоектазів. З наростанням вентиляційно-перфузійних порушень унаслідок розвитку пневмосклерозу і пневмофіброзу в цій ділянці, а також емфіземи неуражених ділянок легень у хворих поступово прогресує легенево-серцева недостатність.
Патологічна анатомія. Загалом ліва легеня уражується у 2—3 рази частіше, ніж права. У дітей переважають лівобічні бронхоектази. Починаючи з 20 років частота уражень правої і лівої легені вирівнюється. А після 30 років переважають правобічні процеси. Переважання правобічної локалізації бронхоектазів у хворих віком понад 30 років зумовлено частішим ураженням бронхів верхньої і середньої частки правої легені. Двобічні ураження визначають однаково часто в усіх вікових групах. Характерна переважно нижньо-часткова локалізація процесу: нижня частка зліва уражується приблизно в дев’яти, справа — у шести з десяти пацієнтів із бронхоектазами. Нижньочасткові бронхоектази часто поєднуються з ураженням середньої частки справа та язичкових сегментів зліва. Генералізовані форми захворювання з тотальним ураженням обох легень трапляються приблизно у 6% хворих. Залучена до процесу частина легені зменшується в об’ємі, стає повнокровною, мало-повітряною і щільною. Бронхи розширені і деформовані, в їхньому просвіті виявляють надлишок слизу і гною. Слизова оболонка звиразкована, у просвіт бронхів виступають грануляції і поліпоподібне розростання; м’язова й еластична тканини стінки бронхів місцями зовсім відсутні. На тлі склеротичних змін у стінках бронхів і навколобронхових тканинах спостерігають виражену інфільтрацію лейкоцитами, лімфоцитами, моноцитами й плазматичними клітинами. Знаходять багато легенево-бронхових судинних анастомозів.
Класифікація бронхоектазів:
1. За походженням: первинні (уроджені) і вторинні (набуті).
2. За виглядом розширення бронхів: циліндричні, мішечкові, кістоподібні, змішані.
3. За поширенням: обмежені і поширені, однобічні і двобічні (із зазначенням точної локалізації у сегментах).
4. За тяжкістю клінічних проявів: із невираженою симптоматикою, форма легка, середньої тяжкості, тяжка й тяжка ускладнена.
5. За клінічним перебігом: фаза ремісії і фаза загострення.
Клінічна картина
Бронхоектази характеризуються тривалим перебігом і періодичними (переважно навесні та восени) загостреннями. У більшості хворих вони виникають після пневмонії або бронхіту. У разі виникнення бронхоектазів після одноразово перенесених гострої пневмонії або бронхіту довгий час тривають вологий кашель зі слизисто-гнійним мокротинням, особливо виражений уранці, вечірній субфебрилітет, анорексія, поступово наростають блідість шкірних покривів, астенізація, загальна слабкість. Захворювання періодично загострюється, після чого довгий час зберігаються кашель із мокротинням, задишка, нездужання. У деяких хворих після перенесеної гострої пневмонії кашель розвивається непомітно, кількість мокротиння збільшується поступово, виражених загострень у перші роки захворювання не спостерігають. Протягом довгого часу цей стан інколи помилково розцінюють як хронічний бронхіт, що нерідко призводить до пізньої діагностики справжнього захворювання.
Приблизно в одного із шести пацієнтів хвороба починається зненацька — на тлі відносного благополуччя з’являється кашель з виділенням гнійного або слизисто-гнійного мокротиння, що має неприємний запах, і через короткий термін від початку захворювання на рентгенограмі виявляють значні зміни в легенях. Нерідко виникненню типової клінічної картини бронхоектазів передують грип, гострі респіраторні захворювання, кір, кашлюк тощо.
Несвоєчасна діагностика й нераціональне лікування бронхоектазів у дітей можуть призвести до затримування їх розумового та фізичного розвитку.
Ускладнення. Бронхоектази можуть ускладнюватися виникненням легеневих кровотеч, абсцесів і гангрени легені, формуванням позалегеневих гнояків і сепсису, розвитком на тлі пневмофіброзу й емфіземи легень вираженої легеневої недостатності і легеневого серця, інколи — раку легені та амілоїдозу внутрішніх органів. Нерідко перебіг цього захворювання обтяжується бронхіальною астмою.
Діагностика
Основні скарги при бронхоектазах — кашель із мокротинням, кровохаркання, дискомфорт і біль у грудній клітці на боці ураження, задишка, гарячка, пітливість, зниження працездатності, втрата маси тіла і загальна слабкість.
У всіх хворих спостерігають кашель із мокротинням — найбільш характерний і ранній симптом цього захворювання. Як правило, кашель посилюється вранці або з початком фізичної роботи й супроводжується виділенням великої кількості мокротиння. У період загострення захворювання мокротиння має гнійний або слизисто-гнійний характер зі смердючим запахом і його кількість може досягати понад 0,5 л за добу. Під час ремісії мокротиння набуває слизистого або слизисто-гнійного характеру, легко відходить і його кількість значно зменшується. Характерно, що одноразово у великій кількості ("повним ротом") мокротиння відходить при певному дренувальному положенні тіла пацієнта, що залежить від локалізації вогнища ураження і неодмінно повинно використовуватися для поліпшення дренажної функції бронхів.
Кровохаркання спостерігають приблизно у 30% хворих, легеневі кровотечі, тобто одноразове виділення понад 50 мл крові, що зсідається, — у 10% хворих.
Дискомфорт або тупий, що посилюється в період загострення запального процесу, біль у грудній клітці пов’язані переважно з ураженням слизової оболонки бронхів і реактивним плевритом. Майже у кожного другого пацієнта визначають больовий синдром, у 40% хворих — задишку, що наростає з прогресуванням захворювання.
У разі загострення процесу і затримання евакуації мокротиння з бронхіального дерева вечорами ймовірне підвищення температури тіла до 39— 40 °С. У фазі ремісії зберігається лише вечірній субфебрилітет, але в окремі дні ймовірне підвищення температури тіла понад 38 °С.
Фізичне обстеження хворих з бронхоектазіями у ранніх стадіях, як правило, неінформативне. У задавнених стадіях хвороби з’являються блідість шкірних покривів, синюшність губ і нігтьових пластинок, деформація пальців кистей і стоп за типом барабанних паличок і нігті у вигляді годинникових скелець. Можливі асиметрія грудної клітки за рахунок зменшення об’єму з ураженого боку, поглиблення надключичної ямки, звуження міжребрових проміжків, обмеження рухливості нижнього легеневого краю на боці ураження. Над зоною великих і прилеглих до грудної стінки патологічно змінених ділянок легень можна визначити притуплення перкуторного звуку, ослаблене або жорстке дихання з різною кількістю поліморфних (сухих і вологих) хрипів. Звучні різнокаліберні вологі хрипи зберігаються і під час ремісії.
Результати лабораторних досліджень для цього захворювання малоспецифічні: у фазі загострення з’являються анемія, високий лейкоцитоз периферійної крові з паличкоядерним зрушенням, збільшення ШОЕ, гіпоаль- бумінемія, фібриногенемія, пригнічення фібринолітичної активності крові, підвищення агрегаційних властивостей еритроцитів і тромбоцитів. У цей період доцільно визначити характер мікрофлори мокротиння і його чутливість до антибіотиків. Велике диференціально-діагностичне значення має багаторазове дослідження мокротиння на туберкульозні бацили методом флотації. Провідну роль у розпізнаванні, визначенні локалізації, поширеності і виду бронхоектазів відіграють рентгенологічні методи дослідження. Під час рентгеноскопії, рентгенографії і томографії, які слід проводити в прямій і бічній проекціях, відзначають зменшення об’єму й ущільнення тіні уражених відділів легені, ніздрюватість і сітчастість легеневого малюнка, сегментарні й часткові ателектази, наявність плевральних шварт, гіперплазію та ущільнення лімфатичних вузлів кореня легені, підвищення повітряності його неуражених відділів за рахунок вікарної емфіземи, зрушення тіні середостіння в бік ураження з оголенням протилежного краю хребта, високе стояння й обмеження рухливості купола діафрагми на боці ураження.
Підтвердити наявність і уточнити локалізацію бронхоектазів можна за допомогою основного рентгенологічного методу — бронхографії з обов’язковим і повним контрастуванням бронхів обох легень, яку здійснюють як одномоментно, так і почергово. Для доброї заповнюваності бронхів рентгеноконтрастною речовиною, а також для усунення несприятливих наслідків цього дослідження потрібно провести попередню і подальшу ретельну санацію трахеобронхіального дерева з максимальним вивільненням його від умісту. Бронхографічно в ураженому відділі легені визначають певний вид розширення бронхів 4—6-го порядків, їхнє зближення і неповну заповнюваність периферійних відділів.
Для виключення раку легені, визначення локалізації і вираженості гнійного ендобронхіту, а також санації трахеобронхіального дерева таким хворим показана лікувально-діагностична бронхоскопія (див. вклейку, мал. 14) з цитологічним дослідженням змивних вод або біопсією (за показаннями).
Диференціальна діагностика. Бронхоектази слід диференціювати з туберкульозом легень, хронічним бронхітом, хронічними абсцесами, раком і кістами легень.
Про туберкульоз легень можуть свідчити: наявність в анамнезі контакту з хворим на туберкульоз, верхньочасткова локалізація вогнищ ураження, кількаразове виявлення в мокротинні туберкульозних бацил, позитивні туберкулінова й специфічні серологічні реакції, виявлення вогнищ Гона і петрифікатів під час рентгенологічного дослідження, лімфоцитоз периферійної крові.
При ХОЗЛ бронхи не зазнають настільки істотних морфологічних змін, характерних та виявлених бронхографічно при бронхоектазах, хоча клінічний перебіг цих захворювань досить підібний.
При хронічних абсцесах і нагнійних кістах на тлі аналогічної клінічної симптоматики рентгенологічно в легенях визначають "сухі" або з рівнем рідини порожнини деструкції із зоною перифокальної інфільтрації або тонкими стінками. Ця патологія не спричинює розширення і деформації бронхів, але під час загострень може виникнути виражений ендобронхіт.
Ідентифікація раку ґрунтується на рентгенографічній і бронхографічній картині, змінах її в динаміці, але провідне значення мають результати бронхоскопії і пункційної біопсії підозрілих ділянок легені.
Лікування. Хворих із бронхоектазами або підозрою на це захворювання обстежують і лікують у стаціонарах, оснащених необхідною апаратурою. Усі такі хворі потребують консервативного лікування, основне завдання якого полягає в санації трахеобронхіального дерева, антибактеріальній, дезінтокси- каційній, десенсибілізувальній і загальнозміцнювальній терапії, фізіотерапії, високоенергетичному харчуванні.
Трахеобронхіальне дерево санують як у фазі загострення, так і у фазі ремісії шляхом постурального дренажу, стимуляції кашлю щоденними вливаннями різних розчинів через катетер, який уводять назотрахеально; з цією само метою застосовують лікувальну бронхоскопію, бронхолітичні і відхаркувальні засоби (еуфілін, амброксол, АЦЦ), стимуляцію рухової активності хворих, дихальну гімнастику і лікувальну фізкультуру.
У разі тяжкого клінічного перебігу бронхоектазів у фазі загострення нерідко виникає потреба в загальній антибактеріальній, інфузійній і гемотранс- фузійній терапії, уведенні гепарину, препаратів калію, антигістамінних і сечогінних засобів, оксигенотерапії і гіпербаричній оксигенації. До комплексу лікувальних заходів включають також масаж або вібромасаж грудної клітки.
Ефективність проведеного лікування оцінюють на підставі зміни характеру і добової кількості мокротиння, результатів термометрії тіла й рентгенологічного дослідження.
Невідкладні заходи лікарської допомоги під час розвитку легеневої кровотечі зводяться до тимчасового спинення кровотечі, відновлення і стабілізації функцій дихання і кровообігу, що потребує термінової госпіталізації хворого в хірургічний стаціонар. Щоб спинити кровотечу, пацієнта потрібно вкласти на хворий бік і негайно внутрішньовенно ввести 1—2 мл 2% розчину промедолу, морфіну, омнопону або пантопону (для пригнічення кашльового рефлексу), 10 мл 10% розчину кальцію хлориду, 500 мг дицинону. Після цього доцільно внутрішньовенно краплинно здійснювати інфузію плазмозамінників (поліглюкін, реополіглюкін або розчин Рінгера в об’ємі 0,5—1,0 л), інгаляцію через інтраназальні катетери зволоженого кисню. При стійкій гіпотензії показано введення глюкокортикоїдів. Оскільки основною причиною смерті пацієнтів при легеневих кровотечах є аспірація крові в інтактні бронхи й асфіксія, то в разі масивної кровотечі потрібно катетером відсмоктувати кров із трахеї і бронхів. Найнадійнішим способом тимчасового спинення легеневої кровотечі визнають оклюзію головного або часткового бронха поролоновою пломбою або марлевою турундою, що їх уводять через твердий бронхоскоп. Тимчасове спинення кровотечі необхідне для евакуації хворого, а також для підготовки операційної бригади до термінової торакотомії і резекції легені.
Оперативного лікування потребують близько 40% хворих із бронхоектазами. Його проведення найоптимальніше в осіб віком від 7 до 14 років. Показання до резекції легені визначають, оцінюючи поширеність й особливості перебігу захворювання, загальний стан хворих і їхню функціональну операбельність. Головними показаннями до оперативного лікування хворих із бронхоектазами є однобічні ураження з абсцедуванням, кровохарканням або кровотечею, що не піддаються консервативному лікуванню, однобічні процеси зі значною кількістю мокротиння і вираженою інтоксикацією, а також однобічні прогресивні процеси з частими загостреннями. Оперативне лікування протипоказане при двобічних поширених ураженнях, легенево-серцевій або нирково-печінковій недостатності. При двобічних обмежених бронхоектазах через 6—12 міс. після першої операції можлива резекція легені й на протилежному боці.
Наслідки. Лише у незначної частини хворих з початковою формою бронхоектазів у разі раціонального лікування можна розраховувати на стійке одужання. Для більшості хворих прогноз несприятливий. Середня тривалість життя пацієнтів від початку клінічних проявів захворювання становить близько 15 років. У разі правильно організованого лікування і спостерігання можна домогтися збереження працездатності впродовж кількох років. Пацієнти, консервативне лікування яких було малоефективним, а оперативне втручання неможливе, поступово перетворюються на інвалідів і вмирають від легеневого серця, легеневих кровотеч, бронхіальної астми тощо.
Летальність після планових операцій з приводу бронхоектазів не перевищує 1%, однак приблизно у 12% хворих оперативне лікування дає незадовільні результати внаслідок недостатньої радикальності втручань, поширеності й подальшого прогресування процесу.
Профілактика бронхоектазів полягає в запобіганні та раціональному лікуванні грипу, бронхіту, пневмонії та інших захворювань легень і верхніх дихальних шляхів. Велике значення має своєчасна санація вогнищ інфекції — піднебінних мигдаликів, приносових пазух, каріозних зубів.
Подальша інформація
Завжди консультуйтеся зі своїм лікарем, щоб переконатися, що інформація, яка відображається на цій сторінці, може бути застосована до ваших особистих обставин. Інформація призначена тільки для медичних фахівців.