Езофагіт
Етіологія і патогенез
Езофагіт — запальне захворювання слизової оболонки стравоходу, яке розвивається внаслідок дії різних інфекційних (бактерії, грибки, віруси) і неінфекційних (хімічні, термічні, алергійні, токсичні, аліментарні, виробничі та ін.) чинників, а також супроводжує інші захворювання.
Езофагіт досить поширене захворювання, яке залежно від клінічного перебігу може бути гострим, підгострим і хронічним (див. класифікацію).
Етіологія і патогенез. Гострий езофагіт виникає внаслідок подразнення слизової оболонки стравоходу гарячою їжею і напоями, хімічними речовинами (міцні кислоти, луги, йод та ін.), лікарськими препаратами (НПЗП, глю- кокортикоїди, тетрацикліни та ін.), ушкодження сторонніми тілами, впливу гострих запальних процесів, інфекцій (тиф, грип, дифтерія, скарлатина та ін.), загальних алергійних реакцій і зазвичай триває до 3 міс.
Підгострі (тривалість захворювання 3—6 міс) і хронічні езофагіти (тривають понад 6 міс) виникають частіше внаслідок повторної і (або) тривалої дії на слизову оболонку надмірно гарячої, грубої та гострої їжі, міцних алкогольних напоїв, деяких виробничих токсичних речовин, що містяться в повітрі у вигляді пилу, поганого стану жувального апарату, через що до стравоходу надходить недостатньо прожована їжа, порушення кровообігу в стравоході, білкової та вітамінної недостатності. Як самостійне захворювання хронічні езофагіти зустрічаються нечасто, вони переважно вторинні і супроводжують інші захворювання стравоходу (рак, виразкове ураження, кардіоспазм, дивертикул, доброякісні і злоякісні поліпи, стеноз), а також захворювання інших органів і систем (хронічні запальні реакції носоглотки, гайморових пазух, легень, бронхів, прикореневих лімфатичних вузлів, системні захворювання сполучної тканини, цукровий діабет, дефіцит заліза, недостатність кровообігу, ворітна (портальна) гіпертензія, функціональні та органічні порушення нервової системи).
Однак найчастіше причиною підгострого і хронічного езофагіту є шлунково-стравохідний рефлюкс (закидання) активного шлункового вмісту в стравохід внаслідок недостатності нижнього стравохідного сфінктера (див. розділ "Гастроезофагальна рефлюксна хвороба"). Утворення стравохідно-шлункових гриж стравохідного отвору діафрагми пов’язують з такими чинниками:
1) різке підвищення внутрішньочеревного тиску внаслідок надмірного фізичного навантаження;
2) вроджене порушення розвитку сполучнотканинних структур, які закріплюють стравохід у стравохідному отворі діафрагми, або, значно частіше, патологічні (системна склеродермія, цукровий діабет та ін.) та вікові дистрофічні зміни цих структур у людей похилого віку;
3) тракції кардіального відділу шлунка в грудну порожнину внаслідок поздовжніх спастичних скорочень стравоходу (в разі езофагоспазму) або його рубцево-запального скорочення.
Патоморфологія
Залежно від характеру запальних і деструктивних змін у стравоході виділяють катаральний, ерозивний, геморагічний, псевдомембра- нозний і некротичний езофагіти, абсцес та флегмону стравоходу.
Катаральний езофагіт — найпоширеніша форма гострого езофагіту — характеризується набряком і гіперемією слизової оболонки стравоходу; проявляється печією за грудниною, садненням у стравоході або відчуттям проходження їжі по стравоходу, інколи з’являється біль, який посилюється під час проходження їжі.
Ерозивний езофагіт часто розвивається при гострих інфекційних хворобах або внаслідок дії на стінку подразнювальних речовин. При ерозивному езофагіті слизова оболонка гіперемована, на ній визначають численні ерозії різних розмірів, поверхня яких укрита геморагічним ексудатом, гноєм, фібринозним нальотом і кірками. У підслизовій основі і м’язовій оболонці відзначають набряк і лейкоцитну фільтрацію.
Геморагічний езофагіт розвивається при гострих інфекційних і вірусних хворобах — сепсису, тифі, грипі та ін. При цій формі езофагіту переважають крововиливи у слизову оболонку і прилеглі шари стінки стравоходу.
Псевдомембранозний езофагіт розвивається при дифтерії і скарлатині. На поверхні оболонки з’являється значний випіт фібрину, який утворює плівку сіро-жовтого кольору, що легко знімається.
Некротичний езофагіт спостерігається при важкому перебігу скарлатини, кору, черевного тифу, а також при кандидомікозі, опіках кислотами, лугами. Відзначається запальна інфільтрація і некроз слизової оболонки стравоходу з утворенням глибоких виразок і відторгненням некротичних мас. На поверхні слизової оболонки з’являються кров’янисті і гнійні виділення.
Абсцес стравоходу утворюється навколо стороннього тіла, яке встромилося в стінку стравоходу (найчастіше риб’яча або куряча кістка), або внаслідок іншого ушкодження.
Флегмона стравоходу також виникає навколо стороннього тіла, але на відміну від абсцесу запальний процес не обмежується, а поширюється вздовж стравоходу і вглибину, у бік середостіння. Гнійно-запальний процес може переходити на навколостравохідну клітковину. Абсцес і флегмона інколи ускладнюються перфорацією стравоходу.
Класифікація
У МКХ-10 езофагіти займають рубрику К20. Езофагіти. У клінічній практиці використовують наступну класифікацію езофагітів.
Клінічна класифікація езофагітів
За етіологією:
A. Первинні:
1) інфекційні (бактеріальні, грибкові, вірусні);
2) медикаментозні;
3) хімічні (вплив концентрованих кислот і лугів, солей важких металів тощо);
4) фізичні (травматичні, термічні, іритативні, аліментарні).
B. Вторинні:
1) при інших захворюваннях органів травлення;
2) при системних захворюваннях сполучної тканини;
3) при недостатності кровообігу;
4) при обмінних захворюваннях;
5) при саркоїдозі.
2. За гостротою перебігу:
1) гострий;
2) підгострий;
3) хронічний.
3. За характером морфологічних змін:
1) катаральний;
2) ерозивний;
3) геморагічний;
4) псевдомембранозний;
5) некротичний;
6) абсцес;
7) флегмона.
4. За ступенем глибини і поширення морфологічних змін (за Savary—Miller в модифікації Y.N.J.Tytgat і співавт., 1990):
I ступінь — легкий;
II ступінь — помірно виражений;
III ступінь — виражений;
IV ступінь — різко виражений;
V ступінь — ускладнений.
5. За клінічною формою:
1) латентний;
2) больовий;
3) псевдокоронарний;
4) геморагічно-анемічний;
5) диспепсичний.
6. Ускладнення:
1) гостра кровотеча;
2) рецидивна кровотеча з постгеморагічною анемією або без неї;
3) періезофагіт;
4) перфорація;
5) пенетрація;
6) малігнізація;
7) приєднання рефлюкс-езофагіту і трансформація в гастроезофагальну рефлюксну хворобу.
За вираженістю і обширністю структурних змін слизової оболонки стравоходу, які виявляють при фіброезофагоскопії, виділяють такі ступені тяжкості рефлюкс-езофагіту (за Savary—Miller у модифікації Y.N.J.Tytgat і співавт., 1990):
I ступінь (легкий) — слабко виражена вогнищева або дифузна гіперемія і рухливість слизової оболонки стравоходу на рівні нижнього стравохідного сфінктера (НСС), легка згладженість складок, зникнення блиску слизової оболонки дистальних відділів; порушення цілості слизової оболонки не спостерігається;
II ступінь (помірно виражений) — наявність однієї або більше поверхневих ерозій з ексудатом або без нього, частіше лінійної форми, які розташовуються на верхівках складок і займають до 10% поверхні слизової оболонки дистального сегмента стравоходу (п’ятисантиметрова кругова зона слизової оболонки стравоходу вище від НСС);
III ступінь (виражений) — зливні ерозії, вкриті ексудатом або відторгнутими некротичними масами, які не поширюються циркулярно. Обсяг ураження слизової оболонки дистального відділу стравоходу — до 50%;
IV ступінь (різко виражений) — циркулярно розташовані зливні ерозії або ексудативно-некротичні ушкодження, які займають усю п’ятисантимет- рову зону стравоходу вище від НСС з поширенням на дистальний відділ стравоходу;
V ступінь (ускладнений) — ерозії та глибокі звиразкування різних відділів стравоходу, стриктури і фіброз його стінок, короткий стравохід.
Клінічна картина
Катаральний езофагіт проявляється печією, відчуттям паління, саднення за грудниною, незначним болем під час проходження їжі з різною локалізацією, дисфагією, нудотою, блюванням, що легко виникає. Під час рентгенодослідження, як правило, не виявляють будь-яких змін (езофагоскопія не рекомендується через небезпеку перфорації стінки стравоходу). Симптоми катарального езофагіту часто зникають самостійно після припинення дії ушкоджувального чинника. У разі рефлюкс-езофагіту основними симптомами є печія і зригування, які посилюються, коли хворий нахиляє тулуб уперед або перебуває в горизонтальному положенні. Нерідко хворі скаржаться на біль під час ковтання, інколи він подібний до коронарного.
Симптоми ерозивного езофагіту подібні до проявів катарального езофагіту, однак може бути блювання з кров’ю.
Клінічна картина геморагічного езофагіту характеризується болем під час ковтання, блюванням з кров’ю, а також може ускладнитися масивною кровотечею із стравоходу.
Клінічно псевдомембранозний езофагіт проявляється сильним болем під час ковтання та іншими ознаками дисфагії. При важкому перебігу цієї форми езофагіту можливе утворення рубцевого стенозу стравоходу (див. вклейку, мал. 71).
Загальний стан хворого з некротичним езофагітом визначається важкістю основного захворювання. Поряд з явищами вираженої дисфагії часто спостерігають такі ускладнення, як сильні кровотечі, перфорація стравоходу, медіастиніт. Захворювання часто закінчується рубцевим звуженням стравоходу (мал. 72).
Основний симптом абсцесу стравоходу — різкий біль за грудниною при вставанні. Може підвищитися температура тіла, але загальний стан майже не порушується. Нерідко абсцес самостійно проривається в просвіт стравоходу, разом з гноєм видаляється стороннє тіло і настає одужання. Якщо цього не відбувається, то здійснюють розтин гнояка і видалення стороннього тіла за допомогою езофагоскопа.
Поряд з явищами дисфагії відзначається підвищення температури тіла, порушення загального стану. Рухи голови обмежені через різкий біль. Рентгенологічне дослідження виявляє вибухання ділянки стінки стравоходу, зглад- женість складчастості слизової оболонки. У крові відзначають лейкоцитоз і збільшення ШОЕ. Перебіг важкий, можливий розвиток медіастиніту.
Залежно від переважання в клінічній картині того чи того симптомокомплексу можна виділити такі варіанти езофагіту: латентний, больовий, псевдокоронарний, диспепсичний, геморагічно-анемічний.
Діагностика
На ранніх стадіях захворювання рентгенологічне дослідження дає мало інформації. У разі розвитку ускладнень (виразки, дивертикули, звуження просвіту) воно є доцільним та інформативним.
При рефлюкс-езофагіті рентгенологічне дослідження в більшості випадків дозволяє виявити грижу стравохідного отвору і спостерігати шлунково-стравохідний рефлюкс, але для цього рентгенодослідження необхідно обов’язково проводити не лише у вертикальному, а й у горизонтальному положенні хворого, а також із застосуванням спеціальних прийомів.
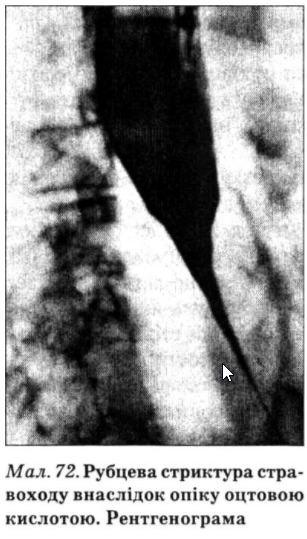
Езофагоскопія дозволяє оцінити ступінь езофагіту, його поширеність і характер (див. мал. 72), а прицільна щипцева біопсія і наступне гістологічне дослідження біоптату — морфологічну форму.
Внутрішньо-стравохідна рН-метрія дає змогу виявити шлунково-стравохідний рефлюкс як причину рефлюкс-езофагіту.
Клінічні критерії діагностики езофагіту:
• гірка і (або) кисла відрижка, закидання шлункового, а іноді й кишкового вмісту в порожнину рота;
• надмірна салівація під час сну;
• печія і відчуття паління за грудниною і зменшення цих явищ після їди; у разі приєднання рефлюкс-езофагіту печія посилюється в положенні хворого лежачи, при нахилах тулуба вперед, переїданні, фізичному навантаженні.
Диференціальну діагностику підгострого та хронічного езофагіту проводять як з іншими захворюваннями стравоходу, так і захворюваннями інших органів.
Печія і відчуття паління за грудниною можуть виникати в разі недостатності нижнього стравохідного сфінктера без дефекту, особливо в разі нахиляння тіла вперед і в горизонтальному положенні, але при цьому хворі не скаржаться на відчуття грудки і біль за грудниною під час проходження їжі.
Для дивертикулу стравоходу характерна поява болю після їди з локалізацією за грудниною на рівні ураження стравоходу та іррадіацією в спину. При формуванні великого дивертикулу і затриманні там їжі з’являється характерний неприємний запах з рота. У разі пептичної виразки стравоходу біль виникає не лише після ковтання, а й після відрижки.
Біль у грудях при грижі стравохідного отвору діафрагми в більшості випадків виникає в надчеревній ділянці або під нижньою третиною груднини, часто супроводжується зригуванням, відчуттям паління, посиленою салівацією. У випадках, коли біль зумовлений порушенням функцій шлунка, що часто випинається в грижовий отвір, він супроводжується явищами диспепсії. У разі подразнення діафрагмового нерва органом, який випинається в грижовий отвір, біль локалізується за нижньою третиною груднини та іррадіює в ліве плече.
Часто повторюваний біль за грудниною, подібний за локалізацією та іррадіацією до болю при стенокардії, може бути наслідком спазму стравоходу, викликаного нервово-емоційним перенапруженням, їжею, частіше рідкою, механічним ушкодженням стравоходу.
Загруднинний біль, іноді досить інтенсивний, з іррадіацією в шию, верхню щелепу і спину може з’являтись у хворих на рак стравоходу, але ретельно зібраний анамнез дає змогу правильно встановити діагноз.
Домінування больового синдрому, який розвивається внаслідок напруження і зникає після вживання нітрогліцерину, дає підставу запідозрити стенокардію. Порівняльний аналіз клінічних даних і ЕКГ дозволяє правильно визначитися з діагнозом.
Лікування. Хворим із гострим езофагітом призначають механічно, хімічно і термічно щадну дієту (стіл № 1а, 16, 1), у тяжких випадках — парентеральне харчування, за показаннями — гастростомія. Доцільно застосовувати олії, риб’ячий жир, в’яжучі засоби всередину.
У разі езофагіту, спричиненого дією на слизову оболонку стравоходу міцних лугів чи кислот, — роблять промивання відповідно слабким розчином ацетатної кислоти чи розчином соли; якщо ушкоджувальний агент невідомий — роблять промивання молоком, хворого терміново госпіталізують. У подальшому за показаннями — профілактичне і лікувальне бужування. Хворим із флегмонозним езофагітом призначають хірургічне лікування в поєднанні з ранньою і масивною антибіотикотерапією. При всіх формах езофагіту показане лікування основного захворювання та усунення патогенетичних чинників.
Лікування хворих із підгострим і хронічним езофагітом насамперед спрямоване на усунення причини захворювання.
Для забезпечення функціонального спокою рецепторного апарату слизової оболонки стравоходу всім хворим цієї категорії рекомендують вживати негостру їжу зі збільшеним вмістом білків і обмежити вживання холодних кислих страв, не пити газованих вод, кави, спиртних напоїв. їсти потрібно повільно, ретельно пережовуючи їжу, уникати переїдання. Останнє споживання їжі — за 3—4 год до сну.
Для усунення чинників розвитку шлунково-стравохідного рефлюксу рекомендується:
• не піднімати вантажі, носити тісні пояси, корсети, бандажі;
• уживати заходів щодо боротьби із закрепами і метеоризмом (ЛФК, вітро- гонні фітопрепарати та ін.);
• уникати вживання ліків, які викликають шлунково-стравохідний рефлюкс (холінолітики окрім гастроцепіну, пролонговані нітрати, антагоністи кальцію, (і-блокатори, теофілін), ушкоджують слизову оболонку стравоходу (нестероїдні протизапальні препарати — НПЗП).
У разі недостатньої ефективності наведених вище заходів залежно від глибини ураження слизової оболонки стравоходу і важкості перебігу захворювання застосовують такі лікувальні засоби.
Антацидні препарати (маалокс, альмагель, фосфалюгель, гастерингель, алюмаг та ін. — по 1 дозі — пакетик, ложка-дозатор, таблетка — 3 рази на день через 1 год після їди і 4-й раз перед сном) нейтралізують кислий вміст стравоходу, інактивують пепсин, адсорбують жовчні кислоти, стимулюють секрецію бікарбонатів, покращують езофагальне очищення, що сприяє підвищенню тонусу нижнього стравохідного сфінктера.
Хворим із підвищеним кислотопродукуванням у шлунку призначають блокатори Н2-гістамінових рецепторів III—V поколінь (ранітидин, фамотидин, нізатидин) уранці після сніданку і увечері перед сном у стандартних терапевтичних дозах, а в разі необхідності дозу препарату підвищують вдвоє.
Достатньо ефективними антисекреторними препаратами є інгібітори протонової помпи (омепразол 20 мг, лансопразол 30 мг, пантопразол 20 мг, рабепразол 20 мг, езомепразол 20 мг) по 1 таблетці 2 рази на день.
Для покращення резистентності слизової оболонки стравоходу призначають сукральфат (вентер, ульгастран та ін.) по 1 г за 20 хв до ’іди 3 рази на день протягом 3 тиж, смекту по 1—2 пакетики 2 рази на день, де-нол (вісмуту субцитрат, вісмуту субсаліцилат) по 1 таблетці 4 рази на день. Як репарантний препарат застосовують обліпихову олію по 1—2 чайній ложці 2 рази на день до іди, препарати вітамінів А, Е, С та ін. — 3 тиж.
Для нормалізації моторної функції стравоходу призначають прокінети- ки: метоклопрамід (церукал), домперидон (мотиліум), цизаприд (координакс) по 10 мг за 15 хв до їди 3 рази на день.
Як протизапальні та в’яжучі засоби широко застосовують лікарські рослини: настій суцвіть ромашки, відвар листя шалфею, настій трави звіробою, відвар насіння льону, настій трави деревію та ін. У літній період хворим рекомендують їсти свіжі ягоди суниці, чорниці, що мають протизапальну, знеболювальну та ранозагоювальну дію, є джерелом вітамінів.
У разі приєднання вторинної інфекції призначають антибактеріальну терапію з урахуванням чутливості патогенної мікрофлори, при інфікованості Helicobacter pylori (HP) питання про доцільність проведення ерадикаційної терапії та її зміст вирішується індивідуально.
Для лікування кандидозного езофагіту призначають протигрибкові препарати: кетоконазол по 0,4—0,8 г на добу протягом 3 тиж або флуконазол по 0,05—0,4 г на добу внутрішньовенно протягом 3 тиж. При герпетичному езо- фагіті застосовують ацикловір per os по 1—4 г на добу протягом 3 тиж, а потім по 0,6—2,0 г на добу; у разі розвитку цитомегаловірусного езофагіту — ганцикловір по 0,01 г/кг на добу внутрішньовенно протягом 3 тиж, а потім по 0,005 г/кг на добу.
Хворим із хронічним езофагітом рекомендують мінеральні води малої і середньої мінералізації з переважанням гідрокарбонатного, сульфатного йонів (боржомі, березівська, єсентуки № 4, слов’янська, лужанська, поляна квасова, моршинська № 6).
Із фізіотерапевтичних чинників хворим на хронічний езофагіт показані синусоїдальні модульовані струми, мікрохвильова терапія, грязьові аплікації, лазеротерапія.
Прогноз при хронічному езофагіті без ускладнень досить сприятливий.
У разі хронічного езофагіту з глибокими ураженнями слизової оболонки (V ступінь) і (або) наявності важких ускладнень (масивна кровотеча, пенет- рація виразок, перфорація стінки стравоходу, малігнізація, виражене звуження стравоходу) показане хірургічне лікування, а прогноз залежить від його ефективності.
Подальша інформація
Завжди консультуйтеся зі своїм лікарем, щоб переконатися, що інформація, яка відображається на цій сторінці, може бути застосована до ваших особистих обставин. Інформація призначена тільки для медичних фахівців.